Mi a szájüregi rák?
 A szájüreg a tápcsatorna felső része mely a szájnyílástól a torokszorosig tart, ahol benyílik a középgaratba, vagy más néven szájgaratba. Két fő része a szájtornác (ajkak és fogsor közötti keskenyebb terület), valamint a valódi szájüreg. A szájüreg részei az ajkak, a fogak-fogíny, a pofa nyálkahártya, a nyelv elülső kétharmada (nyelvtest), szájfenék, kemény szájpad, valamint a bölcsességfog mögötti kisebb terület (latinul trigonum retromolare).
A szájüreg a tápcsatorna felső része mely a szájnyílástól a torokszorosig tart, ahol benyílik a középgaratba, vagy más néven szájgaratba. Két fő része a szájtornác (ajkak és fogsor közötti keskenyebb terület), valamint a valódi szájüreg. A szájüreg részei az ajkak, a fogak-fogíny, a pofa nyálkahártya, a nyelv elülső kétharmada (nyelvtest), szájfenék, kemény szájpad, valamint a bölcsességfog mögötti kisebb terület (latinul trigonum retromolare).
A nyelv gyakorlatilag teljesen kitölti a szájüreget. Kiemelkedő mobilitását a nyelvizomzat különleges felépítése magyarázza, vannak ugyanis olyan izmok, melyek magában a nyelvben futnak (pl. haránt nyelvizom, függőleges nyelvizom), és olyanok is, amelyek fix, csontos pontból erednek (pl. szájpadból, állkapocsból).
A szájüreg daganatainak kialakulását tekintve a fő tényezők a lokális irritatív anyagok, főként a dohányzás és alkohol használat, illetve ezek együttes hatása. Emellett lényeges különbségeket lehet felfedezni a különböző etnikumok között, valamint genetikai tényezőket is figyelembe kell venni. Ritkábban kórokozó szerepe van a bételdió rágásnak (bizonyos, főként ázsiai országokban fő okozó), a sugárterhelésnek, a fehérje- és vitamin hiánynak, a nem megfelelő szájhigiénének, különböző parodontális (fogíny) betegségeknek és immunszupressziónak. Immunszuppressziónak nevezzük azt az állapotot, amikor az immunrendszer csökkent immunválaszra képes egy fertőzés, vagy más behatás ellen.
A szájüregi daganatok többsége a szájüregi nyálkahártya laphámjából indul ki. Sajnos a legtöbben csak az első tünetek jelentkezése után több hónappal mennek először orvoshoz, így legtöbbször már a tumor előrehaladott állapotban van, sok esetben már kóros méretű nyirokcsomók is tapinthatók.
A szájüregi daganatok típusai:
- Ajakrák
Az összes szájüregi rosszindulatú daganat 20-25%-át teszi ki, gyakrabban jelentkezik férfiaknál, főleg 50-70 éves korban. Az ajak külső, piros része ilyenkor megvastagodhat, fehéres színezetűvé válhat vagy kifekélyesedhet. Az ajakrákok 90%-a az alsó ajkat érinti.
- Pofarák (az arc belső felszíne)
A szájüregi rákok 8-9%-a jelenik meg ezen a területen, szintén a férfiaknál fordul elő gyakrabban. A daganat a növekedése során kiterjedhet a rágóizmokra, a garatívekre, a szájpadra, az állkapocsra, esetleg a koponyacsontra.
- Nyelvtestrák
A leggyakoribb szájüregi rák. A betegek többsége férfi. Leggyakrabban a nyelvszél középső harmadában fordul elő.
- A szájfenék rákja
Férfiaknál fordul elő a leggyakrabban. Aránylag gyorsan terjed a nyelvre, fogínyre vagy a nyálmirigyekre azok közeli elhelyezkedése miatt, később az alsó állcsontra.
- Szájpad rák
Ez előfordulhat a kemény- és a lágy szájpadon is. A különbség, hogy a kemény szájpad a szájüreg része, daganatai főleg idősebb férfiaknál gyakoribb, előfordulási aránya a szájüregi daganatok között 8-10%. A lágy szájpad ezzel szemben a szájgarathoz tartozik, etiológiájában más tényezők is szerepet játszhatnak.
- Gingiva - trigonum retromolare rák (fogíny - illetva a mögötti kis terület daganatos elváltozása)
A szájüregi daganatok 10-12%-ában beszélhetünk erről a típusról, a trigonumot érintő daganatok előfordulása ennél ritkább.. Szintén a férfiaknál fordul elő gyakrabban.
- Egyéb, nem laphámból kiinduló daganatok ezen a területen
A szájüregi nyálkahártyában lévő ún. kis nyálmirigyekből kiinduló daganatok, felső és alsó állcsont daganatai, melyek érintik-érinthetik a szájüreget. Ezen belül a leggyakoribb a csontszövetből kiinduló oszteoszarkóma.
A fej-nyaki daganatok leggyakrabban a nyaki nyirokcsomókba adnak áttétet.
Kockázati tényezők
A fej-nyaki daganatok kialakulásában több tényező játszik szerepet. Mint több más daganattípus esetében, a fej-nyaki tumorok esetében is beszélhetünk külső (extrinsic), illetve belső (intrinsic) hajlamosító tényezőkről.
A külső tényezők közül az egyik legfontosabb az alkoholfogyasztás, valamint a dohányzás. Ezek együttesen az említett tumorok 72%-áért felelősek (4%-ban csak alkoholfogyasztás, 33%-ban csak dohányzás, míg 35%-ban a kettő együtt). Mindkét esetben feltételezhető az a hatás, amelynek lényege, hogy nem pusztán egy szolid daganat alakul ki az érintett területen, hanem több, egymással nem feltétlenül összefüggésben álló, hibásan fejlődött sejtcsoport, melyek a rák kialakulásának szempontjából különböző stádiumban vannak.
Az Epstein-Barr vírus (EBV), a humán papillomavírus (HPV), a Herpes Simplex Vírus (HSV) és a HIV (humán immundeficiencia vírus) fertőzés is növelhetik a szájüregi daganatok kialakulásának kockázatát. Ezek mellett szintén kockázatot jelenthetnek bizonyos foglalkozáshoz kötött tényezők valamint táplálkozási és genetikai hajlamosító tényezők is.
Ezekről, valamint a dohányzásról, az alkoholfogyasztásról, a függőségről és a leszokásról bővebben a Kockázati tényezők című legördülő fülre kattintva olvashatsz.
Dohányzás
 A dohányzás nemcsak egy rossz szokás, de előrehaladottabb stádiumában krónikus betegség is.
A dohányzás nemcsak egy rossz szokás, de előrehaladottabb stádiumában krónikus betegség is.
A dohányfüstben mintegy 4800 különböző vegyület mutatható ki, ezek közül legalább 60 bizonyítottan rákkeltő (például a benzpirén, dibenz(a,h)antracén, ammónia, formaldehid, polónium és nitrózaminok). A legtöbb rákkeltő vegyület a cigarettafüstben a sejten belüli anyagcsere-folyamaton keresztül válik rákkeltővé. Ezek a vegyület-molekulák hozzákötődnek az emberi DNS-hez, megváltoztatva annak szerkezetét, melyeket a hibajavító mechanizmusok a későbbiekben már nem tudnak kijavítani, illetve azok a gének, amelyek azért felelősek, hogy a sejtosztódást gátolják, nem működnek megfelelően (tumorszupresszor gének), hiszen egy daganat nem más, mint rosszindulatú sejtszaporulat, vagyis túl sok sejt, amelyek osztódása nem lett leállítva.
A fej-nyaki daganatok közel felében kimutatható az egyik (p53) tumorszupresszor fehérjét kódoló gén mutációja, mely az olyan daganatok esetében, amelyek kötődnek a dohányzáshoz is, az egyik leggyakrabban érintett tumorszupresszor fehérje.
A nikotin minden dohánytermékben jelen van. Ez a vegyület tulajdonképpen egy legális drog, amely a függőség kialakulásáért és fenntartásáért felel. Halálos dózisa 20–60 mg (1 szál cigaretta átlagosan 1 mg nikotint tartalmaz). Többféle módon hat a szervezetre: aktiválja az idegrendszerünk egyik részét, a szimpatikus idegrendszert (amely beidegzi a szívet és a tüdőket, nagyon sok ér falának az izomzatát, stb, és amelynek feladata, hogy felkészítse a szervezetet a hirtelen nagyobb terhelések elviselésére), szűkíti az artériákat, növeli a vérnyomást és a pulzust, emeli a vércukor- és koleszterinszintet. Annyira káros, hogy rovarirtó szerként is alkalmazható.
A dohánytermékekben található anyagok közül a legismertebb még a kátrány, valamint a szén-monoxid is. Az előbbi égése okozza a jellegzetes, sokak számára büdös szagot, ez rakódik le a légzőrendszerben, valamint ez az, ami csökkenti a tüdő aktív légzőfelületét is. A szén-monoxid pedig akadályozza a szervezet oxigénellátását. Rövidtávú hatása is lehet, például fejfájás, émelygés, hányinger és szédülés is.
Az agyban a nikotin több helyen hat. Az ún. nikotin-receptorok ingerlése folytán serkentő hatást eredményez, az agy alsó részén pedig fokozza a dopamin elválasztását, mely örömérzést, jó hangulatot okoz. Az illegális kábítószereknek is van az utóbbihoz hasonló hatásuk. A nikotin adrenalint is felszabadít, csökkenti az éhségérzetet. Gyorsan lebomlik és kiürül, így hiányérzetet kelt, és a dohányos ismét nikotint akar az agyba pumpálni. Az újabb cigaretta megszünteti a nikotinhiányból eredő feszültséget. Téves hiedelem, hogy a cigaretta nyugtató hatású, valójában csak a nikotinhiány okozta nyugtalanságot oldja. A nikotin inkább izgató hatású, az ellazulás és kellemes érzés a nikotin iránti vágy kielégítéséből fakad.
A pszichikai függőség a rágyújtás rituális mozdulata után nagyon hamar az agyba jutó nikotin okozta kellemes érzés megszokása miatt alakul ki az emberben. A rágyújtás mozdulatsora és az ezután kapott nikotin egy feltételes reflexet alakít ki, mint Pavlov híres kutyájában a csengetést követő táplálék.
A dohányzás elhagyása nagymértékben csökkenti a fej-nyaki daganatok kialakulását: kutatások szerint az alkalmi dohányosok a leszokást követően 10-15 évvel a soha nem dohányzókkal azonos kockázattal rendelkeznek.
A vér nikotinszintje kb. 1,5–2 óra alatt feleződik, általában ennyi idővel az utolsó cigaretta elszívása után jelentkezik az igény egy következő cigaretta után. Ha a szervezet ilyenkor nem jut hozzá, akkor a dohányos ingerlékenyebb, nyugtalanabb és dekoncentráltabb lehet, esetleg gyakrabban érzi magát éhesnek. Ezek az első megvonási tünetek, amelyek szerencsére leszokást követően pár nap, esetleg néhány hét alatt enyhülnek.
Mivel a dohányzás egy tanult viselkedés, a leszokást nemcsak a nikotinfüggőség, hanem a kialakult szokásrendszer is megnehezíti. A leszokás időigényes feladat, mert az új életmód erős elkötelezettség mellett is 3–6 hónap alatt válik napi rutinná.
A fizikai (testi) megvonási tünetekkel is meg kell birkózni. A pszichés és testi tünetek rossz hangulat, depressziós tünetek, ingerlékenység, harag, szorongás, nyugtalanság, koncentrációs nehézségek, fokozódó étvágy és súlygyarapodás, alvászavarok, álmosság, fáradtság. Bár a fizikai függés elvonási tünetei nem veszélyesek (nem hasonlíthatók az alkohol vagy heroin elvonás következtében létrejövő életveszélyes állapothoz), ám a kifejezett pszichés függés, a szer elfogadottsága és könnyű hozzáférhetősége miatt a leszokás nagyon nehéz. A dohányzáshoz kapcsolódó egyéb kellemes helyzetek, mint pl. pihenő, evés utáni időszak, társaságban dohányzás, rágyújtással stresszhelyzetben időnyerés, nyugtatás mind tovább fokozza a pszichés függést. A dohányos a rágyújtás rítusához kellemes érzést asszociál, erről rendkívül nehéz lemondani.
Számos praktika létezik, amelyek segíthetnek a leszokásban. Van, akinek úgy sikerül letennie a cigarettát, hogy fokozatosan csökkenti az elszívott szálak számát, ugyanakkor van olyan is, akinek ez nem megoldás. Hasznos, ha megnehezítjük valamilyen módon a rágyújtást, például nem teszünk cigarettát a kezünk ügyébe, vagy nem viszünk magunkkal pénzt, ha elmegyünk otthonról vagy a munkahelyünkről. Segíthet, ha közvetlen környezetünkből eltüntetjük a dohányzás nyomait, szagát, illetve, ha egy ideig kerüljük a dohányzó társaságot. Motiváló lehet, ha sok dicséretet, biztatást kapunk. A nikotin-pótló terápia is egy lehetőség, ennek során tapasz, rágógumi, tabletta vagy spray által jut be a szervezetbe a nikotin, oldva ezzel a hiány okozta tüneteket. Ekkor a nikotin beviteléhez nem társul a dohányzás “élménye”, és, mivel nincs füst, kevesebb káros anyag jut a szervezetbe. Rágó vagy tapasz használata során előfordulhat émelygés, hányinger, bőrirritáció. Fontos, hogy a tapasz egy állandó nikotinszintet tart fenn a vérben, így a tapasz mellett dohányozni kifejezetten veszélyes, hiszen túladagolás is előfordulhat.
A dohányzás elhagyása számos pozitív hatással jár. Először is nem károsítjuk saját és környezetünk egészségét. Nem elhanyagolható, hogy a kiadásaink azonnal csökkennek. Egészségügyi szempontból elmondható még, hogy egy napon belül kiürül a vérből a szén-monoxid, csökken a szívinfarktus kockázata, javul a keringés és a tüdő öntisztulása, néhány év múlva pedig a daganatos betegségek kialakulásának kockázata is csökken. Mindemellett a dohányzás abbahagyása után javul az ízlelés, a szaglás, nő a terhelhetőség, és megszűnik a test dohányszaga.
Alkoholfogyasztás
 Több vizsgálat is igazolta, hogy az alkoholfogyasztás rizikótényezője a fej-nyaki daganatoknak. Arra vonatkozóan, hogy az alkohol miként fejti ki rákkeltő hatását, több elmélet is létezik. Feltételezhető, hogy az alkohol oldószere több rákkeltő anyagnak (így például megkönnyíti a dohányzás által bevitt vegyületek felszívódását a nyálkahártyán keresztül), továbbá ismert, hogy az alkohol elsődleges metabolitja, az acetaldehid, közvetlen DNS-károsító hatású.
Több vizsgálat is igazolta, hogy az alkoholfogyasztás rizikótényezője a fej-nyaki daganatoknak. Arra vonatkozóan, hogy az alkohol miként fejti ki rákkeltő hatását, több elmélet is létezik. Feltételezhető, hogy az alkohol oldószere több rákkeltő anyagnak (így például megkönnyíti a dohányzás által bevitt vegyületek felszívódását a nyálkahártyán keresztül), továbbá ismert, hogy az alkohol elsődleges metabolitja, az acetaldehid, közvetlen DNS-károsító hatású.
Az alkohol az etanol és az etil-alkohol köznyelvi meghatározása, egy olyan kémiai anyag, amely bizonyos italokban található. Az alkohol különféle cukrok és keményítők erjedése során jön létre. Természetesen alkohol felfedezhető más termékekben is, például néhány gyógyszerben, háztartási szerekben, stb.
Fontos leszögezni, hogy az alkoholfogyasztás kapcsán nem tudunk olyan kis mennyiséget megjelölni, aminek a fogyasztása ne lenne káros.
A máj toxikus alkoholmennyiségének határa egyénenként eltérő. Általánosságban elmondható, hogy férfiaknál 40 g/nap, nőknél viszont 20 g/nap mennyiségű alkohol tartós fogyasztása is májkárosodáshoz vezet. A 40 gramm alkoholtartalmú ital megfelel 1 dl whiskey-nek, 3 üveg sörnek vagy 6 dl bornak.
Tudományosan bizonyított, hogy az alkoholfogyasztás számos daganatos betegség kialakulásának kockázatát növeli. Az is kijelenthető, hogy minél több alkoholt fogyaszt valaki, annál nagyobb lesz a kockázata egy olyan daganatos betegség kialakulásának, amely az alkoholhoz köthető.
Vannak tehát olyan típusú rákok, amelyek kialakulása és az alkoholfogyasztás között összefüggés áll fenn, ezek: fej-nyaki daganatok, nyelőcső daganat, májdaganat, mellrák, végbélrák, stb.
Az alkohol a szervezetben való lebomlása során ugyanis acetaldehiddé válik, ami egy mérgező, rákkeltő anyag, amely a sejtek DNS-állományában és a fehérjékben károsodást okoz. Ennek a folyamatnak a során a szervezet képtelenné válik olyan anyagok lebontására és hasznosítására, mint például az A és B vitamin fontos összetevői (például a folát), C, D, E vitaminok, karotinoidok, stb., melyek így nem tudják kifejteni jótékony és nélkülözhetetlen élettani hatásaikat. Az acetaldehid mellett az alkohol lebomlása során a szervezetbe jutnak további káros anyagok is, mint például a nitrózaminok, fenolok, szénhidrogének, stb.
Az, hogy az alkohol mennyire fejt ki káros hatást a szervezetre, függ a genetikai tényezőktől is. Eltérő lehet ugyanis az alkoholfogyasztásra adott szervi reakció mértéke. Legismertebb példa erre, hogy egyes ázsiaiak, például kínaiak, japánok, fokozottan érzékenyek az alkoholra. Esetükben kellemetlen testi reakciók is előfordulhatnak már minimális fogyasztás esetén is, mint például émelygés, szapora szívverés, arcpirulás. Ebben az esetben az alkohol anyagcsere zavarát az alkohol-dehidrogenáz (ADH) és az aldehid-dehidrogenáz (ALDH) enzim nem, vagy nem jól működő formái okozzák.
Az alkoholbetegség olyan krónikus állapot, melyben a beteg nem tudja kontrollálni az alkoholtartalmú ital fogyasztása iránti vágyát és magát a fogyasztás mértékét sem. A függőség fizikai és mentális következményekkel is jár, utóbbi a közvetlen és a tágabb környezetben is.
Az alkoholbetegség nincs összefüggésben az elfogyasztott mennyiséggel, és a fogyasztási gyakorisággal sem.
Előfordulhat, hogy valaki minden nap fogyaszt alkoholt, de létezik az ún. gépszíjas ivás is, ami azt jelenti, hogy az illető hosszú perióduson keresztül egyáltalán nem fogyaszt alkoholt, majd egy rövidebb ideig nagyon magas mennyiséget.
Az alkoholfogyasztásról való leszokás egyik legnehezebb tényezője, hogy késve jön a betegségtudat, ám, ha elérkezik, az az első lépés a gyógyulás útján. Ezt megelőzően általában a tagadás fázisa áll fenn: ilyenkor azt hisszük, tudjuk kontrollálni, hogy mikor, mennyi alkoholt fogyasztunk, elég az akaraterőnk, csak most még ezért vagy azért nem akarjuk… Másrészt mindig találunk valakit, aki nálunk rosszabb helyzetben van, akit mi betegnek látunk, de magunkat nem tekintjük annak.
Ez a betegségben az önbecsapás, ami azt mondatja: a kontroll az én kezemben van. Nem érzem magamat hibásnak, és nem keresek felmentést a fogyasztási szokásaimra és annak következményeire vonatkozóan. Az igazság azonban az, hogy ilyenkor már régen nincs a kezünkben az irányítás. Ez a folyamat hasonló ahhoz, mint amikor valaki eldönti, hogy abbahagyja a dohányzást. Ez általában holnap, a jövő héten, következő hónap elsejétől vagy újévtől érvényes. Ezzel elhitetjük magunkkal, hogy mi kontrolláljuk a történteket, de az ilyen fogadalmak legtöbbször nem tartanak ki.
A beismerés kell ahhoz, hogy a beteg el tudjon indulni az úton, és fel tudjon hagyni az önmentegetéssel.
Honnan lehet felismerni, hogy függőségről van szó?
Amikor valaki áldozatokat hoz azért, hogy alkoholt fogyaszthasson, akkor az betegség (pl. nem felvállalt fogyasztás, szabályok áthágása, nem csak társasági alkoholfogyasztás, stb). Sokszor a környezetünk, hozzátartozóink vagy barátaink is jelezhetik, ha problémát látnak, akár panaszkodhatnak az alkoholfogyasztási szokásainkra is. Előfordulhat például, hogy valakinek a párja azt mondja, vagy én vagy az alkohol.
Kell egy őszinte, támogató közeg, amellett, hogy belül megszületik az elhatározás. Nem biztos, hogy egy diagnosztizált betegség önmagában meg tudja ijeszteni annyira a beteget, hogy felhagyjon az alkoholfogyasztással, de persze ez sem kizárt.
Nem lehet egyértelműen kiemelni egy vagy több okot, amely vagy amelyek oda vezetnek, hogy valaki rendszeresen és/vagy nagy mennyiségben fogyasszon alkoholt. Vannak azonban olyan tényezők, amelyek megkönnyítik azt, hogy valaki súlyos állapotba vagy ahhoz közel kerüljön. Bizonyos személyiségvonások gyakrabban vannak jelen a súlyos alkoholfogyasztók esetében. Ezek a pszichodinamikai tényezők. További pszichológiai faktorok például a magányosság, a szorongás, a depresszió, esetleg önpusztító magatartás.
A neurobiológiai elmélet szerint kapcsolat van az agyi jutalmazó rendszer és az alkoholizmus kialakulása között, melyben szerepet játszanak az ún. neurotranszmitterek (az idegsejtek között információt közvetítő vegyületek). Ezen elmélet szerint tehát organikus oka van az alkoholizmusnak, ami azt is jelenti, hogy genetikai hátterű is lehet.
Társadalmi-szociokulturális tényezők is hatnak az alkoholfogyasztási szokásokra, a következményes viselkedésre. A családi háttér, ill. az a környezet, ahol az egyén felnőtt, fontos szerepet játszik a későbbi szokásainak kialakításában. Természetesen a jelenlegi szociális körülmények is alakíthatják ezeket a szokásokat, melyek nem csak családi-baráti kapcsolatokat jelenthetnek, mert éppen ennyire befolyásolhatja az alkoholfogyasztási magatartást a foglalkozás, a munkahely az anyagi helyzet, stb.
Az alkohol rendszeres fogyasztása akkor minősül betegségnek, ha az alkoholizmus testi, lelki és szociális tünetei már kimutathatóak.
Az alkoholfüggőség testi és lelki tünetekben is jelentkezik. A testi függőséget a tolerancia-fokozódás jellemzi. Ez azt jelenti, hogy egy idő után ugyanolyan hatás eléréséhez nagyobb mennyiséget kell elfogyasztani. Alkohol hiányában vagy a szokottnál kevesebb mennyiségű alkohol fogyasztásakor pedig elvonási vagy megvonási tünetek jelentkezhetnek.
A lelki tünetek között szerepel például a kontrollvesztés. Ez azt jelenti, hogy folytatódik az alkoholfogyasztás, annak ellenére, hogy a fogyasztó tisztában van az egészségkárosító és az egyéb, akár szociális következményekkel is (például család, barátok elfordulása, elmagányosodás).
A másik jellemző lelki tünet a sóvárgás, azaz ellenállhatatlan vágy az ivásra. Ebből következik, hogy egy ponton túl az érintett életében egyre nagyobb szerepet játszik az alkohol megszerzése és fogyasztása. Szintén jellemző a személyiség megváltozása: ingerlékenység, hangulatváltozások, esetleg agresszivitás lehet megfigyelhető. A folyamat előrehaladtával az intellektuális funkciók is hanyatlanak.
Szociális következményei is vannak a rendszeres alkoholfogyasztásnak. A gyakori ittasság nehézséget okozhat a munkavégzésben, a mindennapi kapcsolatok megélésében, az egész társadalmi beilleszkedésben.
A testi tünetek nagyon változatosak, az apró hajszálér-tágulatoktól kezdve súlyos esetben akár májzsugor is kialakulhat. Gyakran előfordul kellemetlen szájszag, valamilyen gyulladásos tünet, gyomorhurut, gyomorfekély, hányinger, hányás, gyomorfájás, étvágytalanság, potenciazavar, akár hasnyálmirigy-gyulladás, cukorbetegség vagy szívizom-károsodás is. A rossz táplálkozás vagy az alkohol tápanyag-felszívódásra gyakorolt negatív hatása következtében kialakulhatnak különböző hiánybetegségek is.
Az alkoholfogyasztás több fázisra bontható. Az első fázisban az alkohol ad, kötődhet például társasági eseményhez, lehet többszereplős, nincs benne veszteség. A cél, hogy jobban érezzük magunkat egy adott helyzetben. A következő fázisban ez átfordul, és az egyre mélyülő probléma folyamatában egyszer csak már nem azért történik a fogyasztás, hogy jobban érezzük magunkat, hanem azért, hogy ne érezzük magunkat rosszul. Végül el lehet jutni addig a szintig, hogy az érintett egyedül is fogyaszt alkoholt, eldugja az üvegeket, titkolja a fogyasztást. A folyamat vége a teljes elmagányosodás is lehet.
Megfigyelhető, hogy általában azok, akik elindulnak a felépülés útján tartósan, már túl vannak egy olyan mélyponton, amihez már soha többet nem akar visszatérni.
A leszokás folyamata közben és után nagyon kell arra is figyelni, hogy rendkívül könnyű ugyanarra a pontra visszaesni, ahonnan elindultunk kifelé, sőt, még rosszabb is lehet az állapot.
Fontos, hogy nem mindenkinél fordulnak elő ugyanazok a tünetek! Tipikus hiedelem, hogy aki általában sok alkohol fogyaszt, annak alkohol hiányában remeg a keze, de ez nincs feltétlenül így. Az alkoholfogyasztás abbahagyását követően többek között az alábbi megvonási tünetek jelentkezhetnek: fokozott izzadás, végtagremegés, nyugtalanság, vérnyomás-emelkedés, szapora szívverés, hányinger, esetenként epilepsziás görcsrohamok, stb.
Segítség a leszokáshoz
Mindenképpen szükséges egy személyre szabott kezelés, melynek során sikerrel vehető az akadály, és el lehet indulni a gyógyulás útján. A terápia gyógyszeres kezelés és pszichoterápia kombinációjából állhat. A gyógyszeres kezelés során a beteg legtöbbször antidepresszáns készítményt kap, amely úgy fejti ki hatását, hogy emeli egyes agyi ingerületátvivő anyagok szintjét (például a szerotoninét, amelyet a köznyelvben egyszerűen “örömhormonnak” nevezünk). Vannak olyan készítmények is (például a disulfiram-tartalmúak), amelyek alkalmazása mellett a legkisebb mennyiségű alkohol elfogyasztása is szigorúan tilos, mivel nagyon komoly, akár életveszélyes mellékhatások is jelentkezhetnek. A disulfiram bőr alá ültethető formában is alkalmazható.
A pszichés segítség, legyen az egyéni vagy csoportos terápia, legalább annyira fontos, mint a gyógyszeres kezelés. Egy közösséghez tartozás, tanulás más sorstársak példáiból nagyon sok erőt adhat.
Ma már számos olyan program és módszer létezik, amely támogatást nyújt a leszokásban. Az egyik ilyen program, amelyet még az 1950-es években dolgoztak ki Amerikában, és amelyben világszerte rengeteg ember vesz részt. Ebben a programban 12 lépést kell követni, amelyek meghatározzák a felépülés útját. Minden lépést le kell bontani alfeladatokra, melyeket türelmesen, lassan, egymás után kell teljesíteni.
Motiváló lehet, ha az alkoholmentes napok száma nő, de egyénileg eltérő, mikor jut el oda az ember, hogy ez ne egy kínszenvedés legyen.
Az első és legfontosabb lépés, hogy a beteg belássa, hogy beteg, hogy nem tudja már teljes mértékben irányítani az életét, és, hogy változtatnia kell az életmódján. Aztán el kell érni az önmegtartóztatást. A rendszeresen, nagy mennyiségű alkoholt fogyasztóknál további cél, hogy csökkenjenek, majd megszűnjenek az elvonási tünetek.
A terápia hatásának kulcsa a beteg együttműködése. Megfelelő motiváció hiányában a visszaesés valószínűségének esélye igen nagy.
Egyéb tényezők, amelyek szintén kockázatnak számítanak a fej-nyaki daganatok kialakulása tekintetében
Vírusfertőzések
Epstein-Barr Vírus
Ez a vírus a herpeszvírusok családjába tartozik. A leggyakoribb terjedése nyálon keresztül következik be. Sok ember hordozza úgy, hogy soha nem alakul ki belőle betegség. Az egyik legerősebb összefüggést az Epstein-Barr Vírus (EBV) és az orrgarati daganat egyik típusa között írták le. Ez a daganattípus legnagyobb számban Dél- Kínában fordul elő, a Föld többi részén ritka megbetegedésnek tekinthető. Az Epstein-Barr vírus által okozott fertőzés emeli továbbá a hajassejtes leukaemia, illetve Burkitt-lymphoma kialakulásának kockázatát is.
Humán papillomavírus
Először 2000-ben került publikálásra egy tanulmány, amely bizonyította az oksági összefüggést a humán papillomavírus (HPV) és a fej-nyaki daganatok egy csoportja között. Jelenlegi becslések szerint világviszonylatban a szájgarati laphámsejtes daganatok mintegy 18%-áért felelős a HPV. Ez az arány országonként eltérő, az Egyesült Államokban valamivel 50% felett van, míg Svédországban 90%-körüli. Az egyéb fej-nyaki régiókban, mint gége, algarat, szájüreg, a HPV-hez köthető daganatok aránya jóval kisebb. A HPV-vel való megfertőződéstől a fej-nyaki daganat kialakulásáig eltelt idő mintegy 10-15 év. Az esetek közel 90%-át a HPV 16 okozza. A vírus életciklusa során a sejtek génjeiben átkódolást eredményez, így a továbbiakban nem egészséges sejtek fognak születni, valamint egy idő után a sejtek elhalálozásának ritmusa is megváltozik: a beteg sejtek nem fognak elhalni.
Egyéb vírusok
A Humán Immundeficiencia Vírus (HIV) - számos más daganatos megbetegedés mellett - növeli mind a szájüregi tumorok, mind a fej-nyaki régióban előforduló non-Hodgkin lymphomák kialakulásának kockázatát.
Foglalkozási ártalmak
Számos tanulmányban leírták, hogy különböző, foglalkozással összefüggésbe hozható kemikáliák, szerves és szervetlen anyagok fokozzák a fej-nyaki daganatos megbetegedések kockázatát. Fokozott rizikóval rendelkeznek azok az emberek, akik a tisztítószerként alkalmazott tetraklóretilénnel, azbeszttel, rovarirtó szerekkel, policiklusos aromás szénhidrogénnekel dolgoznak, valamint a textilgyárakban, faiparban, építkezésen, fémiparban dolgozók is.
Sugárzás
A korábban elszenvedett sugárhatás (akár terápiás is) a fej-nyaki régióban növeli a nyálmirigy tumorok, szarkómák, és egyéb daganatok kifejlődésének kockázatát.
Táplálkozási tényezők
Néhány tanulmány szerint bizonyos szájüregi és garat tumorok kialakulása kapcsolatban állhat a magasabb arányú tartósítószer-bevitellel, tojás, vörös hús fogyasztásával, bétel dió rágással, valamint a túlzottan alacsony mértékű karotinoidbevitellel. Protektív faktornak tekinthető a vitamin- (főleg E és C), tej-, zöldség- és gyümölcsfogyasztás, valamint a daganatmegelőzésben egyre nagyobb szereppel bíró zöld tea rendszeres ivása.
Genetikai hajlamosító tényezők
Tény, hogy a dohányzó, illetve nagyobb mennyiségű alkoholt rendszeresen fogyasztó emberek relatíve kis részénél alakul ki fej-nyaki rosszindulatú megbetegedés. Ebből megalapozottnak tűnik az a következtetés, hogy a megbetegedések hátterében valamilyen genetikai fogékonyság megléte valószínűsíthető. Ezt a feltételezést támasztja alá az a megfigyelés is, hogy a fej-nyaki daganatos betegek első fokú rokonaiban nagyobb arányban fordulnak elő hasonló megbetegedésben szenvedők.

1. Lokalizáció-orientált tünetek
- szájüregi fájdalom
- azonos oldali fülbe sugárzó fájdalom
- nyelési nehezítettség/fájdalom
- szájüregi vérzés/vérköpés
- bűzös lehelet
- nyaki duzzanat (terime)
- szájnyitási nehezítettség
- légzési panaszok/fulladás
- fogak elvesztése
2. Általános tünetek
- fogyás
- gyengeség/fáradékonyság
Amennyiben e tünetek közül egy vagy több 3 hétnél tovább fennáll mindenképpen fül-orr-gégészeti szakvizsgálat javasolt.
Amennyiben a szájüregben bármilyen, addig nem ott lévő fekélyes vagy exophit-előemelkedő fájdalmas elváltozás észlelhető, amely spontán nem gyógyul, feltétlenül gondoljunk daganat lehetőségére. Minél korábban kerülsz a megfelelő szakemberhez, annál jobbak a kilátásaid, annál valószínűbben lehet a teljes gyógyulást elérni!
Mindig fordulj bizalommal az orvosodhoz, és, ha szükségét érzed, kérj másodvéleményt más szakorvostól is!
Magyar Fej-nyaki Onkológiai Társaság: https://fejnyakidaganatok.hu
Onkológiai Centrumok:
Budapest
Semmelweis Egyetem Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
1083 Budapest, Szigony u. 36.
https://semmelweis.hu/fulorrgegeszet/
Országos Onkológiai Intézet Fej-Nyaki Daganatok Multidiszciplináris Központ
1122 Budapest, Ráth György u. 7-9
https://onkol.hu/betegeknek/fekvobeteg/fej-nyak-sebeszeti-osztaly/
Debrecen
Debreceni Egyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
4032 Debrecen, Nagyerdei krt. 98
https://klinikaikozpont.unideb.hu/hu/elerhetoseg-ful-orr-gegeszeti-es-fej-nyaksebeszeti-klinika
Szeged
Szegedi Egyetem Szent-Györgyi Albert Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
6725 Szeged, Tisza Lajos krt. 111.
https://u-szeged.hu/szakk/hirek-esemenyek/magyar-ful-orr-gege-fej-191018
Pécs
Pécsi Tudományegyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
7621 Pécs, Munkácsy Mihály u. 2.
A linkek eléréséhez kattints a címekre!
Kivizsgálás diagnózis

Tünetek esetén először a háziorvoshoz vagy fül-orr-gégészeti szakrendelőbe kell fordulni. A diagnózis felállításához a következő vizsgálati típusokra kerülhet sor:
- Fizikális vizsgálat
- Endoszkópia
- Mintavétel (altatásban)
- Légzés-nyelés-fájdalom vizsgálata és megoldása
- Képalkotó vizsgálatok
 Egy általános fül-orr-gégészeti szakvizsgálat során áttekintésre/kivizsgálásra kerül a fül, az orr-orrmelléküregek, a szájüreg-szájgarat, a gége, az algarat, valamint ide tartozik a nyak áttapintása.
Egy általános fül-orr-gégészeti szakvizsgálat során áttekintésre/kivizsgálásra kerül a fül, az orr-orrmelléküregek, a szájüreg-szájgarat, a gége, az algarat, valamint ide tartozik a nyak áttapintása.
 Alapesetben a szájüreg áttekintése fa vagy fém lapoccal történik. Amennyiben felmerül szájüregi daganat lehetősége, úgy javasolt endoszkópos/fiberoszkópos vizsgálat, amelynél jó minőségű videofelvétel is készülhet. Ennek során egy vékony csövet vezetnek a szájüregedbe, melynek végén fényforrás és egy kis kamera található, ennek segítségével a vizsgáló orvos nagyon pontos képet kaphat a szájüregedről.
Alapesetben a szájüreg áttekintése fa vagy fém lapoccal történik. Amennyiben felmerül szájüregi daganat lehetősége, úgy javasolt endoszkópos/fiberoszkópos vizsgálat, amelynél jó minőségű videofelvétel is készülhet. Ennek során egy vékony csövet vezetnek a szájüregedbe, melynek végén fényforrás és egy kis kamera található, ennek segítségével a vizsgáló orvos nagyon pontos képet kaphat a szájüregedről.
Ha gyanús elváltozást észlel az orvos, javasolni fogja a szövettani mintavételt, mely szájüregi daganat esetén nagyrészt helyi (lidocainos) érzéstelenítésben történik, hogy szövettani igazolást nyerjen a feltételezett diagnózis. Ritkább esetekben ez lehetséges altatásban is, amennyiben nem megfelelő a kooperáció, azaz a betegnek nehezésre esik egy helyben maradni a mintavétel közben.
A szájüregi daganatokat szerencsére a könnyű hozzáférhetőség és láthatóság miatt aránylag könnyű akár korai stádiumban is felfedezni, bár a statisztikák nem mindig ezt tükrözik. Sokan sajnos csak előrehaladott stádiumban, hosszú ideje fennálló panaszok esetén fordulnak orvoshoz.
Core (vastagtű) biopsziát mélyen fekvő, nehezen megközelíthető daganat esetén végezhetnek, szövettani vizsgálat céljából.
 Szövettanilag igazolt rosszindulatú daganat esetében szükséges az úgynevezett staging képalkotó vizsgálatok elvégzése is, amely magába foglalja a fej-nyaki régió CT/MR vizsgálatát, valamint mellkasi-hasi-kismedencei CT vizsgálatot távoli áttét kizárása miatt. Utóbbiak bizonyos esetben, ha hozzáférhető, PET/CT-vel kiválthatók. Ha felmerül regionális, tehát nyaki nyirokcsomó áttét, abból ún. FNAB, vékonytű aspirációs citológiai mintavétel történik, amely azt jelenti, hogy egy vérvételnél használt tűvel megszúrják a gyanús területet és vákuum hatással mintát/sejteket vesznek.
Szövettanilag igazolt rosszindulatú daganat esetében szükséges az úgynevezett staging képalkotó vizsgálatok elvégzése is, amely magába foglalja a fej-nyaki régió CT/MR vizsgálatát, valamint mellkasi-hasi-kismedencei CT vizsgálatot távoli áttét kizárása miatt. Utóbbiak bizonyos esetben, ha hozzáférhető, PET/CT-vel kiválthatók. Ha felmerül regionális, tehát nyaki nyirokcsomó áttét, abból ún. FNAB, vékonytű aspirációs citológiai mintavétel történik, amely azt jelenti, hogy egy vérvételnél használt tűvel megszúrják a gyanús területet és vákuum hatással mintát/sejteket vesznek.
A nyelési funkció megítélésére röntgenvizsgálatot alkalmaznak, melynek során kontrasztanyaggal történik a vizsgálat. A garat és a szájüreg daganatainál elsődlegesen MRI javasolt. Ha nem végezhető el az MRI (pl. beültetett, nem MR-kompatibilis fém miatt, vagy azért, mert a beteg klausztrofóbiája miatt nem tud 30-40 percig az MR készülékben feküdni), akkor kontrasztanyagos CT-vizsgálatot kell végezni.
Amennyiben felmerül távoli áttét, úgy annak a szövettani mintavétele is részét képezi a kivizsgálásnak. Ezen kivizsgálási séma után felállítható a daganat pontos stádiuma, így javasolható a legmegfelelőbb kezelés.
A nyaki nyirokcsomó-státusz felmérése nagyon fontos a terápia menetének meghatározása szempontjából. Ezt - CT-, MRI- vagy PET-CT vizsgálattal történik. Daganatos állapot gyanúja esetén UH-vezérelt biopsziával (mintavétellel) bizonyítják a tumoros eredetet.
Mi az a patológia? Ki az a patológus?
A patológia az egyik legszerteágazóbb, és így az egyik legizgalmasabb szakterülete az orvostudománynak.
A patológia 85%-ban az betegből eltávolított szövet- és sejtminták feldolgozását végzi diagnosztikus céllal. A hatályos Egészségügyi törvény (1997. évi CLIV. tv. 204§) szerint valamennyi szövet, szerv vagy szervrészlet esetén szövettani vizsgálatot kell végezni. A vizsgálatot a patológiai laboratórium végzi, mely minden kórházban, egyetemen és országos intézetben működik. Vannak magánlaboratóriumok is.
A patológiai laboratóriumokban speciális személyzet dolgozik. Patológus szakorvosok, szakorvosjelöltek, biológusok mellett magasan képzett szövettani-, immunhisztokémiai szakasszisztensek, citológus előszűrő asszisztensek, okleveles boncmesterek, adminisztratív munkatársak, logisztikai segítők végzik napi rutin szerint feladataikat.
A patológus az orvosi egyetem elvégzését követően 5 év után szakvizsgát tesz szövettanból és kórbonctanból. Kiegészítő szakvizsga a citopatológia és a molekuláris genetikai diagnosztika. A patológus minden szakiránnyal foglalkozik, de hosszú évek alatt specializálódhat például többek között nőgyógyászati daganatok vagy fej-nyaki daganatok és betegségek diagnosztikájára is. A patológus az onkoteam meghatározó tagja.
A szövettani mintát a klinikus orvos veszi le (jelen esetben a fej-nyaksebész/fül-orr-gégész), majd ezt a szövetdarabot előírás szerint a patológiai laboratóriumba küldi, ahol ezt feldolgozzák. A szövettani vizsgálat speciális tudást igényel, sok évi gyakorlás és tapasztalat szükséges hozzá. A szakmai előírásokat minden laboratórium egységesen alkalmazza.
A vizsgálatról meghatározott tartalmú részletes szövettani lelet készül, a szövettani diagnózis alapján tervezhető meg a beteg további kezelése. Amennyiben a kezelési tervhez szükséges, molekuláris genetikai diagnosztikus vizsgálatokat végeznek. Centrumlaborokban sokgénes vizsgálatokat, genomikai profilozást is végeznek közfinanszírozottan.
A patológus sokat foglalkozik a betegekkel, gyakran hosszas nyomozómunkát folytat a beteg érdekében, hogy a legpontosabb diagnózis születhessen. A patológus részleteket, összefüggéseket vizsgál, leletével segíti a klinikus gondolkozását. A patológia a háttérben dolgozik, a betegek most már sokkal többet tudnak a szövettani- vagy citológiai leletük jelentőségéről. Ezek a leletek az EESZT Lakossági Portálról letölthetők.
A patológus nyilatkozik egyrészt a biopszia eredményéről: értékelhető mennyiségű/minőségű minta esetén jelenti ki a kivizsgálás kezdeti szakaszában, hogy az eltávolított anyag valójában rosszindulatú daganat, annak pontos típusát meghatározza, ezáltal jelentős segítséget nyújt a kezelőorvosoknak. Tekintettel arra, hogy ez a folyamat időigényes (gyakran egyéb kiegészítő, pl. molekuláris vizsgálatokat kér a pontos diagnózishoz), a lelet megérkezése akár több hétbe is telhet.
Szintén a patológus feladata a terápiás célú műtét során kivett anyagok vizsgálata, annak megállapítása, hogy az eltávolítás teljes mértékben sikerült (ún. “az épben történt, a daganat a kimetszés szélét nem éri el, azaz R0 reszekciót sikerült elérni) vagy maradt vissza daganatszövet (R1/R2 reszekció, a daganat a kimetszés szélét eléri), továbbá nyilatkozik az eltávolított nyirokcsomók számáról, azok daganatos érintettségéről.
Rákmegelőző állapot
Prekancerózus, azaz rákmegelőző állapotnak nevezzük azt az állapotot, amelynek talaján kialakulhat rosszindulatú daganat. A szájüregben is előfordulhatnak olyan idült gyulladásos vagy ulcerosus (gennyes) betegségek, amelyek olyan hámelváltozáshoz vezetnek, amelyekből rosszindulatú daganat alakulhat ki.
A szájüreg rákmegelőző állapotai közé sorolható a leukoplákia (a szájüregi nyálkahártya hámjának fehér foltos elszarusodása) és az erythroplákia (piros folt a nyálkahártyán). Leukoplákia a leggyakoribb, de esetében kevésbé valószínű a rákos átalakulás. A száj nyálkahártyáján fehér folt vagy foltok formájában jelenik meg. A kezelés első lépéseként az orvos eltilt az alkoholfogyasztástól és a dohányzástól, ezek mellett egy fogászati kezelés már önmagában is eredményes lehet. Sebészi kimetszésre is sor kerülhet.
További rákmegelőző állapotok:
- Lichen planus: panaszt nem okoz, a nyálkahártyán kis, fehéres foltok jelennek meg, amennyiben gyógyszeres kezelés hatására nem javul, sebészi kimetszés javasolt.
- Naevus, spongius, albus mucosae: ez tulajdonképpen egy fehér anyajegy a nyálkahártyán, rosszindulatú változás esetén sebészi kimetszéssel kezelnek.
Stádiumok
Sok más daganattípushoz hasonlóan a fej-nyaki daganatok stádiummeghatározását az ún. TNM beosztás segítségével határozzák meg. A három betűből a T a primer tumor méretét, elhelyezkedését, környező struktúrákhoz való viszonyát adja meg. Az N a regionális nyirokcsomó-áttétet, az M pedig a távoli áttétet jelöli.
A stádiumbeosztás elsősorban a kórjóslat megítélésében játszik jelentős szerepet, ezáltal a terápia agresszivitásának (mérlegelve a kezelések mellékhatás-profilját) kiválasztásában nyújt segítséget a kezelőorvosoknak.
Az adott stádiumokat besorolhatjuk korai, helyileg előrehaladott, ill. távoli áttétes kategóriákba.
Mi az onkoteam?
 A fizikális státusz, a szövettani diagnózis, a képalkotó vizsgálatok, illetve a társbetegségek felmérésének eredményeit az ún. onkoteam értékeli, amely egy többtagú bizottság, ahol a komplex ellátás valamennyi szakterülete jelen van - tehát fej-nyak régió sebészi terápiájával foglalkozó szakmák képviselői (fül-orr-gégész, szájsebész, plasztikai sebész), klinikai onkológus, sugárterápiás szakorvos, radiológus (a képanyagok kiértékeléséhez), patológus, nukleáris medicina szakorvos, pszichológus és dietetikus. Az onkoteam megállapítja a stádiumot, és a szakmai irányelveknek megfelelően javaslatot tesz a terápiára, mely lehet sugárterápia, műtét, gyógyszeres kezelés, vagy palliatív/szupportív ellátás. A döntést mindig a beteggel egyetértésben hozzák meg.
A fizikális státusz, a szövettani diagnózis, a képalkotó vizsgálatok, illetve a társbetegségek felmérésének eredményeit az ún. onkoteam értékeli, amely egy többtagú bizottság, ahol a komplex ellátás valamennyi szakterülete jelen van - tehát fej-nyak régió sebészi terápiájával foglalkozó szakmák képviselői (fül-orr-gégész, szájsebész, plasztikai sebész), klinikai onkológus, sugárterápiás szakorvos, radiológus (a képanyagok kiértékeléséhez), patológus, nukleáris medicina szakorvos, pszichológus és dietetikus. Az onkoteam megállapítja a stádiumot, és a szakmai irányelveknek megfelelően javaslatot tesz a terápiára, mely lehet sugárterápia, műtét, gyógyszeres kezelés, vagy palliatív/szupportív ellátás. A döntést mindig a beteggel egyetértésben hozzák meg.
A már kialakult daganat terápiája 2 úton indul el: egyrészt fontos a tünetek rendezése: a betegség okozta fájdalom csillapítása, a daganat által okozott nyelési nehezítettség mellett a táplálás megoldása, valamint a már kialakult, vagy fenyegető fulladásveszély felismerése, kezelése.
Az onkoteam a leletek értékelése után javaslatot tesz az elsődleges kezelési módra. Ez a javaslat függ:
- a betegség stádiumától
- a daganat elhelyezkedésétől
- a páciens további betegségeitől
- a páciens preferenciáitól (vagyis attól, te mit részesítenél előnyben)
- a kezelő intézmény tapasztalaitól
- az aktuális terápiás szakmai ajánlásoktól
A javaslatot a beteg elfogadhatja, vagy el is utasíthatja.
Az, hogy a terápiás javaslat nem egy ember (a sebész, onkológus vagy sugárterapeuta) döntése, hanem egy többtagú bizottságé, ahol nem ritkán alakulnak ki viták egy-egy nehezebb döntés esetén, megfelelő garanciát nyújt arra, hogy valóban átgondolt, a legjobb várható eredmény/elszenvedett mellékhatás arányú kezelés kerüljön kiválasztásra.
A jelenleg elfogadott legfrissebb nemzetközi ajánlások szerint a szájüregi daganatok elsődleges kezelése sebészi. Fontos megemlíteni, hogy a komplex kezelésben nem csak a daganat eltávolítása szerepel, hanem az általa kiváltott panaszok tüneti kezelése is. Ide tartozik a fájdalomcsillapítás, nyelési panaszok esetén azok kezelése, szükség szerint akár gyomorszonda levezetése. Légzési panaszok, fulladás esetén akár légcsőmetszés is szükségessé válhat. A daganat stádiumától függően több lehetőség van a kezelésre, de amennyiben a daganat reszekábilis (azaz eltávolítható), és a beteg beleegyezik sebészi kezelésbe, úgy legnagyobb valószínűséggel ez lesz a javaslat.
Természetesen jogod van a javaslattal kapcsolatban kérdéseket feltenni, hozzászólni, sőt, amennyiben nem értesz egyet a döntéssel, kérhetsz másodvéleményt más kórházból, más kezelőorvostól.
Fej-nyaki daganatos páciensek onkológiai kezelésének fogászati vonatkozásai
Nem megfelelő szájhigiénia esetén a fogazatot és a fogágyat alapvetően két, népbetegségnek tekinthető fogászati kórkép kialakulása veszélyezteti: a fogszuvasodás és a fogágybetegség.
Előrehaladott állapotban ezen elváltozások következményes fogászati betegségeket okozhatnak, melyek kezeletlenül az egész szervezet egészségi állapotára kihathatnak, gócként viselkedhetnek. A fogszuvasodás következtében a fogbél gyulladása (jellemzően nagyon erős fogfájás formájában jelentkezik), majd elhalása következik be, mely ráterjed a fogat rögzítő csontállományra is. Gyakran panaszmentes, de „időzített bombának tekintjük”, mivel egyszer csak spontán fellángolhat (pl. az immunrendszer meggyengülése, huzat, stb. hatására), és gyulladásos tályogot okozhat.
Fogágybetegség esetén, jellemzően a felhalmozódó lepedék miatt kialakuló ínygyulladás jelentkezik, mely a szájhigiénia javításával még visszafordítható, azonban elhanyagolt esetben a fogat rögzítő kötőszöveti rostok, és csontszerkezet pusztulása következik be. Ez foglazuláshoz, fogelvesztéshez vezethet, ezt nevezzük parodontitisnek.
Fentiekből látszik, hogy egészséges embereknél is kimagaslóan fontos a jó szájhigiénia, mely elsajátításához szükséges fogorvosi vagy dentálhigiénikusi útmutatás, rendszeres, legalább 6 havonta kontroll vizsgálat és rendelői, úgynevezett professzionális dentálhigiéniai kezelés, mely fogkő eltávolítást, polírozást jelent, illetve a kezdődő szuvasodások korai felismerését és ellátását is elvégezzük.
A szájüregi rák megelőzése, illetve műtét vagy onkológiai ellátás utáni követés, valamint egy esetleges kiújulás mielőbbi ellenőrzése szempontjából is kiemelkedően fontos a legalább félévente elvégzett stomato-onkológiai vizsgálat, mely a nyaki nyirokcsomók tapintásos vizsgálatát jelenti a szájnyálkahártya alapos áttekintésével. A dentálhigiéniai vagy megelőző fogászati vizsgálat során ezek elsajátításával kivitelezhető az önvizsgálat is. A nevezett vizsgálatokon kívül ajánlott legalább évente egyszer fogászati-radiológiai vizsgálat, mely panoráma röntgen felvétel készítéséből, gyanú esetén az adott fogról készült felvételek elemzéséből áll.
Amennyiben a nálad diagnosztizált fej-nyaki daganat miatt onkológiai kezelést terveznek, kifejezetten fontos tehát a kezelések előtt a szájüreg és a fogazati eltérések feltárása, azok mielőbbi ellátása, valamint a megfelelő szájhigiénia elsajátítása.
A fej-nyaki daganatos páciensek jellemzően fogorvosi vagy fül-orr-gégészeti rendelésről kerülnek beutalásra a definitív ellátóhoz. Amennyiben fogorvosod utalt be, az előbb említett vizsgálatok (klinikai és radiológiai) elvégzésére, valamint professzionális higiéniai ellátás és tanácsadás céljából jelentkezz nála az onkológiai kezelés előtt. Amennyiben nem fogorvos utalt be fej-nyaksebészeti osztályra, akkor keresd fel saját fogorvosodat, ha nincs, akkor a területileg illetékes fogorvosi rendelőt vagy magánfogászati ellátót.
Ilyen esetekben fontos a reménytelen prognózisú fogak mielőbbi eltávolítása, góctalanítás, illetve a még visszafordítható elváltozások (szuvasodások, ínygyulladás, fogágybetegség) ellátása, szájhigiéniás tanácsadás.
Fej-nyaki területet érintő sugárkezelés esetén a nyálmirigyek nagymértékű funkciócsökkenése következhet be, mely csökkent nyáltermelést eredményezhet. Ilyenkor fokozott a fogszuvasodás és fogágybetegség kialakulásának esélye, valamint a csontot ért sugárkezelés miatt, fogeltávolításkor csontelhalásos szövődmények is gyakoribbak. Ezért is javasolják a reménytelen prognózisú fogak mielőbbi eltávolítását.
Túlzott szájszárazság esetén a nyálkahártya gyulladása is bekövetkezhet, ezt megelőzendő, bizonyos szájfertőtlenítők és műnyál használata szükséges lehet. Onkológiai kezelés közben jelentkező panaszok esetén keresd fel fogorvosodat ezen problémák ellenőrzése, ellátása miatt.
Fontos továbbá, hogy fej-nyaki területet érintő sugárkezelés esetén a helyileg irritáló hatású tényezőket kerüljük, melyek a sérülékeny nyálkahártya további megbetegedéseit idézhetik elő. Ilyenek az alkohol, dohányzás, túl fűszeres és forró ételek, alkoholos szájvizek, nem megfelelően illeszkedő fogsorok.
Kemoterápiás kezelések során előfordulhat hányás, mint mellékhatás. A fokozott savterhelés a fog kemény szöveteit károsíthatja, ezt megelőzendő javasolt hányás után fogat mosni.
Kemoterápiás kezelések során előfordulhat, hogy a véralvadásért felelős vérlemezkék és a védekezésért felelős fehérvérsejtek száma csökken. Ezért fontos ezt folyamatosan ellenőrizni, erről tájékoztatni fogorvosodat. Ilyen esetekben mérlegelendő a szájzuhany és a fogselyem használata, a laborlelet függvényében fogeltávolítás is ellenjavalt lehet.
Bizonyos kemoterápiás szerek esetében előfordulhat szájüregi gombás fertőzés, illetve nyálkahártyán jelentkező fájdalmas fekélyek megjelenése. Ilyen esetben is konzultálj kezelőorvosával.
Amennyiben még nincs állandó fogorvosod, célszerű a fentiek miatt jelentkezni vagy a területileg illetékes fogorvosi rendelésen, vagy a fej-nyaki daganatot ellátó intézetben érdeklődni esetleges fogászati ellátás, dentálhigiénikusi tanácsadás iránt, vagy magánfogorvosi rendelőt felkeresni.
Összefoglalva elmondható, hogy a fej-nyaki daganatok onkológiai ellátását megelőző fogászati vizsgálat, gyors ellátás és kezelés közbeni fogászati kontroll jelentős életminőségbeli javulást hozhat.
Az egészséges szájüreg fontos szerepet játszik az egészség fenntartásában, megőrzésében. A szájüregben található baktériumok a szervezet távolabbi pontjaiba jutva gócbetegségeket okozhatnak. A hiányos, rendezetlen fogazat nem teszi lehetővé a táplálék elégséges felaprítását, ez emésztőrendszeri problémákhoz vezethet.
A gondos szájápolás elsődleges és legfontosabb célja a lepedék eltávolítása, a plakkréteg kialakulásának megelőzése.
A fogak és az íny épségének megőrzése érdekében a következőket tehetjük:
- Napi kétszeri, legalább két perces fogmosás szükséges, hagyományos vagy elektromos fogkefével. Speciális problémákkal (érzékenység, ínygyulladás) nem rendelkező személyeknél bármely általános, fluoridos fogkrém használata megfelelő, egyéb esetben érdemes fogorvos segítségét kérni a legmegfelelőbb fogkrém kiválasztásához. A kézi fogkefét 6-8 hetente, az elektromos kefe fejét 3 havonta érdemes cserélni, hiszen az elhasználódott sörték már nem képesek a lepedéket eltávolítani.
- Az egymással összefekvő fogfelszínek, fogközök tisztítása fogkefe segítségével nem lehetséges, erre a célra fogselymet vagy fogköztisztító kefét kell használni az esti fogmosást megelőzően. A fogak közötti területre préselődő ételmaradék, az ott képződő biofilm, lepedék a fogfelszínek szuvasodását, az íny gyulladását eredményezi, ezért kiemelkedően fontos ezeknek a területeknek a megtisztítása is.
- A nyelv felszíne mélyen barázdált, gödrös, ami kedvez a baktériumoknak, könnyedén megbújnak ott. A nyelvhát egyszerűen megtisztítható fogkefe segítségével, de léteznek erre a célra fejlesztett eszközök is. Fogmosás során ne feledkezzünk meg a nyelv alapos megtisztításáról sem!
- A napi szájápolást öblögetőkkel egészíthetjük ki. Fogmosás után szájvizet használva késleltethetjük a plakk felrakódását, valamint hosszú órákra kellemes lehetet biztosíthatunk.
Manapság számos szájápolást segítő terméket találhatunk a boltok polcain, az éves fogorvosi szűrővizsgálat során érdemes tanácsot kérni az egyéni szájhigiénés rutin kialakításához.
Mindig fordulj bizalommal az orvosodhoz, és, ha szükségét érzed, kérj másodvéleményt más szakorvostól is!
Magyar Fej-nyaki Onkológiai Társaság: https://fejnyakidaganatok.hu
Onkológiai Centrumok:
Budapest
Semmelweis Egyetem Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
1083 Budapest, Szigony u. 36.
https://semmelweis.hu/fulorrgegeszet/
Országos Onkológiai Intézet Fej-Nyaki Daganatok Multidiszciplináris Központ
1122 Budapest, Ráth György u. 7-9
https://onkol.hu/betegeknek/fekvobeteg/fej-nyak-sebeszeti-osztaly/
Debrecen
Debreceni Egyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
4032 Debrecen, Nagyerdei krt. 98
https://klinikaikozpont.unideb.hu/hu/elerhetoseg-ful-orr-gegeszeti-es-fej-nyaksebeszeti-klinika
Szeged
Szegedi Egyetem Szent-Györgyi Albert Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
6725 Szeged, Tisza Lajos krt. 111.
https://u-szeged.hu/szakk/hirek-esemenyek/magyar-ful-orr-gege-fej-191018
Pécs
Pécsi Tudományegyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
7621 Pécs, Munkácsy Mihály u. 2.

SUGÁRKEZELÉS=RADIOTERÁPIA
A sugárkezelés a daganatos elváltozás egyfajta kezelési lehetőségét jelenti, amely leggyakrabban röntgensugarakat, esetleg egyéb ionizáló sugarakat használ. Az itt használt röntgensugarak nagyobb energiájúak és jobban fókuszáltak, mint a hagyományos diagnosztikai célú röntgensugarak.
Mi a sugárkezelés hatásmechanizmusa?
Minden testi sejtünkben található örökítőanyag (a DNS), amelynek célja többek között az egyes tulajdonságok továbbörökítése az utódsejtekbe. A daganatsejtekben található örökítőanyag legtöbbször struktúrájában/tartalmában hibás elemeket tartalmaz.
A sugárkezelés célja, hogy a daganatsejtek DNS-ét károsítsa, ezáltal elpusztítsa őket. Mivel a daganatsejtek hibajavító mechanizmusai nagyon gyakran károsodottak, ezért nem tudják kijavítani azokat az eltéréseket az örökítőanyagukban, amelyet a sugárkezelés okoz.
A sugármezőben lévő ép (nem daganatos) szövetek esetében a regenerálódási képesség sokkal jobb, mint a daganatszövetben, ez az egyik alapja a szelektív toxicitásnak: habár részesülnek sugárkezelésben, ez a hatás nem lesz olyan drasztikus, mint a daganatsejtek esetében.
A sugárkezelés fajtái:
A sugárkezelés adható külső sugárforrásból (a fej-nyaki daganatok esetében ez a jellemző), ill. adható ún. közelterápiaként, amikor a sugárforrás beültetésre kerül a szervezetbe (fej-nyaki daganatoknál ritkán, egyes orrmelléküregi-, ill. szájgarati daganatoknál kísérelhető meg).
A külső sugárkezelés során kapsz egy arcmaszkot, és rögzíteni fogják a fejedet, azért, hogy a sugárzás pontosan azokra a pontokra érkezzen, ahova szükséges. A kezelés megkezdése előtt készítenek MRI - és CT felvételeket, és ezeken fogják az orvosok jelölni, hova kell érkeznie a sugárnak.
A sugárkezelés indikációja:
A sugárkezelést alkalmazhatjuk ún. definitív formában, amely önmagában vagy kemoterápiával, esetleg biológiai terápiával kombinálva elsődleges kezelésként a betegség gyógyulásához vezethet.
Amennyiben műtét történik első lépésben, kedvezőtlen daganattulajdonságok esetén (nagy, előrehaladott méret, nyirokcsomó áttétek, bennmaradó daganatsejtek..stb.) az onko-team ún. posztoperatív sugárkezelést javasolhat, amely ideális esetben a műtétet követő 6 héten belül megkezdődő kezelést jelent.
További indikációs terület a palliatív sugárkezelés, amelynek célja egy nem, vagy nehezen gyógyítható betegség esetén a tünetek, pl. fájdalom csillapítása, ezáltal a beteg életminőségének javítása.
A sugárkezelés időtartama:
Általánosan a sugárkezelés ambuláns rendszerben történik, általában 33-35 alkalommal, amely az esetek döntő részében hétköznaponként történik, így a kezelés mintegy 7 hetet vesz igénybe. Első alkalommal még nem fogsz kezelést kapni, csak bemérik, kijelölik pontosan, hova fogod majd a sugárkezelést kapni. Ekkor kapod meg az első kezelésed időpontját is.
Maga a kezelés néhány percig tart, nem fogsz érezni közben semmit, és a végén hazamehetsz. Néhány kezelés után azonban jelentkezhetnek a terápia mellékhatásai, leggyakrabban bőrfájdalom.
Érdemes sok folyadékot fogyasztani, hogy ezzel is védd a bőröd a kiszáradástól.
Milyen mellékhatásokra számíthatunk a sugárkezelés során?
A sugárkezelés 3.-4. hetétől kezdődően gyakran jelentkezik a szájüreg-garat nyálkahártyájának gyulladása (radiomukozitisz), ami kifejezetten erős torokfájdalommal, nyelési nehezítettséggel társulhat, és a kezelés befejezését követően néhány hét alatt szűnik. Fontos, hogy - bár az evés ilyenkor nehézkes lehet - el kell kerülni a súlyvesztést, ezért szükség lehet a fájdalomcsillapító kezelés módosítására, ill. változtatásra a táplálásterápiában: ivó tápszerek alkalmazására, esetleg ún. szondatáplálásra.
Szintén a sugárkezelés mellékhatásaként jelentkezhet átmeneti vagy tartós szájszárazság, amely fokozott folyadékbevitelt, ill. kiemelt szájhigiéniát (gyakori fogmosás, szájöblögetés) követelhet.
Hetekkel a sugárkezelés megkezdését követően alakulhat ki ízérzészavar, amely általában a kezelést követő hónapokban rendeződik.
További mellékhatás lehet a besugárási terület feletti bőr gyulladása, az ún radiodermatitisz, aminek tüneteit lokális kezeléssel lehet ápolni.
Nem ritkán fordul elő a kezelést követően az áll alatti bőr megereszkedése, az úgynevezett “sugártoka” kialakulása, amelyet a betegek gyakran a daganat kiújulásának tartanak, azonban ez pusztán a bőr alatti kötőszövet felszaporodása, a nyirokkeringés megváltozásának következménye.
Mind a korai stádiumban, mind az előrehaladott stádiumban, ha sugárkezelés zajlott, azt követően (ideális esetben) 8-12 hét elteltével egy kontroll képalkotó vizsgálat történik (CT, MRI és/vagy PET-CT) a terápiás eredményt megítélendő. Kedvező esetben nem mutatható már ki daganat, és nincs további aktív teendő, azonban a rendszeres kontrollvizsgálatokon való megjelenés kiemelt jelentőségű.
A műtétet követően, ritkábban a műtét előtt a daganat fajtájától, kiterjedésétől és elhelyezkedésétől függően szükség lehet kiegészítő sugárkezelésre is. Ennek célja az esetlegesen visszamaradt, de jelenlegi vizsgálómódszerekkel ki nem mutatható
daganatsejtek elpusztítása, illetve műtét előtti sugárkezelésnél a daganat kisebbítése.
Sugárkezeléssel önmagában csak az igen korai stádiumban felfedezett kis daganatok gyógyíthatók. Az esetek túlnyomó többségében azonban a sugárkezelés önmagában, illetve citosztatikus (daganatsejteket pusztító gyógyszeres) infúziós kezelés önmagában, illetve e kettő kombinációja a folyamat előrehaladását csökkenti, esetleg átmenetileg meg is állítja, ám teljes gyógyulás e kezelési módszerektől nem várható.
A szupportív kezelés egy tág, gyűjtőfogalom: minden olyan kezelés beletartozik, amelynek célja a daganat, illetve a daganatellenes kezelések következtében kialakuló panaszoknak, mellékhatásoknak a megelőzése, kezelése. Hallhatod így is: szupportáció.
A fej-nyaki daganattal érintett betegeknek speciális szupportív gondozásra van szükségük, a lelki-érzelmi és fizikai megterhelés mellett sokszor kozmetikai elváltozásokkal is meg kell küzdeni.
A szupportív ellátáshoz a következők tartoznak:
- Pre-habilitáció
 A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
- Fertőzések megelőzése
A műtéti terület fertőzése ritkán, de nem extrém ritkán előforduló szövődmény, amely bármilyen típusú sebészeti beavatkozást követhet, és potenciálisan késleltetett sebgyógyulást, sebszétválást, sipolyképződést és kedvezőtlen szöveti rekonstrukciót eredményezhet.
A szájüregi és szájgarati nyálkahártya-gyulladás, valamint az ún. nyaki radiodermatitisz (sugárkezelés okozta bőrgyulladás) lokális megközelítéssel történő megelőzése kulcsfontosságú. A sugárzás által okozott hámfolytonosság megbomlása szintén a fertőzések bejárati kapuja lehet. Ezenkívül a kemoterápia által kiváltott neutropénia (alacsony fehérvérsejtszám) is megkönnyítheti a vírusok és baktériumok könnyebb bejutását a szervezetbe. A fehérvérsejtek ugyanis a fertőzések elleni védekezésben játszanak fontos szerepet. A fehérvérsejtek egyik típusa a neutrofil granulocita. Ha ezek száma a vérben túl alacsony, akkor beszélünk neutropéniáról), ami tovább ronthatja a fertőzések elleni küzdelem képességét. Ezenkívül egyes orvosi eszközök, például az intravénás katéterek további jelentős kockázati tényezők lehetnek a szisztémás fertőzések számára. Antimikrobális gyógyszerek adhatók, ezek fajtáját a kezelőorvos határozza meg.
- Fájdalomcsillapítás
 Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
A sugárzás által kiváltott nyálkahártya-gyulladás súlyos fájdalmat és gyakran nem tervezett kezelési szüneteket, klinikai látogatásokat és kórházi kezelést eredményez.
A sugárkezelés alatti fájdalom általában a kezelési időszak második felében rosszabbodik, majd 1-2 héttel annak befejezése után javul.
Fontos a megfelelő szájhigiénia és a speciális szájöblítés, amelyet már a kezelések megkezdésekor el kell kezdeni. Ha fájdalom van, azt a lidokain vagy egyéb felületi érzéstelenítő helyi alkalmazása javíthatja.
A megfelelő fájdalomcsillapító programnak tartalmaznia kell a tünet, illetve annak fokozódásának korai felismerését, és az erélyesebb fájdalomcsillapító terápia azonnali megkezdését.
A fájdalomcsillapító terápia felépítése piramis-szerű: nem folyamatos fájdalom esetén ún. nem-szteroid gyulladáscsökkentő típusú fájdalomcsillapítók alkalmazhatók (ellenjavallat - pl. vesekárosodás - hiányában), szükség szerint, de a maximális napi dózis alatt. Folyamatos vagy erősebb fájdalom esetén ún. minor opioid származékokat alkalmazhatnak, amelyeknek érdemi álmosító hatása nincs. Erős fájdalom esetén, amennyiben az előbb ismertetett módszerekkel kielégítő fájdalomcsillapítás nem érhető el, major opioid alkalmazása válhat szükségessé, amely megfelelő dózisának beállításához időnként kórházi felvétel válhat szükségessé. Az opioid származékok, ill. a nem szteroid gyulladáscsökkentő típusú fájdalomcsillapítók kombinálhatók: az előbbiek által felállított bázisterápia mellett jelentkező áttöréses fájdalom esetén az utóbbiak alkalmazásával érhető el megfelelő eredményt.
Speciális megfontolást igényel a fej-nyaki daganatos betegek fájdalomcsillapításának beállítása abból a szempontból, hogy gyakran a szájon keresztüli gyógyszerbevétel nem megoldható, így egyéb, vízben oldódó, a gyomorszondába beadható gyógyszereket, esetleg speciális, bőrön keresztül felszívódó, tapasz formájában alkalmazható hatóanyagokat kell alkalmazni.
- Nyelésterápia

A fej-nyaki régióban elhelyezkedő daganatok, illetve az ezen a területen végzett beavatkozások jelentősen befolyásolhatják a nyelési funkciót. Amennyiben a megfelelő kalória-, és/vagy folyadékbevitel szájon keresztül nem megoldható, ún. szondatáplálást alkalmaznak.
Előfordulhat, hogy a kezelés következtében megváltozik a nyelésben résztvevő szervek struktúrája (pl. részleges gégeeltávolítás esetén) vagy funkciója (pl. idegbénulás következtében nyelv- vagy gégebénulás). Ezekben az esetekben foniáter szakorvos, illetve nyelésterápiában jártas logopédus szoros együttműködésével, megfelelő hozzáállással és türelemmel a nyelés jelentősen javítható.
- Légzési támogatás
A daganat jelenléte okozta légúti szűkület, esetleg a műtét vagy sugárterápia okozta duzzanat/ödéma miatt kialakulhat fulladásos panasz. Fontos ennek az idejében történő felismerése (általában belégzéskor jelentkező hangos légzés, ún. inspirációs stridor kíséretében jelentkezik), lehetőség szerint megelőzése. Előfordulhat, hogy a daganat önmagában még nem okoz olyan fokú szűkületet, hogy fulladásos panasz jelentkezzen, de a terápia – általában átmenetileg – tovább szűkítheti a légutat. A fenti esetekben a kezelőorvos légcsőmetszést (tracheotómiát/tracheosztómiát) fog javasolni.
 A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
Amennyiben a kanülviselésre hosszabb távon van szükséged, a kezelőorvos ellát majd recepttel, és még a kórházban megtörténik a kanülviselés alapjainak, a kanül ápolásának, valamint cseréjének betanítása.
Többféle kanül létezik, a leggyakrabban használt típusok:
- “egyszerű” kanül
- beszédszelepes kanül - a kanül felső oldalán lyukak, a kanül belső részének nyílásán pedig szelep helyezkedik el: belégzéskor a szelep kinyílik, a levegő a tüdőbe áramlik, kilégzéskor a szelep záródik, és az említett lyukakon keresztül a levegő a gége irányába halad, lehetőséget adva a hangképzésre, beszédre. Fontos, hogy a beszédszelepes kanül alkalmazásának akkor van értelme, ha van funkcionáló gége, amellyel a hangadás kivitelezhető, továbbá fontos megemlíteni, hogy a légcsőmetszést követő korai időszakban általában nem alkalmaznak beszédszelepes kanült a fokozott váladékképződés miatt, illetve amiatt a tény miatt, hogy a megfelelő használathoz a tracheotómiás seb gyógyulása szükséges.
- Speciálisan hosszított kanülök: előfordulhat, hogy a lyuk a légcsövön mélyen került kialakításra, ahhoz pedig, hogy a kanül megfelelő hosszan beérjen a légcsőbe, nem elegendő a hagyományos kanül, annál hosszabb csőre lehet szükség.
A kezelés végeztével, ha a légutak megfelelő tágassága helyreállt, és nincs fenyegető légúti szűkület, fulladásveszély, a nyílás megszüntethető: az esetek nagy részében a kanül eltávolításával a nyílás magától bezáródik néhány hét alatt, de előfordulhat, hogy műtéti zárásra kerül sor.
- Táplálkozási támogatás
A nyelésfunkció romlása esetén, előfordulhat, hogy nem tudsz megfelelő mennyiségű tápanyagot bevinni a szervezetedbe. Amennyiben a folyadék fogyasztása akadálytalan, iható tápszerekkel a megfelelő mennyiségű kalória elfogyasztható. Ha azonban a nyelési nehezítettség kifejezett, az fogyáshoz vezet - tehát szükség lehet a táplálás megoldásához szondatáplálásra.
 Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
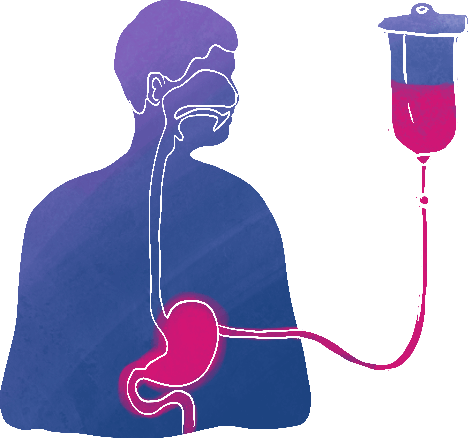 Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
A táplálás beállítása a kezelőorvos, valamint a dietetikus feladata, akik a társbetegségek (pl. cukorbetegség) figyelembevételével megállapítják a szükséges kalóriaigényt, ennek megfelelően állítják fel a táplálási tervet.
- Pszichológiai támogatás
A daganatos diagnózis, a megváltozott életfunkciók (nyelés, légzés, beszéd), a mindennapi rutinból való kiesés hatalmas lelki terhet ró a betegre, valamint a hozzátartozókra. Sokszor a pszichés nyomás nem is tudatosul az emberekben, mégis jelentősen befolyásolja az életminőséget: a társas kapcsolatok háttérbe szorulnak, ingerlékenység jelentkezik, alváspanaszok, indítékszegénység jelentkezhet.
 Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
A daganatos betegek kezelésének szerves része a pszichés támogatás.
A daganatos megbetegedés híre, tele olyan félelmetes jelzőkkel, mint például a „rosszindulatú”, már önmagában jelentősen megterhelheti pszichés állapotodat. Még a sikeresen kezelt rákbetegség esetén is leírták az ún. „Damoklész kardja effektust”, vagyis azt, hogy a páciens a betegség állandó észlelt fenyegetettségében kénytelen élni. Csakúgy, mint II. Dionüszosz kegyence, akit a türannosz a legenda szerint – hogy megértse a mégoly fényűző királysággal járó felelősség nyomását – trónjára ültetett, mindenféle finomsággal traktált, de közben éles kardot függesztett a feje fölé, egyetlen lószőrrel…
Amikor a rossz hírt megkapod, már akkor is túl vagy egy bizonytalan ideig tartó, idegőrlő várakozáson. Amikor pedig legrosszabb sejtésed válik valóra, az sokkoló lehet a számodra. Ha pedig már „elérkezett hozzád”, vagyis felfogtad a betegség tényét, akkor szoronghatsz a folytatástól: a kezelésektől, a fájdalomtól, a testi funkciók vagy kinézet megváltozásától, függetlenséged és szerepeid elvesztésétől, a kiszolgáltatottságtól. És – sokszor önmagadnak is bevallatlanul – retteghetsz az esetleges legnegatívabb végkifejlettől: a haláltól.
A diagnózis nem egyenlő a halálos ítélettel!
A gyógyulás sok tényezőtől függ, de van rá esély. Ennek pedig az is része, hogy lelki erőforrásaidat is mozgósítani tudd.
Mit tehet a pszichológus?
Semmi esetre sem azt, hogy a betegség állítólagos „lelki okait” keresi! Valóban hozzájárulhatnak a betegség létrejöttéhez egyes rossz szokások, és lehet lelki oka annak, hogy valaki önkárosító életmódot folytat – például tartós rosszkedvét alkoholmámorba fojtja, vagy dohányfüsttel nyugtatja le magát –, de nincs olyan pszichés tényező, mely önmagában rákot okozna! Még a sokat emlegetett stressz is legfeljebb áthangolja az arra érzékeny szervrendszerek működését, befolyásolhatja az immunválaszt, és hajlamosíthat egyes káros folyamatokra, de csak ha krónikusan áll fenn, kontrollálhatatlannak tűnik, és tehetetlenül állunk vele szemben. És a fentieken kívül még sok más tényező – például a környezeti ártalmak vagy a genetikai hajlam – vesz részt e folyamatban, mely az esetek nagy részében nem visszafordíthatatlan.
Attól sem kell tartanod, hogy a pszichológus a sok gyógyszer mellé még egy „dilibogyót” is felír: nem is teheti, hiszen nem orvos. Ha hosszabb közös beszélgetés után úgy ítéli meg, hogy erre szükség lehet, akkor együtt körbejárhatjátok ezt a lehetőséget, de csakis a Te beleegyezéseddel.
Sokkal inkább abban segíthet a szakember, hogy:
- feldolgozd a rossz hír okozta megrázkódtatást
- együttérző legyél önmagaddal, és így nézz rá félelmeidre
- tudd nyugodtabban átgondolni lehetőségeidet és részt venni a téged érintő döntésekben
- könnyebben bírd a kezelésekkel járó megpróbáltatásokat
- legyen több erőd kitartani a terápia mellett
- elkezdhess megbékélni tested változásaival
- képes legyél bizakodni
- és végül legyen bátorságod oly módon és mennyiségben kommunikálni szeretteiddel betegségedről, ahogy neked a legmegfelelőbb.
A pszichológiai segítség érkezhet egy vagy több egyéni beszélgetés, esetleg csoportos támogatás formájában. Nem könnyű persze segítséget kérni egy olyan kultúrában, ahol még tartja magát a közhiedelem, hogy „csak az megy pszichológushoz, aki bolond”. De nem kell bolondnak lenni ahhoz, hogy egy ilyen élethelyzet megviseljen, és átmenetileg nemcsak testi, hanem lelki úton is elfogadd a segítséget.
Összességében tehát a pszichológus vagy egyéb ezen a területen jártas mentális segítő (például mentálhigiénés szakember) is hozzáteheti a tudását ahhoz, hogy az életminőséged javuljon. Így is, ebben a helyzetben is, akár már holnap.
Mindig fordulj bizalommal az orvosodhoz, és, ha szükségét érzed, kérj másodvéleményt más szakorvostól is!
Magyar Fej-nyaki Onkológiai Társaság: https://fejnyakidaganatok.hu
Onkológiai Centrumok:
Budapest
Semmelweis Egyetem Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
1083 Budapest, Szigony u. 36.
https://semmelweis.hu/fulorrgegeszet/
Országos Onkológiai Intézet Fej-Nyaki Daganatok Multidiszciplináris Központ
1122 Budapest, Ráth György u. 7-9
https://onkol.hu/betegeknek/fekvobeteg/fej-nyak-sebeszeti-osztaly/
Debrecen
Debreceni Egyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
4032 Debrecen, Nagyerdei krt. 98
https://klinikaikozpont.unideb.hu/hu/elerhetoseg-ful-orr-gegeszeti-es-fej-nyaksebeszeti-klinika
Szeged
Szegedi Egyetem Szent-Györgyi Albert Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
6725 Szeged, Tisza Lajos krt. 111.
https://u-szeged.hu/szakk/hirek-esemenyek/magyar-ful-orr-gege-fej-191018
Pécs
Pécsi Tudományegyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
7621 Pécs, Munkácsy Mihály u. 2.

Szájüregi daganat esetén korai stádiumban (kis primer tumor, nyaki nyirokcsomó vagy távoli áttét nélkül) elsődlegesen sebészi kezelés javasolt. Fontos megemlíteni, hogy nem minden szájüregi daganat esetén elégséges csupán a primer tumor eltávolítása, hanem egy vagy kétoldali szelektív nyaki disszekcióval (nyirokcsomó-lánc eltávolításával) kell kiegészíteni a kezelést. Ez azt jelenti, hogy a daganat mellett azon nyirokcsomó régiókat is eltávolítják, melyek a leginkább veszélyeztetettek áttét szempontjából.
Lokálisan/regionálisan előrehaladott stádiumban (nagyobb kiterjedésű primer daganat és/vagy nyaki nyirokcsomó áttét, távoli áttét nélkül) általában nem elégséges egy kezelési típust választani. Legtöbb esetben kombinált kezelést választanak, amely magában foglal sebészi kezelést, szükség esetén sugárkezeléssel és kemoterápiával kiegészítve. A különböző kezelések szükségességét több paraméter befolyásolhatja, melyet az onkoteam beszél meg és dönt a végleges javaslatról. Sugárkezelés esetén 33-36 alkalomról beszélünk, mely általában 6-7 hetes kezelési időtartamot jelent, általában 3-5 kemoterápiával kiegészítve, szükség szerint.
Előrehaladott/kiújuló/távoli áttétes stádiumról akkor beszélünk, ha a primer daganat nem operálható, nem alkalmas sugárkezelésre, vagy a távoli áttét megléte miatt eleve más típusú kezelés szükséges. Ekkor infúziós gyógyszeres kezelés szükséges, a beteg általános állapota függvényében lehet kemoterápia, biológiai - vagy immunterápia. Ezen kezelések mellett általában a reális cél a daganat növekedésének lassítása, megállítása. A legtöbb esetben tumormentes státusz nem érhető el.
Műtéti lehetőségek:
Legtöbbször sebészi kimetszéssel távolítják el a daganatot a szájüregből. A műtéti kezelést sugárterápiával egészítik ki.
A) Szájon át történő műtét
Elsősorban általános érzéstelenítésben (altatásban), esetleg helyi érzéstelenítésben, rendszerint szájterpesz alkalmazásával, az elváltozást szem ellenőrzése mellett, a teljes eltávolítás érdekében az ép szövetekben haladva, hagyományos sebészeti eszközökkel, esetleg elektromos késsel, lézerrel távolítják el.
B) Daganateltávolítás külső, nyaki metszésből
Mindig általános érzéstelenítésben végzik. Amennyiben a daganat biztonsággal a szájon át nem távolítható el, a nyak daganat felőli oldalán ejtett bőrmetszést követően kívülről, a nyak felől távolítják el a daganatot.
C) Daganateltávolítás külső metszésből, az alsó állcsont felezésével
Mindig általános érzéstelenítésben végzik. Bizonyos elhelyezkedésű és kiterjedésű daganatok esetén a teljes eltávolításhoz a külső bőrmetszés meghosszabbításra kerül, és általában az alsó ajkat is át kell vágni. Ezen kívül szükséges az alsó állcsonton ejtett csontmetszés, melynek során a csontot kettéválasztva a daganat biztonsággal eltávolítható. A műtét során az állcsont két végét fémcsavarokkal és fémlemezekkel és/vagy fémdróttal újraegyesítik. A későbbiekben a beültetett fémeszközöket újabb műtéttel rendszerint eltávolítják.
D) Daganateltávolítás külső metszésből az alsó állcsont egy részének eltávolításával
Mindig általános érzéstelenítésben végzik. Ha a daganat ráterjedt az állcsontra is, a teljes eltávolításhoz szükséges a daganat által beszűrt csontszakasz kivétele is. A hiányzó csontszakaszt élethosszig bennmaradó fémlemezzel pótolják.
Mind a négy esetben szükségessé válhat a keletkezett csont-, és/vagy lágyrészhiány pótlása a test más részéről származó lebennyel.
A szájpad daganata esetében, a kiterjedéstől függően szükség lehet a felső állcsont részleges vagy teljes eltávolítására, ez az ún. maxillareszekció.
- A felső állcsont részleges eltávolítása
Az érintett oldalon egy függőleges bőrmetszést ejtve jutnak el az operáló orvosok a felső állcsontig. Ezután megnyitják az arcüreget, és az állcsontból a daganatot és a körülötte elhelyezkedő 1-1,5 centiméteres, ép szöveteket is eltávolítják. A daganat elhelyezkedésétől függ, hogy a felső állcsontnak főleg az alsó, belső, vagy felső részét kell eltávolítani. Az oldalsó orrfalat ilyenkor mindenképpen el kell távolítani, így biztosítható, hogy a későbbiekben az orron keresztül ellenőrizhető legyen a műtéti üreg, a daganat esetleges kiújulása.
- A felső állcsont teljes eltávolítása
Az érintett oldalon egy függőleges bemetszéssel jutnak el az operáló orvosok felső állcsontig, amelyet egészében eltávolítanak. Az eltávolított rész magában foglalja az oldalsó orrfalat és a kemény szájpadot a felső fogsorral. Ha lehet, a szemüreg alsó csontos falát igyekeznek megőrizni. Amennyiben a daganat terjedése indokolja, el kell távolítani a rostasejteket, szükség esetén ki kell tisztítani a homloküreget. Ezután rekonstruálják a lágyszájpadot és a szájnyálkahártyát. Az eltávolított keményszájpad területét átmeneti protézissel zárják le.
 Kimutatható nyaki áttét esetén terápiás indikációval történik a nyaki nyirokcsomók eltávolítása, ilyenkor általában egy- vagy kétoldali, az adott oldal minden régiójában lévő nyirokcsomót el kell távolítani. Ahhoz, hogy az eltávolítás komplett legyen, a műtét során gyakran el kell távolítani a fejbiccentő izmot, a fő nyaki visszeret, ill. az ún. 11. agyideget, amely utóbbi funkciója a fejbiccentő izom és a trapézizom beidegzése, mozgatása.
Kimutatható nyaki áttét esetén terápiás indikációval történik a nyaki nyirokcsomók eltávolítása, ilyenkor általában egy- vagy kétoldali, az adott oldal minden régiójában lévő nyirokcsomót el kell távolítani. Ahhoz, hogy az eltávolítás komplett legyen, a műtét során gyakran el kell távolítani a fejbiccentő izmot, a fő nyaki visszeret, ill. az ún. 11. agyideget, amely utóbbi funkciója a fejbiccentő izom és a trapézizom beidegzése, mozgatása.
Általában a nyirokcsomólánc eltávolítása a kiindulási daganat műtétjével egyidejűleg történik.
A műtétet azon az oldalon végzik, ahol az előzetes vizsgálatok rákos sejteket igazoltak. Ha mindkét oldalon rákos sejtek vannak, akkor az egyik oldalon radikális, a másik oldalon funkcionális nyaki műtétet végeznek.
a) A daganatos nyaki nyirokcsomólánc gyökeres műtéti eltávolítása (radikális nyaki disszekció)
Az érintett oldalon hosszanti bőrmetszést ejtenek. A metszésnek többféle variációja van, erről kérdezd meg operáló orvosodat. Ebben az eljárásban a közös fejverőér és a X-es agyideg megkímélése mellett eltávolítják a kérdéses területről az összes nyaki lágyrészt (izmokat, zsírszövetet, nyirokcsomókat, ereket, idegeket, kötőszövetet). Eltávolításra kerül az állkapocs alatti nyálmirigy is. Eltávolításra kerülhet a külső fejverőér és ennek ágai is. A daganat kiterjedésétől függően eltávolításra kerülhet a pajzsmirigy, a fültőmirigy egy része, a XII-es, XI-es agyideg, a gerinc körüli izomcsoportok, légcső körüli (paratrachealis), garat körüli (parapharyngealis), felső mediastinalis nyirokcsomók (kiterjesztett radikális nyaki disszekció esetén).
A műtét során a sokszor jelentős vérveszteség miatt vérátömlesztésre is sor kerülhet.
b) A daganatos nyaki nyirokcsomólánc módosított műtéti eltávolítása
A radikális nyaki disszekcióval ellentétben a fejbiccentő izom és/vagy a belső nyaki gyűjtőér és/vagy a XI-es agyideg nem kerül eltávolításra, így ezek funkciója a műtét után megmaradhat.
c) Részleges (szelektív) disszekció
A műtét során csak egy vagy több nyaki nyirokcsomó-csoport kerül eltávolításra, általában a fejbiccentő izom, a belső nyaki gyűjtőér és a XI-es agyideg is megkímélésre kerül.
Ebben a stádiumban, ha elsődlegesen műtét történt, a kezelést sugárterápiának kell követnie a megfelelő onkológiai biztonság eléréséhez. Bizonyos szövettani paraméterek függvényében a sugárkezelés a fentiekhez hasonlóan kemoterápiával kerül kiegészítésre.
Amennyiben nem sebészi kezelést javasol az onkoteam, az leggyakrabban kemoterápiával, ritkábban biológiai terápiával kiegészített sugárkezelést jelent (időnként a beteg társbetegségei nem teszik lehetővé a kemoterápia/biológiai terápia alkalmazását, ekkor csak sugárkezelés történik), amelynek hossza általában 33-36 alkalom (hétköznap). Kemoterápiás kezelés nem minden nap zajlik, a sugárterápiás szakorvos/klinikai onkológus által meghatározottan 3 hetente vagy hetente 1 alkalommal.
Mind a korai stádiumban, mind az előrehaladott stádiumban, ha sugárkezelés zajlott, azt követően (ideális esetben) 8-12 hét elteltével egy kontroll képalkotó vizsgálat történik (CT, MRI és/vagy PET-CT) a terápiás eredményt megítélendő. Kedvező esetben nem mutatható már ki daganat, és nincs további aktív teendő, azonban a rendszeres kontrollvizsgálaton való megjelenés kiemelt jelentőségű. Ha a kezelést követően daganat maradt vissza (vagy erre alapos gyanú van), fontos meghatározni a betegség kiterjedését, műtéti eltávolíthatóságát. Ha a betegség eltávolítható (reszekábilis), és nincs a műtét ellenjavallatát képező súlyos társbetegség, akkor műtéti eltávolítás javasolható (ezt nevezzük ún. salvage műtétnek).
A régió anatómiájából kifolyólag akár sugár-, akár műtéti kezelés történik, az nagyon gyakran befolyásolja a nyelés-, légzés-, és beszédfunkciót. A kielégítő eredmény elérésben nagy szerepe van a foniáter, logopédus, ill. nyelésterapeuta szakembereknek.
A szájüreg élettani funkciói közül a legfontosabb a nyelésben és beszédben, levegővételben betöltött szerepe. Mind a tumor jelenléte, mind a különböző onkológiai kezelések mellékhatásokkal járnak, melyek kihathatnak e funkciókra.
- A nyelésfunkció romlása esetén, amennyiben az fogyáshoz vezet, szükség lehet a táplálás megoldásához szondatáplálásra. Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szonda), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, lehetőséget nyújt a „problémás” szakasz (garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, úgy gyomorszonda beültetést fog javasolni a kezelőorvos. Ez történhet egy gyomortükrözés keretében (PEG – perkután endoszkópos gasztrosztóma), ill. történhet altatásos műtét során is (sebészi gasztrosztóma).
Erről bővebben az állomás alatti Szupportív terápia fül alatt, a Legjobb támogató kezelés és a Rehabilitáció állomásoknál olvashatsz.
- Az artikuláció nehezítettsége is gyakori mellékhatás mind a tumor jelenléte mind a műtéti vagy sugárkezelés mellett.
- Ennél súlyosabb panasz a levegővétel nehezítettsége, akár fulladásos panaszok. Ebben az esetben a kezelőorvos légcsőmetszést (tracheotómiát/tracheosztómát) fog javasolni. Ennek során a légcsövet kivezetik, “kiszájaztatják” a nyakra. Tehát lényegében lesz egy lyuk a nyakon, ezen keresztül fog történni a belégzés. A lyukba behelyezésre kerül egy kanül, amely készülhet fémből, műanyagból vagy szilikonból, és amelynek funkciója, hogy nyitva tartsa a sztómát, azaz a légutat. A kórházi tartózkodás során fém kanülöket használnak, otthonra viszont műanyagot fogsz kapni. Erről bővebben az állomás végén a Szupportív terápia fül alatt olvashatsz.
Műtét előtti teendők
A műtét előtt egy teljes kivizsgáláson fogsz keresztülmenni, amely egy széleskörű laborvizsgálatot, EKG-t és mellkasröntgent is magában foglal. Ha van valamilyen krónikus betegséged, például cukorbetegség, magas vérnyomás, máj- vagy tüdőbetegség, akkor speciális műtéti előkészületekre is szükség lesz. A fogászati vizsgálat is nagyon fontos, hiszen a sebgyógyuláshoz megfelelő szájhigiéné szükséges. Ha műtét után sugárkezelést is kapsz, akkor szükség lehet olyan fogászati kezelésekre is, amelyek lehetővé teszik a terápiát.
Nagyon fontos, hogy a műtétre megfelelően táplált állapotban kerülj, célszerű a kezelőorvossal, esetleg dietetikussal (táplálkozási tanácsadóval) átbeszélni, hogy miként változtass az étrendeden, esetleg milyen tápszert/táplálékkiegészítőt fogyassz, hogy a sebgyógyulás a lehető legkedvezőbb legyen.
Sajnos a betegség nagyon gyakran a dohányzás, ill. a fokozott alkoholfogyasztás miatt alakul ki. Ezek a hatások azonban nemcsak a daganatkeltésben, hanem a kezelés utáni gyógyulás lassításában, ill. a daganat kiújulásában is szerepet játszanak, így kiemelt fontosságú, hogy ezeket az élvezeti szereket elhagyd. Ez természetesen nem egyszerű, érdemes lehet pszichológus/addiktológus segítségét kérni.
A kórházba pizsamát, törölközőt, papucsot, tisztasági csomagot (WC-papírt, zsebkendőt, fogkefét, fogkrémet, stb.), mosogatószert, evőeszközt vigyél magaddal (utóbbit azért, hogy ne kelljen minden nap eldobható műanyag evőeszközt használni)!
Műtét után
Közvetlenül a műtét után jellemző a torokfájdalom, véres köpet, köhögési inger, szájnyitási nehezítettség. Átmenetileg a nyelés is nehezített lehet, nagyobb, elsősorban a nyelvgyököt érintő daganatok esetén a sebgyógyulást követő időszakban a nyelést újra kell tanulni, mely fokozott együttműködést, türelmet igényel. A lágyszájpadon elhelyezkedő daganatok eltávolítása után előfordulhat az elfogyasztott táplálék - főleg folyadék - orrba jutása, visszacsorgása az orrnyíláson keresztül. A nyelv elülső részén, valamint - kisebb gyakorisággal – a szájfenéken elhelyezkedő kiterjedtebb elváltozások eltávolítását követően a nyelés nyelv által végzett első fázisa, a táplálék algaratba juttatása károsodhat, a nyelés tartósan nehezítetté, valamint a beszédhang elkentté, nehezebben érthetővé válhat. Ha az alsó állcsont egy részét is el kell távolítani, a behelyezett fémimplantátum ellenére az arc e részének kontúrja megváltozhat.
A gyors sebgyógyulás érdekében a műtéttípustól függően esetleg alkalmazott tápszonda mellett enni nem szabad, a termelődő nyálat ki kell köpni. A tápszonda (ha volt) eltávolítása után, illetve közvetlenül a műtétet követően két-három hétig pépes ételeket szabad fogyasztani. Hosszú jelentősebb vérvesztéssel járó műtét esetén gyengeség, szédülékenység előfordulhat, ilyenkor csak segítséggel szabad közlekedni. Kerülni kell a dohányzást, alkoholtartalmú, illetve szénsavas italok, csípős ételek fogyasztását. A műtét után néha fellépő utóvérzésre utal, ha szájból, orrból vérzés jelentkezik, véres a köpet, híg, fekete, szurokszerű a széklet.
Nagyon oda kell figyelni arra, hogy naponta megfelelő mennyiségű kalóriát fogyassz el! Ha van rá lehetőséged, műtét előtt fogyassz sok fehérjét (tojásfehérje, húsok, halak, sovány túró, gabonafélék). Az sem baj, ha felszedsz pár kilót, hiszen a táplálkozási nehézségek fogyást eredményezhetnek.
Az altatás
 Mi az anesztézia?
Mi az anesztézia?
A szó jelentése érzésnélküliség, vagyis arra szolgál, hogy a fájdalmas vizsgálat vagy műtéti beavatkozás alatt kikapcsolja a tudatot és/vagy azokat a jelzéseket, amik a fájdalom érzetét juttatják el az agyunkba.
Az anesztézia lehet általános, amikor vénásan adagolt gyógyszerekkel vagy altatógázokkal, esetleg a kettő kombinációjával érik el azt az állapotot, amikor a tudat kikapcsol, és a fájdalmat nem érzékeljük; és regionális= ilyenkor a testnek egy részét kapcsolják ki az érzések közvetítéséből, ilyen a helyi érzéstelenítés.
Mit csinál az aneszteziológus?
- a beteggel egyetértésben megtervezi a műtéthez szükséges érzéstelenítést
- ellenőrzi az életfunkciókat a műtét/altatás alatt
- adagolja a gyógyszereket, altatógázokat, szükség esetén antibiotikumokat vagy vérkészítményeket
- megtervezi a műtét utáni fájdalomcsillapítást
- felügyeli a műtét utáni állapotot az őrzőben vagy az intenzív osztályon
Mik a teendők műtét/ altatás előtt?
- célszerű a dohányzás minél korábbi felfüggesztése, legjobb hetekkel a tervezett műtét előtt
- a túlsúly és a kóros soványság is fokozott műtéti rizikót jelent, amennyiben van rá lehetőség, ezek korrekciója javasolt a tervezett műtét előtt- ebben dietetikus vagy a kezelőorvos tud segíteni
- ha van mozgó vagy törött fog, ezek eltávolítása vagy kezelése
- ha van krónikus alapbetegség, ezek ellenőrzése, esetleg a gyógyszeres kezelés kiegészítése szükséges lehet
Mi az az aneszteziológiai ambulancia?
Nagyobb műtétek előtt az aneszteziológust is fel kell keresni előzetes állapotfelmérés és műtéti rizikóbecslés céljából. Az aneszteziológiai ambulancián a háziorvosi vizsgálathoz hasonló vizsgálat történik, kikérdeznek, megmérik a vérnyomásodat, ellenőrzik a leleteidet. Szinte minden esetben szükséges egy EKG és egy laborvizsgálat műtét előtt, de lehet, hogy egyéb eredményekre is szükség lesz, pl. mellkasröntgen, esetleg szívultrahang, ezt az aneszteziológus dönti el.
Mi történik a műtét előtt, alatt, után?
A műtét előtt már az előző napokban be kell feküdnöd a kórházba. Fül-orr-gégészeti műtétek előtt könnyű vacsora fogyasztása engedélyezett, inni a műtét előtt maximum 2 órával még lehet, vizet, teát vagy szűrt gyümölcslevet. A rendszeresen szedett gyógyszereket nem kell abbahagyni, kivéve, ha az aneszteziológus másképp rendelkezik. Amennyiben véralvadásgátló gyógyszert kell szedni belgyógyászati betegség miatt, az aneszteziológus rendelkezni fog arról is, hogy azt mennyi idővel a műtét előtt kell abbahagyni.
Már este is, de a műtét reggelén a megszokott gyógyszerek mellé kaphatsz egy „bátorító tablettát”, ez segít, hogy könnyebben vészeld át a műtét előtti várakozást.
Az altatáshoz monitorokat helyeznek fel, EKG-tappancsokat, vérnyomásmérőt, pulzoximétert. Vénát biztosítanak, ezen keresztül történik a műtét alatt a gyógyszerelés és a folyadékpótlás.
Ezután jön az altatás: fájdalomcsillapítót, altatószert kapsz, és amikor mélyen elaludtál, izomlazítót is, hogy a lélegeztetőcsövet be tudják helyezni a légcsőbe. A műtét alatt az aneszteziológus minden életfontos paramétert folyamatosan ellenőrizni fog, ha szükséges, ad még gyógyszert, irányítja a lélegeztetést, folyadékot pótol, és mindent megtesz azért, hogy a lehető legjobban sikerüljön a műtét.
A gége- és algarati daganatok esetében sokszor fordul elő úgynevezett „nehéz légút”, ami azt jelenti, hogy a daganat helyzete miatt eleve szűkebb a levegő útja, az anatómiai képletek a szokásostól eltérően helyezkednek el. Előfordulhat olyan helyzet is, hogy a szűkítő daganat miatt az altatás sem lehetséges, ilyenkor aneszteziológiai felügyelet mellett, helyi érzéstelenítésben történik a sztómaképzés.
Amikor vége a műtétnek, leállítják a gyógyszerek és altatógázok adagolását, és hagyják, hogy magadtól felébredj. Ezután az őrzőbe vagy az osztályra kerülsz, ahol még szükség lehet oxigénmaszkra, monitorizálásra, és a fájdalomcsillapítást is beállítják.
Ha teljes gégeeltávolítás történik, akkor nem tudsz majd ugyanúgy köhögni, mint műtét előtt. A légcsőben esetlegesen felszaporodó váladékot a nővérek segítenek majd eltávolítani, az első időben a sztómás nyíláson keresztül bevezetett szívóval. A nyelés is valószínűleg érintett lesz, lehet, hogy átmenetileg táplálószonda kerül behelyezésre. A teljes gégeeltávolítás után beszélni sem fogsz tudni, így egyéb módot kell találni a nővérekkel és az orvosokkal való kommunikációra.
Lehet az altatásnak szövődménye?
Mint minden orvosi beavatkozásnak, az altatásnak is lehetnek mellékhatásai és szövődményei, a leggyakoribbak: rossz közérzet, szédülés, hányinger, aluszékonyság, fejfájás, de ezek rövid idő alatt maguktól is megszűnnek.
Az altatás leggyakoribb szövődménye a torokfájdalom (a lélegeztetőcső miatt) illetve fogsérülés (ez pedig a lélegeztetőcső behelyezésekor alakulhat ki). Ritkán előfordulhat vérnyomásingadozás, szívritmuszavar, szívelégtelenség, allergiás reakció gyógyszerekre, műtét utáni légzési nehézség, ezekre az altatóorvos előre felhívja a figyelmet, ha a műtét jellege vagy az alapbetegségek miatt fokozott a kockázat.
A szupportív kezelés egy tág, gyűjtőfogalom: minden olyan kezelés beletartozik, amelynek célja a daganat, illetve a daganatellenes kezelések következtében kialakuló panaszoknak, mellékhatásoknak a megelőzése, kezelése. Hallhatod így is: szupportáció.
A fej-nyaki daganattal érintett betegeknek speciális szupportív gondozásra van szükségük, a lelki-érzelmi és fizikai megterhelés mellett sokszor kozmetikai elváltozásokkal is meg kell küzdeni.
A szupportív ellátáshoz a következők tartoznak:
- Pre-habilitáció
 A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
- Fertőzések megelőzése
A műtéti terület fertőzése ritkán, de nem extrém ritkán előforduló szövődmény, amely bármilyen típusú sebészeti beavatkozást követhet, és potenciálisan késleltetett sebgyógyulást, sebszétválást, sipolyképződést és kedvezőtlen szöveti rekonstrukciót eredményezhet.
A szájüregi és szájgarati nyálkahártya-gyulladás, valamint az ún. nyaki radiodermatitisz (sugárkezelés okozta bőrgyulladás) lokális megközelítéssel történő megelőzése kulcsfontosságú. A sugárzás által okozott hámfolytonosság megbomlása szintén a fertőzések bejárati kapuja lehet. Ezenkívül a kemoterápia által kiváltott neutropénia (alacsony fehérvérsejtszám) is megkönnyítheti a vírusok és baktériumok könnyebb bejutását a szervezetbe. A fehérvérsejtek ugyanis a fertőzések elleni védekezésben játszanak fontos szerepet. A fehérvérsejtek egyik típusa a neutrofil granulocita. Ha ezek száma a vérben túl alacsony, akkor beszélünk neutropéniáról), ami tovább ronthatja a fertőzések elleni küzdelem képességét. Ezenkívül egyes orvosi eszközök, például az intravénás katéterek további jelentős kockázati tényezők lehetnek a szisztémás fertőzések számára. Antimikrobális gyógyszerek adhatók, ezek fajtáját a kezelőorvos határozza meg.
- Fájdalomcsillapítás
 Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
A sugárzás által kiváltott nyálkahártya-gyulladás súlyos fájdalmat és gyakran nem tervezett kezelési szüneteket, klinikai látogatásokat és kórházi kezelést eredményez.
A sugárkezelés alatti fájdalom általában a kezelési időszak második felében rosszabbodik, majd 1-2 héttel annak befejezése után javul.
Fontos a megfelelő szájhigiénia és a speciális szájöblítés, amelyet már a kezelések megkezdésekor el kell kezdeni. Ha fájdalom van, azt a lidokain vagy egyéb felületi érzéstelenítő helyi alkalmazása javíthatja.
A megfelelő fájdalomcsillapító programnak tartalmaznia kell a tünet, illetve annak fokozódásának korai felismerését, és az erélyesebb fájdalomcsillapító terápia azonnali megkezdését.
A fájdalomcsillapító terápia felépítése piramis-szerű: nem folyamatos fájdalom esetén ún. nem-szteroid gyulladáscsökkentő típusú fájdalomcsillapítók alkalmazhatók (ellenjavallat - pl. vesekárosodás - hiányában), szükség szerint, de a maximális napi dózis alatt. Folyamatos vagy erősebb fájdalom esetén ún. minor opioid származékokat alkalmazhatnak, amelyeknek érdemi álmosító hatása nincs. Erős fájdalom esetén, amennyiben az előbb ismertetett módszerekkel kielégítő fájdalomcsillapítás nem érhető el, major opioid alkalmazása válhat szükségessé, amely megfelelő dózisának beállításához időnként kórházi felvétel válhat szükségessé. Az opioid származékok, ill. a nem szteroid gyulladáscsökkentő típusú fájdalomcsillapítók kombinálhatók: az előbbiek által felállított bázisterápia mellett jelentkező áttöréses fájdalom esetén az utóbbiak alkalmazásával érhető el megfelelő eredményt.
Speciális megfontolást igényel a fej-nyaki daganatos betegek fájdalomcsillapításának beállítása abból a szempontból, hogy gyakran a szájon keresztüli gyógyszerbevétel nem megoldható, így egyéb, vízben oldódó, a gyomorszondába beadható gyógyszereket, esetleg speciális, bőrön keresztül felszívódó, tapasz formájában alkalmazható hatóanyagokat kell alkalmazni.
- Nyelésterápia

A fej-nyaki régióban elhelyezkedő daganatok, illetve az ezen a területen végzett beavatkozások jelentősen befolyásolhatják a nyelési funkciót. Amennyiben a megfelelő kalória-, és/vagy folyadékbevitel szájon keresztül nem megoldható, ún. szondatáplálást alkalmaznak.
Előfordulhat, hogy a kezelés következtében megváltozik a nyelésben résztvevő szervek struktúrája (pl. részleges gégeeltávolítás esetén) vagy funkciója (pl. idegbénulás következtében nyelv- vagy gégebénulás). Ezekben az esetekben foniáter szakorvos, illetve nyelésterápiában jártas logopédus szoros együttműködésével, megfelelő hozzáállással és türelemmel a nyelés jelentősen javítható.
- Légzési támogatás
A daganat jelenléte okozta légúti szűkület, esetleg a műtét vagy sugárterápia okozta duzzanat/ödéma miatt kialakulhat fulladásos panasz. Fontos ennek az idejében történő felismerése (általában belégzéskor jelentkező hangos légzés, ún. inspirációs stridor kíséretében jelentkezik), lehetőség szerint megelőzése. Előfordulhat, hogy a daganat önmagában még nem okoz olyan fokú szűkületet, hogy fulladásos panasz jelentkezzen, de a terápia – általában átmenetileg – tovább szűkítheti a légutat. A fenti esetekben a kezelőorvos légcsőmetszést (tracheotómiát/tracheosztómiát) fog javasolni.
 A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
Amennyiben a kanülviselésre hosszabb távon van szükséged, a kezelőorvos ellát majd recepttel, és még a kórházban megtörténik a kanülviselés alapjainak, a kanül ápolásának, valamint cseréjének betanítása.
Többféle kanül létezik, a leggyakrabban használt típusok:
- “egyszerű” kanül
- beszédszelepes kanül - a kanül felső oldalán lyukak, a kanül belső részének nyílásán pedig szelep helyezkedik el: belégzéskor a szelep kinyílik, a levegő a tüdőbe áramlik, kilégzéskor a szelep záródik, és az említett lyukakon keresztül a levegő a gége irányába halad, lehetőséget adva a hangképzésre, beszédre. Fontos, hogy a beszédszelepes kanül alkalmazásának akkor van értelme, ha van funkcionáló gége, amellyel a hangadás kivitelezhető, továbbá fontos megemlíteni, hogy a légcsőmetszést követő korai időszakban általában nem alkalmaznak beszédszelepes kanült a fokozott váladékképződés miatt, illetve amiatt a tény miatt, hogy a megfelelő használathoz a tracheotómiás seb gyógyulása szükséges.
- Speciálisan hosszított kanülök: előfordulhat, hogy a lyuk a légcsövön mélyen került kialakításra, ahhoz pedig, hogy a kanül megfelelő hosszan beérjen a légcsőbe, nem elegendő a hagyományos kanül, annál hosszabb csőre lehet szükség.
A kezelés végeztével, ha a légutak megfelelő tágassága helyreállt, és nincs fenyegető légúti szűkület, fulladásveszély, a nyílás megszüntethető: az esetek nagy részében a kanül eltávolításával a nyílás magától bezáródik néhány hét alatt, de előfordulhat, hogy műtéti zárásra kerül sor.
- Táplálkozási támogatás
A nyelésfunkció romlása esetén, előfordulhat, hogy nem tudsz megfelelő mennyiségű tápanyagot bevinni a szervezetedbe. Amennyiben a folyadék fogyasztása akadálytalan, iható tápszerekkel a megfelelő mennyiségű kalória elfogyasztható. Ha azonban a nyelési nehezítettség kifejezett, az fogyáshoz vezet - tehát szükség lehet a táplálás megoldásához szondatáplálásra.
 Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
 Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
A táplálás beállítása a kezelőorvos, valamint a dietetikus feladata, akik a társbetegségek (pl. cukorbetegség) figyelembevételével megállapítják a szükséges kalóriaigényt, ennek megfelelően állítják fel a táplálási tervet.
- Pszichológiai támogatás
A daganatos diagnózis, a megváltozott életfunkciók (nyelés, légzés, beszéd), a mindennapi rutinból való kiesés hatalmas lelki terhet ró a betegre, valamint a hozzátartozókra. Sokszor a pszichés nyomás nem is tudatosul az emberekben, mégis jelentősen befolyásolja az életminőséget: a társas kapcsolatok háttérbe szorulnak, ingerlékenység jelentkezik, alváspanaszok, indítékszegénység jelentkezhet.
 Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
A daganatos betegek kezelésének szerves része a pszichés támogatás.
A daganatos megbetegedés híre, tele olyan félelmetes jelzőkkel, mint például a „rosszindulatú”, már önmagában jelentősen megterhelheti pszichés állapotodat. Még a sikeresen kezelt rákbetegség esetén is leírták az ún. „Damoklész kardja effektust”, vagyis azt, hogy a páciens a betegség állandó észlelt fenyegetettségében kénytelen élni. Csakúgy, mint II. Dionüszosz kegyence, akit a türannosz a legenda szerint – hogy megértse a mégoly fényűző királysággal járó felelősség nyomását – trónjára ültetett, mindenféle finomsággal traktált, de közben éles kardot függesztett a feje fölé, egyetlen lószőrrel…
Amikor a rossz hírt megkapod, már akkor is túl vagy egy bizonytalan ideig tartó, idegőrlő várakozáson. Amikor pedig legrosszabb sejtésed válik valóra, az sokkoló lehet a számodra. Ha pedig már „elérkezett hozzád”, vagyis felfogtad a betegség tényét, akkor szoronghatsz a folytatástól: a kezelésektől, a fájdalomtól, a testi funkciók vagy kinézet megváltozásától, függetlenséged és szerepeid elvesztésétől, a kiszolgáltatottságtól. És – sokszor önmagadnak is bevallatlanul – retteghetsz az esetleges legnegatívabb végkifejlettől: a haláltól.
A diagnózis nem egyenlő a halálos ítélettel!
A gyógyulás sok tényezőtől függ, de van rá esély. Ennek pedig az is része, hogy lelki erőforrásaidat is mozgósítani tudd.
Mit tehet a pszichológus?
Semmi esetre sem azt, hogy a betegség állítólagos „lelki okait” keresi! Valóban hozzájárulhatnak a betegség létrejöttéhez egyes rossz szokások, és lehet lelki oka annak, hogy valaki önkárosító életmódot folytat – például tartós rosszkedvét alkoholmámorba fojtja, vagy dohányfüsttel nyugtatja le magát –, de nincs olyan pszichés tényező, mely önmagában rákot okozna! Még a sokat emlegetett stressz is legfeljebb áthangolja az arra érzékeny szervrendszerek működését, befolyásolhatja az immunválaszt, és hajlamosíthat egyes káros folyamatokra, de csak ha krónikusan áll fenn, kontrollálhatatlannak tűnik, és tehetetlenül állunk vele szemben. És a fentieken kívül még sok más tényező – például a környezeti ártalmak vagy a genetikai hajlam – vesz részt e folyamatban, mely az esetek nagy részében nem visszafordíthatatlan.
Attól sem kell tartanod, hogy a pszichológus a sok gyógyszer mellé még egy „dilibogyót” is felír: nem is teheti, hiszen nem orvos. Ha hosszabb közös beszélgetés után úgy ítéli meg, hogy erre szükség lehet, akkor együtt körbejárhatjátok ezt a lehetőséget, de csakis a Te beleegyezéseddel.
Sokkal inkább abban segíthet a szakember, hogy:
- feldolgozd a rossz hír okozta megrázkódtatást
- együttérző legyél önmagaddal, és így nézz rá félelmeidre
- tudd nyugodtabban átgondolni lehetőségeidet és részt venni a téged érintő döntésekben
- könnyebben bírd a kezelésekkel járó megpróbáltatásokat
- legyen több erőd kitartani a terápia mellett
- elkezdhess megbékélni tested változásaival
- képes legyél bizakodni
- és végül legyen bátorságod oly módon és mennyiségben kommunikálni szeretteiddel betegségedről, ahogy neked a legmegfelelőbb.
A pszichológiai segítség érkezhet egy vagy több egyéni beszélgetés, esetleg csoportos támogatás formájában. Nem könnyű persze segítséget kérni egy olyan kultúrában, ahol még tartja magát a közhiedelem, hogy „csak az megy pszichológushoz, aki bolond”. De nem kell bolondnak lenni ahhoz, hogy egy ilyen élethelyzet megviseljen, és átmenetileg nemcsak testi, hanem lelki úton is elfogadd a segítséget.
Összességében tehát a pszichológus vagy egyéb ezen a területen jártas mentális segítő (például mentálhigiénés szakember) is hozzáteheti a tudását ahhoz, hogy az életminőséged javuljon. Így is, ebben a helyzetben is, akár már holnap.
Mindig fordulj bizalommal az orvosodhoz, és, ha szükségét érzed, kérj másodvéleményt más szakorvostól is!
Magyar Fej-nyaki Onkológiai Társaság: https://fejnyakidaganatok.hu
Onkológiai Centrumok:
Budapest
Semmelweis Egyetem Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
1083 Budapest, Szigony u. 36.
https://semmelweis.hu/fulorrgegeszet/
Országos Onkológiai Intézet Fej-Nyaki Daganatok Multidiszciplináris Központ
1122 Budapest, Ráth György u. 7-9
https://onkol.hu/betegeknek/fekvobeteg/fej-nyak-sebeszeti-osztaly/
Debrecen
Debreceni Egyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
4032 Debrecen, Nagyerdei krt. 98
https://klinikaikozpont.unideb.hu/hu/elerhetoseg-ful-orr-gegeszeti-es-fej-nyaksebeszeti-klinika
Szeged
Szegedi Egyetem Szent-Györgyi Albert Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
6725 Szeged, Tisza Lajos krt. 111.
https://u-szeged.hu/szakk/hirek-esemenyek/magyar-ful-orr-gege-fej-191018
Pécs
Pécsi Tudományegyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
7621 Pécs, Munkácsy Mihály u. 2.
Gyógyszeres kezelés Kemoterápia/Immunterápia/Célzott terápia

Amennyiben a beteg általános állapota lehetővé teszi, a kezelés részét képezhetik kemoterápiás szerek, célzott (biológiai) terápiás szerek, illetve ún. immunterápiás gyógyszerek. A betegek többsége gyógyszeres kezelés alatt tabletták szedésére gondol, pedig nem ezt jelenti. A gyógyszeres kezelés lehet:
1. Kemoterápia

Kemoterápiát három esetben lehet alkalmazni fej-nyaki daganatok kezelése során:
- indukciós (vagy neoadjuváns) kemoterápia: műtét, vagy sugárterápia előtt adható, 2 vagy 3 ciklus kezelést jelent. Korábban gyakran alkalmazták, ma már meglehetősen beszűkült az indikációs köre.
- sugárkezelés mellé alkalmazott kemoterápia: Helyileg előrehaladott, de távoli áttétet még nem képzett daganatok esetén, a sugárkezelés mellé adható általában 3 hetente 1 alkalommal, összesen 3 napon át adva (ritkábban hetente, kisebb dózisokban), valamint operált, de kedvezőtlen szövettani tulajdonságokat mutató daganatoknál, a műtétet követően, posztoperatív sugárkezeléssel kombinálva.
- palliatív kemoterápia: azokban az esetekben, amikor helyileg alkalmazott kezeléssel (műtét vagy sugárkezelés) gyógyulás nem várható, kemoterápiás kezeléssel javítható a betegek várható túlélése. Egyrészt helyileg kiújuló, ill. távoli áttétes stádiumban, általában biológiai terápiával (immunterápia vagy célzott terápia) kombinálva alkalmazható, másrészt olyan sebészileg nem eltávolítható daganatoknál, amelyek a sugárkezelést követően nem gyógyultak meg.
Kemoterápiás szereknek nevezzük azokat a gyógyszereket, melyek hatásmechanizmusuk során károsítják a szervezet osztódó sejtjeit. Ezek a gyógyszerek ugyan minden sejtünkre hatnak, azonban lényegesen kisebb fokban károsítják a normál sejteket, mint a daganatsejteket, amelyekkel szemben harcolnak. A kezelés során elpusztul az éppen osztódó sejtek nagy része, azonban a kezelés utáni időszakban az egészséges sejtek az eredeti, normális mennyiségre szaporodnak, míg a daganatsejtekből kevesebb lesz, és számuk lassabban emelkedik a kiindulási értékhez képest.
A kezelés célja a daganatos beteg teljes gyógyulása, a daganatmentes időszak elérése, vagy ennek elmaradása esetén a daganat növekedésének lassítása, leállítása. Meg kell jegyeznünk azt is, hogy olykor csak a tünetek enyhítésére van lehetőség.
Kemoterápia csak a daganat szövettani típusának tisztázását követően, szakbizottsági (onkoteam) javaslatnak megfelelően adható, hiszen minden kezelést szerv- és szövetspecifikusan választanak ki az orvosok. A kezelési tervet az onkológus állítja fel, ez mindig az adott esettől és a kezelések hatékonyságától függ. A kemoterápiát minden alkalommal a páciensre dozírozzák (adagolják) testfelszín vagy speciális képlet alapján.
A kemoterápiának bizony vannak mellékhatásai. Mint minden gyógyszerkészítményre, a kemoterápiára is lehet allergiás a páciens. Sajnos a tenyérviszketéstől, a kipirosodástól a nehézlégzésen, a szívdobogásérzésen, a deréktáji fájdalmon át, a súlyos anafilaxiás reakciókig bármi előfordulhat, azonban szakképzett személyzet áll rendelkezésre, akik ezeket a reakciókat azonnal kezelni tudják.
Amennyiben a beteg rosszul tolerálja a kezelést, a panasz súlyosságától függően akár a kemoterápiás készítmény változtatására is sor kerülhet. A panaszok enyhítésére, kivédésére a kezelés előtt előkészítő gyógyszereket alkalmaznak, amelyek gondoskodnak a gyomor védeleméről, illetve allergia elleni antihisztamint, szteroidot és hányingercsillapító gyógyszert is kap a beteg. Számítani kell arra is, hogy a páciens otthonában további mellékhatások várhatóak. A hányinger, a hányás, a hasmenés és a székrekedés gyakori panasz. Vannak készítmények, melyek alkalmazása a bőr, a haj és a köröm állapotát is érintik, mint a haj elvesztése, vagy a körmök elszíneződése, gombásodása. Nyálkahártya-gyulladás, szájszárazság is jelentkezhet. A vérsejteket érintő mellékhatások fokozódnak a felvett kemoterápiák számával, így csökkent fehérvérsejt, vörösvérsejt és vérlemezke számot mutatnak a laborvizsgálatok eredményei. A kemoterápia és a daganat maga is fokozza a trombózis-készséget, így az orvosok vérhígító készítményt alkalmaznak ennek megelőzésére.
Szívizomkárosodás a kardiotoxikus készítmények esetében várható, így szívultrahang vizsgálattal figyelemmel kísérik a szív pumpafunkcióját, hiszen csak adott határérték felett adhatóak ezek a készítmények. Vannak olyan gyógyszerek, melyek a perifériás idegeket bántják, így a talp- és az ujjbegyek zsibbadását okozzák. Máj- és vesefunkciós eltérések abból adódhatnak, hogy a kemoterápiás hatóanyagok vagy a májon vagy a vesén keresztül választódnak ki.
A kemoterápia menete
Minden kezeléssorozat egy megbeszéléssel indul, ahol az orvos és a beteg meghatározzák a célt, és megtervezik a kezeléseket. Megbeszélik, hogy milyen mellékhatások várhatók, és minden felmerülő kérdésre választ adnak. Szó esik arról is, hogy a táplálkozáson keresztül hogyan védjük ki a panaszokat, és mivel segíthető még a gyógyulás. Ilyenkor felírják az előkészítő gyógyszereket is, és megbeszélik az adagolásukat. Az első kezeléskor beleegyező nyilatkozatot kell a páciensnek aláírnia, esetenként a szívultrahang eredmény is szükséges. Minden kezelés előtt friss laborvizsgálatot végeznek, mely tartalmazza a vérképet, máj- és vesefunkciós paramétereket, ionokat, vizeletvizsgálatot. Amennyiben ezek megfelelnek a kezeléshez, súlymérést követően kiszámolják a kemoterápia dózisát. A betegnek ilyenkor lehetősége van arra, hogy megbeszélje a panaszait orvosával, és megoldást keresnek rá. Ezek után a kemoterápiás kezelőbe irányítják a beteget, ahol a gyógyszertárból megrendelt gyógyszer megérkezését követően a nővér beköti az előírt készítményt, amennyiben a beteg vitális paraméterei rendben vannak. A kezelő helyiségek jól felszereltek a beteg ellátására és kényelméhez igazodva.
Az önmagában alkalmazott kemoterápiát három-öthetente 1-5 napig adják. Ezalatt az idő alatt a kórházban kell tartózkodnod, minden kijelölt napon fogsz kezelést kapni. A kezelés és a kórházi tartózkodás az általánosnál több előkészületet nem igényel.
Kezelést követően vérkép laborvizsgálat szükséges, annak ellenőrzésére, hogy a kemoterápia milyen mértékben károsította a csontvelőt, és amennyiben szükséges, lehetőség van a csontvelő támogatására. Nagyon fontos, hogy amennyiben a kemoterápiás kezelést követő napokban/hetekben a beteg belázasodik, haladéktalanul jelentkezzen a kezelő intézményében!
Kóros értékek: fehérvérsejtszám 2,0 G/l alatt; abszolút neutrofil szám 1,5 G/l alatt; hemoglobin 9,0 g/dl alatt; vérlemezke 100 G/l alatt. A mellékhatások a kezelést követő másod-harmadnap jelentkeznek változó intenzitással. A páciensek a megbeszélteknek megfelelően járnak el a mellékhatások megjelenésekor, de olykor előfordul, hogy orvosi segítségre van szükségük ezek megoldására, ilyenkor az egészségügyi személyzet a betegek rendelkezésére áll a megadott elérhetőségeken.
A kezelések hatékonyságát képalkotó vizsgálattal (CT, MR, PET), bizonyos tumorok esetén tumormarkerrel követik. Amennyiben rezisztencia alakul ki egy készítménnyel szemben, terápiaváltásra kényszerülnek, ezzel kapcsolatban az orvos kimerítő tájékoztatást fog adni betegének.
Nagyon fontos, hogy kemoterápia alatt erősítsd a szervezetedet vitaminokkal, fontos tápanyagokkal (például megfelelő mennyiségű fehérjével, vaspótlással).
2. Immunterápia

Az onkológiai immunterápia, vagy immunellenőrzőpont-gátló kezelés az utóbbi évtized egyik legnagyobb, Nobel-díjjal jutalmazott tudományos áttörése volt: azon a felismerésen alapszik, hogy a daganatok képesek termelni olyan fehérjéket, amelyek segítségével elbújnak az immunrendszer elől, ill. gátolják a különböző immunsejtek működését, így a szervezetünk nem pusztítja el őket (normál esetben, a naponta keletkező daganatsejteket az immunrendszerünk felismeri és semlegesíti). A kezelés célja ezen fehérjék gátlása, ezáltal az immunrendszernek a daganat ellen való fordítása.
Fej-nyaki daganatok kezelésében több indikációban alkalmazhatunk ilyen terápiát: a helyileg kiújuló, ill. távoli áttétes stádiumban kemoterápiával kombinálva vagy anélkül, valamint olyan sebészileg nem eltávolítható daganatoknál, amelyek a sugárkezelés és kemoterápia kombinációját követően nem gyógyultak meg.
A kezelés sok esetben függ a daganat egyes tulajdonságaitól (un. PD-L1-státuszától), amelyre a patológusok tudnak választ adni a korábbi szövetminta feldolgozásából.
3. Célzott terápia
A daganatok kialakulásában nagy szerepe van egyes molekuláris eltéréseknek (mutációk, kromoszóma-eltérések stb.). Több daganattípus (pl. tüdőrák, emlő) kezelésében jelentős szerepet játszik ezeknek az eltéréseknek a célzott támadása. Fej-nyaki laphámrákok esetében egy ilyen törzskönyvezett gyógyszer érhető el, hatásmechanizmusában az egyik növekedésifaktor-receptorhoz való kötődés játszik szerepet.
Két indikációban alkalmazhatjuk: a helyileg előrehaladott rákok esetében, sugárterápiával kombinálva (kemoterápia helyett, ha az a mellékhatások miatt nem adható), valamint a helyileg kiújuló vagy távoli áttétes daganatoknál, ha immunterápia nem adható.
Jellemző, de nem veszélyes mellékhatása a testszerte megjelenő kiütések. Jó hír, hogy akiknél ez a mellékhatás megjelenik, azoknál nagyobb eséllyel hat a gyógyszer.
A szupportív kezelés egy tág, gyűjtőfogalom: minden olyan kezelés beletartozik, amelynek célja a daganat, illetve a daganatellenes kezelések következtében kialakuló panaszoknak, mellékhatásoknak a megelőzése, kezelése. Hallhatod így is: szupportáció.
A fej-nyaki daganattal érintett betegeknek speciális szupportív gondozásra van szükségük, a lelki-érzelmi és fizikai megterhelés mellett sokszor kozmetikai elváltozásokkal is meg kell küzdeni.
A szupportív ellátáshoz a következők tartoznak:
- Pre-habilitáció
 A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
- Fertőzések megelőzése
A műtéti terület fertőzése ritkán, de nem extrém ritkán előforduló szövődmény, amely bármilyen típusú sebészeti beavatkozást követhet, és potenciálisan késleltetett sebgyógyulást, sebszétválást, sipolyképződést és kedvezőtlen szöveti rekonstrukciót eredményezhet.
A szájüregi és szájgarati nyálkahártya-gyulladás, valamint az ún. nyaki radiodermatitisz (sugárkezelés okozta bőrgyulladás) lokális megközelítéssel történő megelőzése kulcsfontosságú. A sugárzás által okozott hámfolytonosság megbomlása szintén a fertőzések bejárati kapuja lehet. Ezenkívül a kemoterápia által kiváltott neutropénia (alacsony fehérvérsejtszám) is megkönnyítheti a vírusok és baktériumok könnyebb bejutását a szervezetbe. A fehérvérsejtek ugyanis a fertőzések elleni védekezésben játszanak fontos szerepet. A fehérvérsejtek egyik típusa a neutrofil granulocita. Ha ezek száma a vérben túl alacsony, akkor beszélünk neutropéniáról), ami tovább ronthatja a fertőzések elleni küzdelem képességét. Ezenkívül egyes orvosi eszközök, például az intravénás katéterek további jelentős kockázati tényezők lehetnek a szisztémás fertőzések számára. Antimikrobális gyógyszerek adhatók, ezek fajtáját a kezelőorvos határozza meg.
- Fájdalomcsillapítás
 Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
A sugárzás által kiváltott nyálkahártya-gyulladás súlyos fájdalmat és gyakran nem tervezett kezelési szüneteket, klinikai látogatásokat és kórházi kezelést eredményez.
A sugárkezelés alatti fájdalom általában a kezelési időszak második felében rosszabbodik, majd 1-2 héttel annak befejezése után javul.
Fontos a megfelelő szájhigiénia és a speciális szájöblítés, amelyet már a kezelések megkezdésekor el kell kezdeni. Ha fájdalom van, azt a lidokain vagy egyéb felületi érzéstelenítő helyi alkalmazása javíthatja.
A megfelelő fájdalomcsillapító programnak tartalmaznia kell a tünet, illetve annak fokozódásának korai felismerését, és az erélyesebb fájdalomcsillapító terápia azonnali megkezdését.
A fájdalomcsillapító terápia felépítése piramis-szerű: nem folyamatos fájdalom esetén ún. nem-szteroid gyulladáscsökkentő típusú fájdalomcsillapítók alkalmazhatók (ellenjavallat - pl. vesekárosodás - hiányában), szükség szerint, de a maximális napi dózis alatt. Folyamatos vagy erősebb fájdalom esetén ún. minor opioid származékokat alkalmazhatnak, amelyeknek érdemi álmosító hatása nincs. Erős fájdalom esetén, amennyiben az előbb ismertetett módszerekkel kielégítő fájdalomcsillapítás nem érhető el, major opioid alkalmazása válhat szükségessé, amely megfelelő dózisának beállításához időnként kórházi felvétel válhat szükségessé. Az opioid származékok, ill. a nem szteroid gyulladáscsökkentő típusú fájdalomcsillapítók kombinálhatók: az előbbiek által felállított bázisterápia mellett jelentkező áttöréses fájdalom esetén az utóbbiak alkalmazásával érhető el megfelelő eredményt.
Speciális megfontolást igényel a fej-nyaki daganatos betegek fájdalomcsillapításának beállítása abból a szempontból, hogy gyakran a szájon keresztüli gyógyszerbevétel nem megoldható, így egyéb, vízben oldódó, a gyomorszondába beadható gyógyszereket, esetleg speciális, bőrön keresztül felszívódó, tapasz formájában alkalmazható hatóanyagokat kell alkalmazni.
- Nyelésterápia

A fej-nyaki régióban elhelyezkedő daganatok, illetve az ezen a területen végzett beavatkozások jelentősen befolyásolhatják a nyelési funkciót. Amennyiben a megfelelő kalória-, és/vagy folyadékbevitel szájon keresztül nem megoldható, ún. szondatáplálást alkalmaznak.
Előfordulhat, hogy a kezelés következtében megváltozik a nyelésben résztvevő szervek struktúrája (pl. részleges gégeeltávolítás esetén) vagy funkciója (pl. idegbénulás következtében nyelv- vagy gégebénulás). Ezekben az esetekben foniáter szakorvos, illetve nyelésterápiában jártas logopédus szoros együttműködésével, megfelelő hozzáállással és türelemmel a nyelés jelentősen javítható.
- Légzési támogatás
A daganat jelenléte okozta légúti szűkület, esetleg a műtét vagy sugárterápia okozta duzzanat/ödéma miatt kialakulhat fulladásos panasz. Fontos ennek az idejében történő felismerése (általában belégzéskor jelentkező hangos légzés, ún. inspirációs stridor kíséretében jelentkezik), lehetőség szerint megelőzése. Előfordulhat, hogy a daganat önmagában még nem okoz olyan fokú szűkületet, hogy fulladásos panasz jelentkezzen, de a terápia – általában átmenetileg – tovább szűkítheti a légutat. A fenti esetekben a kezelőorvos légcsőmetszést (tracheotómiát/tracheosztómiát) fog javasolni.
 A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
Amennyiben a kanülviselésre hosszabb távon van szükséged, a kezelőorvos ellát majd recepttel, és még a kórházban megtörténik a kanülviselés alapjainak, a kanül ápolásának, valamint cseréjének betanítása.
Többféle kanül létezik, a leggyakrabban használt típusok:
- “egyszerű” kanül
- beszédszelepes kanül - a kanül felső oldalán lyukak, a kanül belső részének nyílásán pedig szelep helyezkedik el: belégzéskor a szelep kinyílik, a levegő a tüdőbe áramlik, kilégzéskor a szelep záródik, és az említett lyukakon keresztül a levegő a gége irányába halad, lehetőséget adva a hangképzésre, beszédre. Fontos, hogy a beszédszelepes kanül alkalmazásának akkor van értelme, ha van funkcionáló gége, amellyel a hangadás kivitelezhető, továbbá fontos megemlíteni, hogy a légcsőmetszést követő korai időszakban általában nem alkalmaznak beszédszelepes kanült a fokozott váladékképződés miatt, illetve amiatt a tény miatt, hogy a megfelelő használathoz a tracheotómiás seb gyógyulása szükséges.
- Speciálisan hosszított kanülök: előfordulhat, hogy a lyuk a légcsövön mélyen került kialakításra, ahhoz pedig, hogy a kanül megfelelő hosszan beérjen a légcsőbe, nem elegendő a hagyományos kanül, annál hosszabb csőre lehet szükség.
A kezelés végeztével, ha a légutak megfelelő tágassága helyreállt, és nincs fenyegető légúti szűkület, fulladásveszély, a nyílás megszüntethető: az esetek nagy részében a kanül eltávolításával a nyílás magától bezáródik néhány hét alatt, de előfordulhat, hogy műtéti zárásra kerül sor.
- Táplálkozási támogatás
A nyelésfunkció romlása esetén, előfordulhat, hogy nem tudsz megfelelő mennyiségű tápanyagot bevinni a szervezetedbe. Amennyiben a folyadék fogyasztása akadálytalan, iható tápszerekkel a megfelelő mennyiségű kalória elfogyasztható. Ha azonban a nyelési nehezítettség kifejezett, az fogyáshoz vezet - tehát szükség lehet a táplálás megoldásához szondatáplálásra.
 Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
 Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
A táplálás beállítása a kezelőorvos, valamint a dietetikus feladata, akik a társbetegségek (pl. cukorbetegség) figyelembevételével megállapítják a szükséges kalóriaigényt, ennek megfelelően állítják fel a táplálási tervet.
- Pszichológiai támogatás
A daganatos diagnózis, a megváltozott életfunkciók (nyelés, légzés, beszéd), a mindennapi rutinból való kiesés hatalmas lelki terhet ró a betegre, valamint a hozzátartozókra. Sokszor a pszichés nyomás nem is tudatosul az emberekben, mégis jelentősen befolyásolja az életminőséget: a társas kapcsolatok háttérbe szorulnak, ingerlékenység jelentkezik, alváspanaszok, indítékszegénység jelentkezhet.
 Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
A daganatos betegek kezelésének szerves része a pszichés támogatás.
A daganatos megbetegedés híre, tele olyan félelmetes jelzőkkel, mint például a „rosszindulatú”, már önmagában jelentősen megterhelheti pszichés állapotodat. Még a sikeresen kezelt rákbetegség esetén is leírták az ún. „Damoklész kardja effektust”, vagyis azt, hogy a páciens a betegség állandó észlelt fenyegetettségében kénytelen élni. Csakúgy, mint II. Dionüszosz kegyence, akit a türannosz a legenda szerint – hogy megértse a mégoly fényűző királysággal járó felelősség nyomását – trónjára ültetett, mindenféle finomsággal traktált, de közben éles kardot függesztett a feje fölé, egyetlen lószőrrel…
Amikor a rossz hírt megkapod, már akkor is túl vagy egy bizonytalan ideig tartó, idegőrlő várakozáson. Amikor pedig legrosszabb sejtésed válik valóra, az sokkoló lehet a számodra. Ha pedig már „elérkezett hozzád”, vagyis felfogtad a betegség tényét, akkor szoronghatsz a folytatástól: a kezelésektől, a fájdalomtól, a testi funkciók vagy kinézet megváltozásától, függetlenséged és szerepeid elvesztésétől, a kiszolgáltatottságtól. És – sokszor önmagadnak is bevallatlanul – retteghetsz az esetleges legnegatívabb végkifejlettől: a haláltól.
A diagnózis nem egyenlő a halálos ítélettel!
A gyógyulás sok tényezőtől függ, de van rá esély. Ennek pedig az is része, hogy lelki erőforrásaidat is mozgósítani tudd.
Mit tehet a pszichológus?
Semmi esetre sem azt, hogy a betegség állítólagos „lelki okait” keresi! Valóban hozzájárulhatnak a betegség létrejöttéhez egyes rossz szokások, és lehet lelki oka annak, hogy valaki önkárosító életmódot folytat – például tartós rosszkedvét alkoholmámorba fojtja, vagy dohányfüsttel nyugtatja le magát –, de nincs olyan pszichés tényező, mely önmagában rákot okozna! Még a sokat emlegetett stressz is legfeljebb áthangolja az arra érzékeny szervrendszerek működését, befolyásolhatja az immunválaszt, és hajlamosíthat egyes káros folyamatokra, de csak ha krónikusan áll fenn, kontrollálhatatlannak tűnik, és tehetetlenül állunk vele szemben. És a fentieken kívül még sok más tényező – például a környezeti ártalmak vagy a genetikai hajlam – vesz részt e folyamatban, mely az esetek nagy részében nem visszafordíthatatlan.
Attól sem kell tartanod, hogy a pszichológus a sok gyógyszer mellé még egy „dilibogyót” is felír: nem is teheti, hiszen nem orvos. Ha hosszabb közös beszélgetés után úgy ítéli meg, hogy erre szükség lehet, akkor együtt körbejárhatjátok ezt a lehetőséget, de csakis a Te beleegyezéseddel.
Sokkal inkább abban segíthet a szakember, hogy:
- feldolgozd a rossz hír okozta megrázkódtatást
- együttérző legyél önmagaddal, és így nézz rá félelmeidre
- tudd nyugodtabban átgondolni lehetőségeidet és részt venni a téged érintő döntésekben
- könnyebben bírd a kezelésekkel járó megpróbáltatásokat
- legyen több erőd kitartani a terápia mellett
- elkezdhess megbékélni tested változásaival
- képes legyél bizakodni
- és végül legyen bátorságod oly módon és mennyiségben kommunikálni szeretteiddel betegségedről, ahogy neked a legmegfelelőbb.
A pszichológiai segítség érkezhet egy vagy több egyéni beszélgetés, esetleg csoportos támogatás formájában. Nem könnyű persze segítséget kérni egy olyan kultúrában, ahol még tartja magát a közhiedelem, hogy „csak az megy pszichológushoz, aki bolond”. De nem kell bolondnak lenni ahhoz, hogy egy ilyen élethelyzet megviseljen, és átmenetileg nemcsak testi, hanem lelki úton is elfogadd a segítséget.
Összességében tehát a pszichológus vagy egyéb ezen a területen jártas mentális segítő (például mentálhigiénés szakember) is hozzáteheti a tudását ahhoz, hogy az életminőséged javuljon. Így is, ebben a helyzetben is, akár már holnap.
Mindig fordulj bizalommal az orvosodhoz, és, ha szükségét érzed, kérj másodvéleményt más szakorvostól is!
Magyar Fej-nyaki Onkológiai Társaság: https://fejnyakidaganatok.hu
Onkológiai Centrumok:
Budapest
Semmelweis Egyetem Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
1083 Budapest, Szigony u. 36.
https://semmelweis.hu/fulorrgegeszet/
Országos Onkológiai Intézet Fej-Nyaki Daganatok Multidiszciplináris Központ
1122 Budapest, Ráth György u. 7-9
https://onkol.hu/betegeknek/fekvobeteg/fej-nyak-sebeszeti-osztaly/
Debrecen
Debreceni Egyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
4032 Debrecen, Nagyerdei krt. 98
https://klinikaikozpont.unideb.hu/hu/elerhetoseg-ful-orr-gegeszeti-es-fej-nyaksebeszeti-klinika
Szeged
Szegedi Egyetem Szent-Györgyi Albert Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
6725 Szeged, Tisza Lajos krt. 111.
https://u-szeged.hu/szakk/hirek-esemenyek/magyar-ful-orr-gege-fej-191018
Pécs
Pécsi Tudományegyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
7621 Pécs, Munkácsy Mihály u. 2.
A legjobb támogató kezelés BSC - Best supportive care

A fenti fogalom azokat a beavatkozásokat foglalja össze, amelyeket azon betegek kaphatnak, akik fizikai állapotuk, a betegség stádiuma, vagy egyéb okok miatt már nem részesülhetnek aktív daganatellenes kezelésben. Ide tartozik a megfelelő fájdalomcsillapítás, a pszichés segítségnyújtás, a megfelelő táplálás, légzés fenntartása, ill. minden egyéb olyan kezelés, amely a beteg életminőségének javítását, megtartását célozza.
Sajnos előfordulhat, hogy egy beteg a rossz általános állapota (pl. társbetegségei - szív-, és érrendszeri, tüdőbetegségek stb.) miatt nem képes a daganatellenes kezelés (akár sebészi-, sugár-, vagy gyógyszeres terápia) mellékhatásainak elviselésére, továbbá találkozhatunk olyan esettel is, ahol a daganatellenes kezelések “fegyvertára” már kiürült, minden lehetséges gyógymódot bevetettünk, de a betegség sajnos nem reagál semmire. Ezekben a fenti esetekben alkalmazzák a BSC-kezelést.
Szupportív terápia
A szupportív kezelés egy tág, gyűjtőfogalom: minden olyan kezelés beletartozik, amelynek célja a daganat, illetve a daganatellenes kezelések következtében kialakuló panaszoknak, mellékhatásoknak a megelőzése, kezelése. Hallhatod így is: szupportáció.
A fej-nyaki daganattal érintett betegeknek speciális szupportív gondozásra van szükségük, a lelki-érzelmi és fizikai megterhelés mellett sokszor kozmetikai elváltozásokkal is meg kell küzdeni.
A szupportív ellátáshoz a következők tartoznak:
- Pre-habilitáció
 A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
- Fertőzések megelőzése
A műtéti terület fertőzése ritkán, de nem extrém ritkán előforduló szövődmény, amely bármilyen típusú sebészeti beavatkozást követhet, és potenciálisan késleltetett sebgyógyulást, sebszétválást, sipolyképződést és kedvezőtlen szöveti rekonstrukciót eredményezhet.
A szájüregi és szájgarati nyálkahártya-gyulladás, valamint az ún. nyaki radiodermatitisz (sugárkezelés okozta bőrgyulladás) lokális megközelítéssel történő megelőzése kulcsfontosságú. A sugárzás által okozott hámfolytonosság megbomlása szintén a fertőzések bejárati kapuja lehet. Ezenkívül a kemoterápia által kiváltott neutropénia (alacsony fehérvérsejtszám) is megkönnyítheti a vírusok és baktériumok könnyebb bejutását a szervezetbe. A fehérvérsejtek ugyanis a fertőzések elleni védekezésben játszanak fontos szerepet. A fehérvérsejtek egyik típusa a neutrofil granulocita. Ha ezek száma a vérben túl alacsony, akkor beszélünk neutropéniáról), ami tovább ronthatja a fertőzések elleni küzdelem képességét. Ezenkívül egyes orvosi eszközök, például az intravénás katéterek további jelentős kockázati tényezők lehetnek a szisztémás fertőzések számára. Antimikrobális gyógyszerek adhatók, ezek fajtáját a kezelőorvos határozza meg.
- Fájdalomcsillapítás
 Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
A sugárzás által kiváltott nyálkahártya-gyulladás súlyos fájdalmat és gyakran nem tervezett kezelési szüneteket, klinikai látogatásokat és kórházi kezelést eredményez.
A sugárkezelés alatti fájdalom általában a kezelési időszak második felében rosszabbodik, majd 1-2 héttel annak befejezése után javul.
Fontos a megfelelő szájhigiénia és a speciális szájöblítés, amelyet már a kezelések megkezdésekor el kell kezdeni. Ha fájdalom van, azt a lidokain vagy egyéb felületi érzéstelenítő helyi alkalmazása javíthatja.
A megfelelő fájdalomcsillapító programnak tartalmaznia kell a tünet, illetve annak fokozódásának korai felismerését és az erélyesebb fájdalomcsillapító terápia azonnali megkezdését.
A fájdalomcsillapító terápia felépítése piramis-szerű: nem folyamatos fájdalom esetén ún. nem-szteroid gyulladáscsökkentő típusú fájdalomcsillapítók alkalmazhatók (ellenjavallat - pl. vesekárosodás - hiányában), szükség szerint, de a maximális napi dózis alatt. Folyamatos vagy erősebb fájdalom esetén ún. minor opioid származékokat alkalmazhatunk, amelyeknek érdemi álmosító hatása nincs. Erős fájdalom esetén, amennyiben az előbb ismertetett módszerekkel kielégítő fájdalomcsillapítás nem érhető el, major opioid alkalmazása válhat szükségessé, amely megfelelő dózisának beállításához időnként kórházi felvétel válhat szükségessé. Az opioid származékok, ill. a nem szteroid gyulladáscsökkentő típusú fájdalomcsillapítók kombinálhatók: az előbbiek által felállított bázisterápia mellett jelentkező áttöréses fájdalom esetén az utóbbiak alkalmazásával érhetünk el megfelelő eredményt.
Speciális megfontolást igényel a fej-nyaki daganatos betegek fájdalomcsillapításának beállítása abból a szempontból, hogy gyakran a szájon keresztüli gyógyszerbevétel nem megoldható, így egyéb, vízben oldódó, a gyomorszondába beadható gyógyszereket, esetleg speciális, bőrön keresztül felszívódó, tapasz formájában alkalmazható hatóanyagokat kell alkalmazni.
- Nyelésterápia

A fej-nyaki régióban elhelyezkedő daganatok, illetve az ezen a területen végzett beavatkozások jelentősen befolyásolhatják a nyelési funkciót. Amennyiben a megfelelő kalória-, és/vagy folyadékbevitel szájon keresztül nem megoldható, ún. szondatáplálást alkalmaznak.
Előfordulhat, hogy a kezelés következtében megváltozik a nyelésben résztvevő szervek struktúrája (pl. részleges gégeeltávolítás esetén) vagy funkciója (pl. idegbénulás következtében nyelv- vagy gégebénulás). Ezekben az esetekben foniáter szakorvos, illetve nyelésterápiában jártas logopédus szoros együttműködésével, megfelelő hozzáállással és türelemmel a nyelés jelentősen javítható.
- Légzési támogatás
A daganat jelenléte okozta légúti szűkület, esetleg a műtét vagy sugárterápia okozta duzzanat/ödéma miatt kialakulhat fulladásos panasz. Fontos ennek az idejében történő felismerése (általában belégzéskor jelentkező hangos légzés, ún. inspirációs stridor kíséretében jelentkezik), lehetőség szerint megelőzése. Előfordulhat, hogy a daganat önmagában még nem okoz olyan fokú szűkületet, hogy fulladásos panasz jelentkezzen, de a terápia – általában átmenetileg – tovább szűkítheti a légutat. A fenti esetekben a kezelőorvos légcsőmetszést (tracheotómiát/tracheosztómiát) fog javasolni.
 A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
Amennyiben a kanülviselésre hosszabb távon van szükség, a kezelőorvos ellát majd kanüllel (illetve recepttel), és még a kórházban megtörténik a kanülviselés alapjainak, a kanül ápolásának, valamint cseréjének betanítása.
Többféle kanül létezik: a leggyakrabban használt típusok:
- “egyszerű” kanül
- beszédszelepes kanül - a kanül felső oldalán lyukak, a kanül belső részének nyílásán pedig szelep helyezkedik el: belégzéskor a szelep kinyílik, a levegő a tüdőbe áramlik, kilégzéskor a szelep záródik, és az említett lyukakon keresztül a levegő a gége irányába halad, lehetőséget adva a hangképzésre, beszédre. Fontos, hogy a beszédszelepes kanül alkalmazásának akkor van értelme, ha van funkcionáló gége, amellyel a hangadás kivitelezhető, továbbá fontos megemlíteni, hogy a légcsőmetszést követő korai időszakban általában nem alkalmaznak beszédszelepes kanült a fokozott váladékképződés miatt, illetve amiatt a tény miatt, hogy a megfelelő használathoz a tracheotómiás seb gyógyulása szükséges.
- Speciálisan hosszított kanülök: előfordulhat, hogy a lyuk a légcsövön mélyen került kialakításra, ahhoz pedig, hogy a kanül megfelelő hosszan beérjen a légcsőbe, nem elegendő a hagyományos kanül, annál hosszabb csőre lehet szükség.
A kezelés végeztével, ha a légutak megfelelő tágassága helyreállt, és nincs fenyegető légúti szűkület, fulladásveszély, a nyílás megszüntethető: az esetek nagy részében a kanül eltávolításával a nyílás magától bezáródik néhány hét alatt, de előfordulhat, hogy műtéti zárásra kerül sor.
- Táplálkozási támogatás
A nyelésfunkció romlása esetén, előfordulhat, hogy a beteg nem tud megfelelő mennyiségű tápanyagot bevinni a szervezetébe. Amennyiben a folyadék fogyasztása akadálytalan, iható tápszerekkel a megfelelő mennyiségű kalória elfogyasztható. Ha azonban a nyelési nehezítettség kifejezett, az fogyáshoz vezet - tehát szükség lehet a táplálás megoldásához szondatáplálásra.
 Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
 Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
A táplálás beállítása a kezelőorvos, valamint a dietetikus feladata, akik a társbetegségek (pl. cukorbetegség) figyelembevételével megállapítják a szükséges kalóriaigényt, ennek megfelelően állítják fel a táplálási tervet.
- Pszichológiai támogatás
A daganatos diagnózis, a megváltozott életfunkciók (nyelés, légzés, beszéd), a mindennapi rutinból való kiesés hatalmas lelki terhet ró a betegre, valamint a hozzátartozókra. Sokszor a pszichés nyomás nem is tudatosul az emberekben, mégis jelentősen befolyásolja az életminőséget: a társas kapcsolatok háttérbe szorulnak, ingerlékenység jelentkezik, alváspanaszok, indítékszegénység jelentkezhet.
 Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
A daganatos betegek kezelésének szerves része a pszichés támogatás.
A daganatos megbetegedés híre, tele olyan félelmetes jelzőkkel, mint például a „rosszindulatú”, már önmagában jelentősen megterhelheti pszichés állapotodat. Még a sikeresen kezelt rákbetegség esetén is leírták az ún. „Damoklész kardja effektust”, vagyis azt, hogy a páciens a betegség állandó észlelt fenyegetettségében kénytelen élni. Csakúgy, mint II. Dionüszosz kegyence, akit a türannosz a legenda szerint – hogy megértse a mégoly fényűző királysággal járó felelősség nyomását – trónjára ültetett, mindenféle finomsággal traktált, de közben éles kardot függesztett a feje fölé, egyetlen lószőrrel…
Amikor a rossz hírt megkapod, már akkor is túl vagy egy bizonytalan ideig tartó, idegőrlő várakozáson. Amikor pedig legrosszabb sejtésed válik valóra, az sokkoló lehet a számodra. Ha pedig már „elérkezett hozzád”, vagyis felfogtad a betegség tényét, akkor szoronghatsz a folytatástól: a kezelésektől, a fájdalomtól, a testi funkciók vagy kinézet megváltozásától, függetlenséged és szerepeid elvesztésétől, a kiszolgáltatottságtól. És – sokszor önmagadnak is bevallatlanul – retteghetsz az esetleges legnegatívabb végkifejlettől: a haláltól.
A diagnózis nem egyenlő a halálos ítélettel!
A gyógyulás sok tényezőtől függ, de van rá esély. Ennek pedig az is része, hogy lelki erőforrásaidat is mozgósítani tudd.
Mit tehet a pszichológus?
Semmi esetre sem azt, hogy a betegség állítólagos „lelki okait” keresi! Valóban hozzájárulhatnak a betegség létrejöttéhez egyes rossz szokások, és lehet lelki oka annak, hogy valaki önkárosító életmódot folytat – például tartós rosszkedvét alkoholmámorba fojtja, vagy dohányfüsttel nyugtatja le magát –, de nincs olyan pszichés tényező, mely önmagában rákot okozna! Még a sokat emlegetett stressz is legfeljebb áthangolja az arra érzékeny szervrendszerek működését, befolyásolhatja az immunválaszt, és hajlamosíthat egyes káros folyamatokra, de csak ha krónikusan áll fenn, kontrollálhatatlannak tűnik, és tehetetlenül állunk vele szemben. És a fentieken kívül még sok más tényező – például a környezeti ártalmak vagy a genetikai hajlam – vesz részt e folyamatban, mely az esetek nagy részében nem visszafordíthatatlan.
Attól sem kell tartanod, hogy a pszichológus a sok gyógyszer mellé még egy „dilibogyót” is felír: nem is teheti, hiszen nem orvos. Ha hosszabb közös beszélgetés után úgy ítéli meg, hogy erre szükség lehet, akkor együtt körbejárhatjátok ezt a lehetőséget, de csakis a Te beleegyezéseddel.
Sokkal inkább abban segíthet a szakember, hogy:
- feldolgozd a rossz hír okozta megrázkódtatást
- együttérző legyél önmagaddal, és így nézz rá félelmeidre
- tudd nyugodtabban átgondolni lehetőségeidet és részt venni a téged érintő döntésekben
- könnyebben bírd a kezelésekkel járó megpróbáltatásokat
- legyen több erőd kitartani a terápia mellett
- elkezdhess megbékélni tested változásaival
- képes legyél bizakodni
- és végül legyen bátorságod oly módon és mennyiségben kommunikálni szeretteiddel betegségedről, ahogy neked a legmegfelelőbb.
A pszichológiai segítség érkezhet egy vagy több egyéni beszélgetés, esetleg csoportos támogatás formájában. Nem könnyű persze segítséget kérni egy olyan kultúrában, ahol még tartja magát a közhiedelem, hogy „csak az megy pszichológushoz, aki bolond”. De nem kell bolondnak lenni ahhoz, hogy egy ilyen élethelyzet megviseljen, és átmenetileg nemcsak testi, hanem lelki úton is elfogadd a segítséget.
Összességében tehát a pszichológus vagy egyéb ezen a területen jártas mentális segítő (például mentálhigiénés szakember) is hozzáteheti a tudását ahhoz, hogy az életminőséged javuljon. Így is, ebben a helyzetben is, akár már holnap.
- Palliatív ellátás
Az Egészségügyi Világszervezet (WHO) 2002-ben a következőképpen fogalmazta meg a palliatív ellátást:
„A palliatív ellátás olyan megközelítés, amely az életet megrövidítő betegség kísérő problémáitól szenvedő páciens és családja életminőségét javítja azáltal, hogy megelőzi és csillapítja a szenvedést a fájdalom, a fizikai, pszichoszociális és spirituális problémák meghatározásával, kifogástalan értékelésével és kezelésével.”
A palliatív ellátás holisztikus megközelítést alkalmaz, figyelembe véve a beteg, gondozói és családja fizikai, pszichológiai, szociális és lelki szükségleteit. A palliatív ellátásban megfelelő beavatkozások közé tartoznak az onkológiai és sebészeti megközelítések, a gyógyszerkezelés, a pszichológiai támogatás, amely a beteg és családja szükségleteire irányul. Alkalmazható a betegség korai stádiumában, az életet meghosszabbító terápiákkal együtt – mint a kemoterápia és radioterápia –, és magában foglalja azokat a vizsgálatokat is, amelyek szükségesek a klinikai komplikációk, mellékhatások jobb kezeléséhez.
A megfelelő időben elkezdett palliatív ellátás során nemcsak életet adhatunk a napoknak hanem napokat is adunk az életnek, hiszen a korán megkezdett palliatív ellátás során egy olyan multidiszciplináris csoport foglalkozik a betegekkel, amely a betegek állapotához és igényeihez igazodó ellátást képes nyújtani.
Az egészséges szájüreg fontos szerepet játszik az egészség fenntartásában, megőrzésében. A szájüregben található baktériumok a szervezet távolabbi pontjaiba jutva gócbetegségeket okozhatnak. A hiányos, rendezetlen fogazat nem teszi lehetővé a táplálék elégséges felaprítását, ez emésztőrendszeri problémákhoz vezethet.
A gondos szájápolás elsődleges és legfontosabb célja a lepedék eltávolítása, a plakkréteg kialakulásának megelőzése.
A fogak és az íny épségének megőrzése érdekében a következőket tehetjük:
- Napi kétszeri, legalább két perces fogmosás szükséges, hagyományos vagy elektromos fogkefével. Speciális problémákkal (érzékenység, ínygyulladás) nem rendelkező személyeknél bármely általános, fluoridos fogkrém használata megfelelő, egyéb esetben érdemes fogorvos segítségét kérni a legmegfelelőbb fogkrém kiválasztásához. A kézi fogkefét 6-8 hetente, az elektromos kefe fejét 3 havonta érdemes cserélni, hiszen az elhasználódott sörték már nem képesek a lepedéket eltávolítani.
- Az egymással összefekvő fogfelszínek, fogközök tisztítása fogkefe segítségével nem lehetséges, erre a célra fogselymet vagy fogköztisztító kefét kell használni az esti fogmosást megelőzően. A fogak közötti területre préselődő ételmaradék, az ott képződő biofilm, lepedék a fogfelszínek szuvasodását, az íny gyulladását eredményezi, ezért kiemelkedően fontos ezeknek a területeknek a megtisztítása is.
- A nyelv felszíne mélyen barázdált, gödrös, ami kedvez a baktériumoknak, könnyedén megbújnak ott. A nyelvhát egyszerűen megtisztítható fogkefe segítségével, de léteznek erre a célra fejlesztett eszközök is. Fogmosás során ne feledkezzünk meg a nyelv alapos megtisztításáról sem!
- A napi szájápolást öblögetőkkel egészíthetjük ki. Fogmosás után szájvizet használva késleltethetjük a plakk felrakódását, valamint hosszú órákra kellemes lehetet biztosíthatunk.
Manapság számos szájápolást segítő terméket találhatunk a boltok polcain, az éves fogorvosi szűrővizsgálat során érdemes tanácsot kérni az egyéni szájhigiénés rutin kialakításához.
Mindig fordulj bizalommal az orvosodhoz, és, ha szükségét érzed, kérj másodvéleményt más szakorvostól is!
Magyar Fej-nyaki Onkológiai Társaság: https://fejnyakidaganatok.hu
Onkológiai Centrumok:
Budapest
Semmelweis Egyetem Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
1083 Budapest, Szigony u. 36.
https://semmelweis.hu/fulorrgegeszet/
Országos Onkológiai Intézet Fej-Nyaki Daganatok Multidiszciplináris Központ
1122 Budapest, Ráth György u. 7-9
https://onkol.hu/betegeknek/fekvobeteg/fej-nyak-sebeszeti-osztaly/
Debrecen
Debreceni Egyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
4032 Debrecen, Nagyerdei krt. 98
https://klinikaikozpont.unideb.hu/hu/elerhetoseg-ful-orr-gegeszeti-es-fej-nyaksebeszeti-klinika
Szeged
Szegedi Egyetem Szent-Györgyi Albert Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
6725 Szeged, Tisza Lajos krt. 111.
https://u-szeged.hu/szakk/hirek-esemenyek/magyar-ful-orr-gege-fej-191018
Pécs
Pécsi Tudományegyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
7621 Pécs, Munkácsy Mihály u. 2.

Az elsődleges kezelések végeztével, legyen az akár sugárkezelés, akár műtét, fel kell mérni, hogy hogyan sikerült a terápia.
Amennyiben az elsődleges kezelés sugárkezelés-, vagy kemoterápiával kombinált sugárkezelés volt - és nem látható egyértelmű tumornövekedés - úgy a kezelés végeztével 8-12 héttel történik egy kontroll képalkotó vizsgálat, pl. CT, MRI vagy PET-CT. A nem sebészi kezelések eredményét tekintve 4 eshetőségről beszélhetünk:
- komplett remisszió - azaz a betegség meggyógyult
- részleges remisszió - amikor a betegség mérete jelentősen csökkent, de még jelen van
- stabil betegség - ebben az esetben a daganat nem mutatott szignifikáns csökkenést, azonban nem is nőtt meg jelentősen
- progresszív betegség - ilyenkor a daganat sajnos nem reagált a kezelésre, mérete nőtt, esetleg új áttét jelent meg
Amennyiben a nem sebészi terápia nem vezetett komplett remisszióhoz, és a beteg állapota megengedi, ill. a daganat mérete lehetővé teszi, úgynevezett salvage (szelvidzs) műtétre kerülhet sor.
- Műtéti kezelést követően a terápia sikerességéről elsősorban a szövettani eredmény ad információt: kedvező esetben a daganat eltávolítása az “épben történt”, tehát a kimetszés nem a daganatszöveten belül, hanem az amelletti ép szövetben történt, így nem marad vissza daganatos sejt. Ezt nevezzük R0 reszekciónak.
Kedvezőtlen esetben az eltávolítás “nem az épben történt”, ilyenkor nagy a valószínűsége annak, hogy daganatos sejtek maradtak vissza a műtéti területen.
További kedvezőtlen szövettani jellemző, ha az esetlegesen meglévő nyirokcsomó-áttétekben a patológusok azt látják, hogy a daganatszövet a nyirokcsomó tokját áttöri, ill. a daganatsejtek ereket vagy idegeket szűrnek be.
A fenti kedvezőtlen faktorok, ill. előrehaladott stádium esetén a műtéti kezelést ún. posztoperatív (tehát műtét utáni) sugárkezelésnek, vagy kemoterápiával kombinált sugárkezelésnek kell követni.
Szisztémás, azaz gyógyszeres kezelés esetén meghatározott időközönként (pl. 3-6 ciklusonként) történik kontroll képalkotó vizsgálat (CT, MRI vagy PET-CT), amelyen a daganat kezelésre adott válaszát vizsgálják. A kezelésre adott válasz az alábbiak egyike lehet:
- komplett remisszió - azaz a betegség meggyógyult
- részleges remisszió - amikor a betegség mérete jelentősen csökkent, de még jelen van
- stabil betegség - ebben az esetben a daganat nem mutatott szignifikáns csökkenést, azonban nem is nőtt meg jelentősen
- progresszív betegség - ilyenkor a daganat sajnos nem reagált a kezelésre, mérete nőtt, esetleg új áttét jelent meg
A helyileg kiújuló vagy távoli áttétes daganatokat általában addig kezelik egy adott gyógyszerkombinációval, amíg az meg nem gyógyul (sajnos ennek kicsi az esélye) vagy ameddig a betegség kontroll alatt van, tehát a mérete nem növekszik, nem jelentkezik új áttét, ill. a mellékhatásokat a beteg bírja.
Szükség esetén orvosod meg fogja tervezni a további terápiás lépéseket is.

Salvage (szelvidzs), azaz “mentő” műtétre akkor kerül sor, amikor egy daganat az elsődlegesen választott, nem sebészi kezelés alkalmazása mellett (pl. sugárkezelés, vagy kemoterápiával kombinált sugárkezelés) nem gyógyult meg.
Ezt érintheti az elsődleges daganatot (pl. a gégében, garatban), ill. a nyaki nyirokcsomó áttéteket külön-külön vagy együtt.
Abban az esetben lehet ilyen műtétet végrehajtani, ha a daganat eltávolítható (pl. nem érint létfontosságú struktúrákat) és a beteg általános állapota megengedi.
Sajnos az a tapasztalat, hogy ezekben az esetekben magasabb a különböző szövődmények aránya, így pl. a sebgyógyulási zavar, vérzések, ideg-sérülések gyakrabban fordulnak elő. Ennek hátterében az áll, hogy a sugárkezelés hatására egy kifejezett hegesedés, ill. ödémaképződés látható a szövetekben, a lágyrészek vérellátása romlik.
A szupportív kezelés egy tág, gyűjtőfogalom: minden olyan kezelés beletartozik, amelynek célja a daganat, illetve a daganatellenes kezelések következtében kialakuló panaszoknak, mellékhatásoknak a megelőzése, kezelése. Hallhatod így is: szupportáció.
A fej-nyaki daganattal érintett betegeknek speciális szupportív gondozásra van szükségük, a lelki-érzelmi és fizikai megterhelés mellett sokszor kozmetikai elváltozásokkal is meg kell küzdeni.
A szupportív ellátáshoz a következők tartoznak:
- Pre-habilitáció
 A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
- Fertőzések megelőzése
A műtéti terület fertőzése ritkán, de nem extrém ritkán előforduló szövődmény, amely bármilyen típusú sebészeti beavatkozást követhet, és potenciálisan késleltetett sebgyógyulást, sebszétválást, sipolyképződést és kedvezőtlen szöveti rekonstrukciót eredményezhet.
A szájüregi és szájgarati nyálkahártya-gyulladás, valamint az ún. nyaki radiodermatitisz (sugárkezelés okozta bőrgyulladás) lokális megközelítéssel történő megelőzése kulcsfontosságú. A sugárzás által okozott hámfolytonosság megbomlása szintén a fertőzések bejárati kapuja lehet. Ezenkívül a kemoterápia által kiváltott neutropénia (alacsony fehérvérsejtszám) is megkönnyítheti a vírusok és baktériumok könnyebb bejutását a szervezetbe. A fehérvérsejtek ugyanis a fertőzések elleni védekezésben játszanak fontos szerepet. A fehérvérsejtek egyik típusa a neutrofil granulocita. Ha ezek száma a vérben túl alacsony, akkor beszélünk neutropéniáról), ami tovább ronthatja a fertőzések elleni küzdelem képességét. Ezenkívül egyes orvosi eszközök, például az intravénás katéterek további jelentős kockázati tényezők lehetnek a szisztémás fertőzések számára. Antimikrobális gyógyszerek adhatók, ezek fajtáját a kezelőorvos határozza meg.
- Fájdalomcsillapítás
 Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
A sugárzás által kiváltott nyálkahártya-gyulladás súlyos fájdalmat és gyakran nem tervezett kezelési szüneteket, klinikai látogatásokat és kórházi kezelést eredményez.
A sugárkezelés alatti fájdalom általában a kezelési időszak második felében rosszabbodik, majd 1-2 héttel annak befejezése után javul.
Fontos a megfelelő szájhigiénia és a speciális szájöblítés, amelyet már a kezelések megkezdésekor el kell kezdeni. Ha fájdalom van, azt a lidokain vagy egyéb felületi érzéstelenítő helyi alkalmazása javíthatja.
A megfelelő fájdalomcsillapító programnak tartalmaznia kell a tünet, illetve annak fokozódásának korai felismerését, és az erélyesebb fájdalomcsillapító terápia azonnali megkezdését.
A fájdalomcsillapító terápia felépítése piramis-szerű: nem folyamatos fájdalom esetén ún. nem-szteroid gyulladáscsökkentő típusú fájdalomcsillapítók alkalmazhatók (ellenjavallat - pl. vesekárosodás - hiányában), szükség szerint, de a maximális napi dózis alatt. Folyamatos vagy erősebb fájdalom esetén ún. minor opioid származékokat alkalmazhatnak, amelyeknek érdemi álmosító hatása nincs. Erős fájdalom esetén, amennyiben az előbb ismertetett módszerekkel kielégítő fájdalomcsillapítás nem érhető el, major opioid alkalmazása válhat szükségessé, amely megfelelő dózisának beállításához időnként kórházi felvétel válhat szükségessé. Az opioid származékok, ill. a nem szteroid gyulladáscsökkentő típusú fájdalomcsillapítók kombinálhatók: az előbbiek által felállított bázisterápia mellett jelentkező áttöréses fájdalom esetén az utóbbiak alkalmazásával érhető el megfelelő eredményt.
Speciális megfontolást igényel a fej-nyaki daganatos betegek fájdalomcsillapításának beállítása abból a szempontból, hogy gyakran a szájon keresztüli gyógyszerbevétel nem megoldható, így egyéb, vízben oldódó, a gyomorszondába beadható gyógyszereket, esetleg speciális, bőrön keresztül felszívódó, tapasz formájában alkalmazható hatóanyagokat kell alkalmazni.
- Nyelésterápia

A fej-nyaki régióban elhelyezkedő daganatok, illetve az ezen a területen végzett beavatkozások jelentősen befolyásolhatják a nyelési funkciót. Amennyiben a megfelelő kalória-, és/vagy folyadékbevitel szájon keresztül nem megoldható, ún. szondatáplálást alkalmaznak.
Előfordulhat, hogy a kezelés következtében megváltozik a nyelésben résztvevő szervek struktúrája (pl. részleges gégeeltávolítás esetén) vagy funkciója (pl. idegbénulás következtében nyelv- vagy gégebénulás). Ezekben az esetekben foniáter szakorvos, illetve nyelésterápiában jártas logopédus szoros együttműködésével, megfelelő hozzáállással és türelemmel a nyelés jelentősen javítható.
- Légzési támogatás
A daganat jelenléte okozta légúti szűkület, esetleg a műtét vagy sugárterápia okozta duzzanat/ödéma miatt kialakulhat fulladásos panasz. Fontos ennek az idejében történő felismerése (általában belégzéskor jelentkező hangos légzés, ún. inspirációs stridor kíséretében jelentkezik), lehetőség szerint megelőzése. Előfordulhat, hogy a daganat önmagában még nem okoz olyan fokú szűkületet, hogy fulladásos panasz jelentkezzen, de a terápia – általában átmenetileg – tovább szűkítheti a légutat. A fenti esetekben a kezelőorvos légcsőmetszést (tracheotómiát/tracheosztómiát) fog javasolni.
 A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
Amennyiben a kanülviselésre hosszabb távon van szükséged, a kezelőorvos ellát majd recepttel, és még a kórházban megtörténik a kanülviselés alapjainak, a kanül ápolásának, valamint cseréjének betanítása.
Többféle kanül létezik, a leggyakrabban használt típusok:
- “egyszerű” kanül
- beszédszelepes kanül - a kanül felső oldalán lyukak, a kanül belső részének nyílásán pedig szelep helyezkedik el: belégzéskor a szelep kinyílik, a levegő a tüdőbe áramlik, kilégzéskor a szelep záródik, és az említett lyukakon keresztül a levegő a gége irányába halad, lehetőséget adva a hangképzésre, beszédre. Fontos, hogy a beszédszelepes kanül alkalmazásának akkor van értelme, ha van funkcionáló gége, amellyel a hangadás kivitelezhető, továbbá fontos megemlíteni, hogy a légcsőmetszést követő korai időszakban általában nem alkalmaznak beszédszelepes kanült a fokozott váladékképződés miatt, illetve amiatt a tény miatt, hogy a megfelelő használathoz a tracheotómiás seb gyógyulása szükséges.
- Speciálisan hosszított kanülök: előfordulhat, hogy a lyuk a légcsövön mélyen került kialakításra, ahhoz pedig, hogy a kanül megfelelő hosszan beérjen a légcsőbe, nem elegendő a hagyományos kanül, annál hosszabb csőre lehet szükség.
A kezelés végeztével, ha a légutak megfelelő tágassága helyreállt, és nincs fenyegető légúti szűkület, fulladásveszély, a nyílás megszüntethető: az esetek nagy részében a kanül eltávolításával a nyílás magától bezáródik néhány hét alatt, de előfordulhat, hogy műtéti zárásra kerül sor.
- Táplálkozási támogatás
A nyelésfunkció romlása esetén, előfordulhat, hogy nem tudsz megfelelő mennyiségű tápanyagot bevinni a szervezetedbe. Amennyiben a folyadék fogyasztása akadálytalan, iható tápszerekkel a megfelelő mennyiségű kalória elfogyasztható. Ha azonban a nyelési nehezítettség kifejezett, az fogyáshoz vezet - tehát szükség lehet a táplálás megoldásához szondatáplálásra.
 Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
 Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
A táplálás beállítása a kezelőorvos, valamint a dietetikus feladata, akik a társbetegségek (pl. cukorbetegség) figyelembevételével megállapítják a szükséges kalóriaigényt, ennek megfelelően állítják fel a táplálási tervet.
- Pszichológiai támogatás
A daganatos diagnózis, a megváltozott életfunkciók (nyelés, légzés, beszéd), a mindennapi rutinból való kiesés hatalmas lelki terhet ró a betegre, valamint a hozzátartozókra. Sokszor a pszichés nyomás nem is tudatosul az emberekben, mégis jelentősen befolyásolja az életminőséget: a társas kapcsolatok háttérbe szorulnak, ingerlékenység jelentkezik, alváspanaszok, indítékszegénység jelentkezhet.
 Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
A daganatos betegek kezelésének szerves része a pszichés támogatás.
A daganatos megbetegedés híre, tele olyan félelmetes jelzőkkel, mint például a „rosszindulatú”, már önmagában jelentősen megterhelheti pszichés állapotodat. Még a sikeresen kezelt rákbetegség esetén is leírták az ún. „Damoklész kardja effektust”, vagyis azt, hogy a páciens a betegség állandó észlelt fenyegetettségében kénytelen élni. Csakúgy, mint II. Dionüszosz kegyence, akit a türannosz a legenda szerint – hogy megértse a mégoly fényűző királysággal járó felelősség nyomását – trónjára ültetett, mindenféle finomsággal traktált, de közben éles kardot függesztett a feje fölé, egyetlen lószőrrel…
Amikor a rossz hírt megkapod, már akkor is túl vagy egy bizonytalan ideig tartó, idegőrlő várakozáson. Amikor pedig legrosszabb sejtésed válik valóra, az sokkoló lehet a számodra. Ha pedig már „elérkezett hozzád”, vagyis felfogtad a betegség tényét, akkor szoronghatsz a folytatástól: a kezelésektől, a fájdalomtól, a testi funkciók vagy kinézet megváltozásától, függetlenséged és szerepeid elvesztésétől, a kiszolgáltatottságtól. És – sokszor önmagadnak is bevallatlanul – retteghetsz az esetleges legnegatívabb végkifejlettől: a haláltól.
A diagnózis nem egyenlő a halálos ítélettel!
A gyógyulás sok tényezőtől függ, de van rá esély. Ennek pedig az is része, hogy lelki erőforrásaidat is mozgósítani tudd.
Mit tehet a pszichológus?
Semmi esetre sem azt, hogy a betegség állítólagos „lelki okait” keresi! Valóban hozzájárulhatnak a betegség létrejöttéhez egyes rossz szokások, és lehet lelki oka annak, hogy valaki önkárosító életmódot folytat – például tartós rosszkedvét alkoholmámorba fojtja, vagy dohányfüsttel nyugtatja le magát –, de nincs olyan pszichés tényező, mely önmagában rákot okozna! Még a sokat emlegetett stressz is legfeljebb áthangolja az arra érzékeny szervrendszerek működését, befolyásolhatja az immunválaszt, és hajlamosíthat egyes káros folyamatokra, de csak ha krónikusan áll fenn, kontrollálhatatlannak tűnik, és tehetetlenül állunk vele szemben. És a fentieken kívül még sok más tényező – például a környezeti ártalmak vagy a genetikai hajlam – vesz részt e folyamatban, mely az esetek nagy részében nem visszafordíthatatlan.
Attól sem kell tartanod, hogy a pszichológus a sok gyógyszer mellé még egy „dilibogyót” is felír: nem is teheti, hiszen nem orvos. Ha hosszabb közös beszélgetés után úgy ítéli meg, hogy erre szükség lehet, akkor együtt körbejárhatjátok ezt a lehetőséget, de csakis a Te beleegyezéseddel.
Sokkal inkább abban segíthet a szakember, hogy:
- feldolgozd a rossz hír okozta megrázkódtatást
- együttérző legyél önmagaddal, és így nézz rá félelmeidre
- tudd nyugodtabban átgondolni lehetőségeidet és részt venni a téged érintő döntésekben
- könnyebben bírd a kezelésekkel járó megpróbáltatásokat
- legyen több erőd kitartani a terápia mellett
- elkezdhess megbékélni tested változásaival
- képes legyél bizakodni
- és végül legyen bátorságod oly módon és mennyiségben kommunikálni szeretteiddel betegségedről, ahogy neked a legmegfelelőbb.
A pszichológiai segítség érkezhet egy vagy több egyéni beszélgetés, esetleg csoportos támogatás formájában. Nem könnyű persze segítséget kérni egy olyan kultúrában, ahol még tartja magát a közhiedelem, hogy „csak az megy pszichológushoz, aki bolond”. De nem kell bolondnak lenni ahhoz, hogy egy ilyen élethelyzet megviseljen, és átmenetileg nemcsak testi, hanem lelki úton is elfogadd a segítséget.
Összességében tehát a pszichológus vagy egyéb ezen a területen jártas mentális segítő (például mentálhigiénés szakember) is hozzáteheti a tudását ahhoz, hogy az életminőséged javuljon. Így is, ebben a helyzetben is, akár már holnap.
Mindig fordulj bizalommal az orvosodhoz, és, ha szükségét érzed, kérj másodvéleményt más szakorvostól is!
Magyar Fej-nyaki Onkológiai Társaság: https://fejnyakidaganatok.hu
Onkológiai Centrumok:
Budapest
Semmelweis Egyetem Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
1083 Budapest, Szigony u. 36.
https://semmelweis.hu/fulorrgegeszet/
Országos Onkológiai Intézet Fej-Nyaki Daganatok Multidiszciplináris Központ
1122 Budapest, Ráth György u. 7-9
https://onkol.hu/betegeknek/fekvobeteg/fej-nyak-sebeszeti-osztaly/
Debrecen
Debreceni Egyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
4032 Debrecen, Nagyerdei krt. 98
https://klinikaikozpont.unideb.hu/hu/elerhetoseg-ful-orr-gegeszeti-es-fej-nyaksebeszeti-klinika
Szeged
Szegedi Egyetem Szent-Györgyi Albert Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
6725 Szeged, Tisza Lajos krt. 111.
https://u-szeged.hu/szakk/hirek-esemenyek/magyar-ful-orr-gege-fej-191018
Pécs
Pécsi Tudományegyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
7621 Pécs, Munkácsy Mihály u. 2.
Posztoperatív/műtét utáni sugárkezelés vagy kemoterápiával kombinált sugárkezelés
Kedvezőtlen szövettani tulajdonságok esetén (pl. előrehaladott tumorstádium, ér-, idegképletek daganat általi beszűrése), sajnos megnövekszik a daganat kiújulásának veszélye. Ahhoz, hogy ezt az esélyt csökkentsük, a műtétet követően (lehetőség szerint 6-8 héten belül) sugárkezelést szükséges alkalmazni. Akkor, ha a daganat eltávolítása nem az épben történt (ld. Hatékonyság felmérése fejezet), vagy a nyirokcsomó áttétek a nyirokcsomók tokját áttörték, úgy a sugárkezelés mellé kemoterápiát szükséges alkalmazni.
A sugárterápia és a kemoterápia menetéről részletesen olvashatsz a Sugárkezelés és a Gyógyszeres kezelés állomások alatt.
Rehabilitáció

A fej-nyaki daganattal érintettek számos problémával szembesülhetnek a kezelések alatt és után. Ezek például beszéd-, nyelés-, légzés- és kozmetikai/megjelenésbeli problémák, valamint az ezek következtében kialakuló, ún. pszichoszociális következmények. Függetlenül attól, hogy a kezelésként műtétet vagy radioterápiát és/vagy kemoterápiát írnak elő, a kezelés jelentős változásokat, mellékhatásokat eredményezhet a funkcionális képességeidben, rövid- és hosszútávon egyaránt.
A rehabilitáció a betegség felismerésekor elkezdődik, és később, a kezeléseket követően a tünetmentes időszak alatt is folytatódik. A rehabilitáció esztétikai, funkcionális és pszichés szempontból is nagyon fontos. Módszerei:
- Beszédrehabilitáció
- Nyelés-, és légzésterápia
- Helyreállító plasztikai sebészet
- Protetika (pl. fogpótlás)
- Fizikoterápia
- Onkopszichológia
Mikor a kezelőorvos megtervezi a lehetséges kezeléseket, mindig figyelembe veszi az ún. funkcionális állapotodat is, vagyis figyelembe veszi, hogyan működik az esetedben a beszéd, a nyelés, a légzés, a táplálkozás és a hangképzés.
Mindenképpen szükséges:
- prehabilitáció
- kezelések alatti rehabilitáció
- kezelések utáni rehabilitáció
A rehabilitáció magában foglalja a fizikai gyakorlatokat és/vagy táplálkozási segítséget, valamint a terápiás mellékhatások mérséklésének lehetőségét, a megváltozott funkciók javítását, fejlesztését.
A sugárterápia, a műtét és a kemoterápia is okozhat mellékhatásokat.
A sugárterápia a fej-nyaki rákok egyik leggyakoribb kezelési formája, amely sok mellékhatást eredményez. Bár hatékonynak bizonyulhat a rákos sejtek elpusztításában, károsíthatja az egészséges sejteket is a kezelési területen. Sok betegnél hegesedés alakul ki a sugárzás területén, ezt sugárfibrózisnak nevezik, ami a bőr megvastagodását, és az izmok feszülését eredményezi.
A kezelések, terápiák során jelentkező, gyakori szövődmények a következők lehetnek:
- A bőr megváltozott szerkezete, megjelenése
- Trismus - az állkapocs kinyitásának nehézsége
- Ízületi fájdalom az állkapocsban (ún. TMJ) – olyan ízületi funkció/diszfunkció, amely fájdalmat okozhat az állkapocs kinyitásakor
- Szájszárazság, szájfájdalom
- Nyelési nehézségek
- Beszéd nehézségei műtét után
- Izomgyengeség vagy az arc, a száj és a garat szerkezetének megváltozása miatti rágási vagy nyelési problémák
- Csökkent vagy megváltozott ízérzékelés
- Nyálkahártya-gyulladás – fájdalmas gyulladás és fekélyesedés a szájnyálkahártyában vagy az emésztőrendszerben
- Nyaki izomgörcsök, fájdalom vagy testtartás megváltozása
- Nyiroködéma – az arc vagy a nyak duzzanata
- Fejfájás és migrén
- Testtartási rendellenességek, vállproblémák
- Fáradtság
- Csökkent figyelem
- Fogászati problémák
- Kemoterápia által kiváltott idegfájdalom, bizsergés, zsibbadás vagy egyensúlyhiány (ezt úgy hívjuk, hogy neuropátiás fájdalom)
Beszédrehabilitáció
Nem is gondolunk bele, mennyire fontos része az életünknek a beszédkészségünk. Beszéd során rengeteg szervünk részt vesz a folyamatban, például a gége, a hangszalagok, a garat, a nyelv, a száj és a fogak is. Ajkaink, nyelvünk és fogazatunk segítségével az artikuláció folyamán a hangokból beszéd lesz.
Szájüregi daganat esetén valószínűleg jelentős változás fog bekövetkezni a beszédképességedben. Azt, hogy a kezelés után – akár műtétről, akár sugárterápiáról, vagy a kettő kombinációjáról van szó – mennyire lesz számodra könnyű vagy nehéz a beszéd, több tényező befolyásolja, többek között
- a primer daganat mérete
- a betegség stádiuma
- a műtéti reszekció mértéke és típusa (azaz, hogy a nyelvedből vagy a szájpadlásodból, fogazatodból mennyit távolítottak el, és pótolták-e ezeket, ha igen, akkor hogyan)
- a műtéti rekonstrukció módszere
Nem csak az artikuláció szenvedhet károsodást, hanem előfordulhat, hogy az általad kimondott szavak érthetősége csökken, különösen, ha a lágy szájpad is érintett volt a műtétben.
A fej-nyaki daganatos betegek rehabilitációját a diagnózis felállításakor el kell kezdeni. Tudjuk, hogy nehéz szembenézni még a kezelés előtt azzal, hogy milyen fizikai károsodások fognak érni, de hidd el, minél előbb elkezded a rehabilitációt, annál sikeresebb lehet az eredmény. Keress fel logopédus szakembert, aki meg fogja tudni mondani neked, melyek lehetnek az első lépések.
A sebészi kezelést követően akkor kezdheted el a beszédterápiát, ha teljesen begyógyult a sebed. Ha sugárkezelést kaptál, akkor a rehabilitációt a kezelés előtt, alatt vagy után is elkezdheted. Tehát még egyszer: Minél hamarabb kezded el a rehabilitációs folyamatot, annál nagyobb sikereid lesznek a beszédben!
A bőr változása
A sugárterápia sokaknál okoz bőrgyulladást. Ezek lehetnek enyhébbek, de súlyosabbak is. Az ép bőrsejteket is éri a sugárzás, ezért alakulhat ki gyulladásos tünet.
Ezek lehetnek:
- bőrpír
- viszketés
- bőrszárazság
- hólyagosodás
- fekélyek
 Mindezek jelentkezhetnek pár nappal, vagy héttel, sőt, akár évekkel később is.
Mindezek jelentkezhetnek pár nappal, vagy héttel, sőt, akár évekkel később is.
A következőkkel lehet segíteni a tüneteket:
- használj zuhanyzást követően olajos készítményeket (pl. babaolaj);
- kerüld a forró vízzel való zuhanyozást;
- kerüld a bőr dörzsölését (törölközés során is), ha viszket, inkább simogató mozdulatokat végezz;
- kerüld az alkoholtartalmú készítményeket (pl. after shave vagy parfüm), a hagyományos borotvák helyett elektromos borotvát használj;
- fogyassz sok folyadékot minden nap;
- viselj laza, nem irritáló ruházatot;
- kerüld a vakarást, erős inger esetén jegeld a területet (pl. törölközőbe tekert jégkockákkal), vagy végezz simogató mozdulatokat;
- óvd a bőrödet a napsugárzástól!
Fordulj orvosodhoz, ha a következőket tapasztalod:
- két napon túl tartó, nem csillapodó, az alvást akadályozó mértékű, erős viszketés;
- fájdalmasan száraz bőr;
- sárgás színűvé vált bőr;
- nyílt seb kialakulása, vérzés;
- kiütések, hólyagosodások, fertőzésre utaló jelek (pl. gennyesedés) jelentkezése.
Kiszáradt száj
 Ha a sugárkezelést a száj vagy a torok közelében alkalmazzák, a nyálmirigyek (nyálat termelő mirigyek) károsodnak. Emiatt a száj kiszáradhat. Az, hogy ez mennyi ideig tart, a kezelés típusától függ. A következő praktikákkal lehet ezeken segíteni:
Ha a sugárkezelést a száj vagy a torok közelében alkalmazzák, a nyálmirigyek (nyálat termelő mirigyek) károsodnak. Emiatt a száj kiszáradhat. Az, hogy ez mennyi ideig tart, a kezelés típusától függ. A következő praktikákkal lehet ezeken segíteni:
- Tarts egy pohár vizet az ágyad mellett, éjszaka is igyál!
- Használj éjjeli párásítót!
- Napközben igyál sok folyadékot!
- Tartsd hidratáltan a szádat és az ajkaidat hidratáló krémekkel!
- Étkezz lédúsan, fogyassz sok gyümölcsöt!
- Rágj cukormentes rágógumit (ez nyálképző), vagy szopogass cukormentes, savanyú cukorkát!
- Vegyél be egy teáskanál kókuszolajat vagy íztelen, folyékony aloe verát szájon át, lefekvés előtt, ez nyugtatja a torkot és segít nedvesen tartani a szádat!
Kerülni kell:
- Koffeint tartalmazó italokat (például kávé és szóda)
- Csokoládét
- Dohányt (például szivar és cigaretta)
- Savas ételeket és italokat (például citrusfélék, citromlé, ecet és paradicsom)
- Forró és fűszeres ételeket
- Keményítő tartalmú ételeket (például burgonya, kenyér és rizs)
- Alkohol alapú szájvizet
Jelezd a kezelőorvosodnak, ha nagyon ki van száradva a szád! Tud ajánlani ún. nyálpótlót. A nyálhelyettesítők segíthetnek nedvesen tartani a szájat. Ezek többsége vény nélkül megvásárolható helyi gyógyszertárban.
Fájdalmas száj
Ha fáj a szád, vagy nyelési nehézségeid vannak, a puha, lédús ételek fogyasztása segíthet. Ezek az élelmiszerek a következők:

- Turmixok
- Pudingok
- Joghurt
- Rántotta
- Zöldségpüré
- Gyümölcspüré
Kerüld az olyan ételeket, amelyek irritálhatják a szájat, mint például:
- Fűszeres ételek
- Sós ételek
- Savas ételek és italok (például citrusfélék, citromlé, ecet és paradicsom)
- Száraz, ropogós ételek
Nyelési problémák
 Nyelési nehézséget okozhat a sugárterápia, a műtét vagy a kezelések kombinációja. Előfordulhat, hogy egy ideig csak folyékony táplálékkiegészítőt tudsz lenyelni, például tápszereket, de az is lehet, hogy a pürésebb ételekkel is megbirkózol.
Nyelési nehézséget okozhat a sugárterápia, a műtét vagy a kezelések kombinációja. Előfordulhat, hogy egy ideig csak folyékony táplálékkiegészítőt tudsz lenyelni, például tápszereket, de az is lehet, hogy a pürésebb ételekkel is megbirkózol.
Segíthet a nyelésben, ha összekevered az ételeidet szószokkal, tehát higítod őket; többször, kevesebbet eszel a nap folyamán, ahelyett, hogy egyszer-kétszer fogyasztanál nagy adagot - ez a nyelésben is segítség és a gyomrot sem terheled meg.
Egyéb mellékhatások, tünetek
Előfordulhat csökkent vagy megváltozott ízérzékelés is. Ezzel kapcsolatban csak annyit tehetsz, hogy türelmesen megvárod, amíg elmúlik. Meg kell jegyezni, hogy sajnos előfordulhat az is, hogy megmarad.
Nyálkahártya-gyulladás esetén fájdalmas gyulladás és fekélyesedés fordulhat elő a szájnyálkahártyában vagy az emésztőrendszerben. Ez a sugárkezelés akut mellékhatása, amely gyógyszerekkel kezelhető, és nagy valószínűséggel a sugárkezelés végén elmúlik.
Nyaki izomgörcsök, fájdalom vagy a testtartás megváltozása elsősorban a műtétet követően jelentkezhet. A javulásban sokat segíthet a gyógytorna. Beszélj kezelőorvosoddal, hogy szükségét látja-e annak, hogy beutaljon ortopédushoz!
Nyiroködéma, vagyis az arc vagy a nyak duzzanata műtét és sugárkezelés után is jelentkezhet. Oka a nyirokelfolyási akadály, illetve a hegesedés. A kellemetlen állapot masszázzsal javítható, akár magadnak is tudod végezni. - nyirokmasszázs link
Fejfájás és migrén főleg műtét után fordulhat elő, nem-szteroid fájdalomcsillapítókkal kezelhető a fájdalom. Ezek többségükben vény nélkül, patikában kapható gyógyszerek.
Mint minden megterhelő kezelés esetében, itt is előfordulhat, hogy fáradtabbnak érzed magad a szokásosnál, csökken a figyelmed, koncentrációzavart érzel. Ezekre sajnos nincs “gyógymód”, az biztos, hogy sokat kell pihenned kell, figyeld meg, mi esik jól, mit érzel megterhelőbbnek.
Fogászati változások
Ha a kezelés hatással volt a nyálmirigyeidre, előfordulhat, hogy a fogaidban, fogaidon elváltozások lépnek fel. Amikor a szervezet nem termel nyálat, a baktériumok tovább maradnak a szájban és a fogakon. Ez növeli a fogszuvasodás kockázatát.
Fontos, hogy a kezelés után alaposan ápold fogaidat és ínyedet is. Ezt „foghigiéniának” is nevezik. Keress fel fogorvost, ha nincs nyáltermelés, vagy nagyon lecsökkent, és feltétlenül szólj neki az alapbetegségedről és a kezelésekről, amiket kapsz, vagy kaptál. Kezelőcsapatod biztosan tud ajánlani olyan szakembert, aki ezen a területen is dolgozik fogorvosként.
Változások a megjelenésedben
A megjelenésed is megváltozhat a kezelés után. Ez új, felkavaró érzéseket válthat ki belőled. Sokan hasznosnak találják, ha egy tanácsadóval beszélnek, hogy megbirkózzanak ezekkel az érzésekkel.
A rekonstrukciós sebészet egy lehetőség lehet a számodra.
Ha további információra van szükséged a rekonstrukciós sebészetről vagy protézisről, fordulj a kezelőorvosodhoz!
Fájdalom
A fájdalom néha a gyógyulás és a felépülés része. Jöhet és múlhat, vagy hónapokig vagy sajnos akár évekig tarthat a kezelés után. Ha fájdalmaid vannak, feltétlenül beszélj kezelőorvosoddal, hiszen tud neked fájdalomcsillapítót adni.
Táplálkozás
A fej-nyaki rákkal kezelt érintettek sokszor nagyon nehéz kihívásokkal néznek szembe az étkezéssel a kezelés során és felgyógyulási időszakban is. A kezelések mellékhatásokat okozhat, (súlycsökkenést, fáradtságot, hányingert, hasmenést, székrekedést, neutropéniát és fertőzéseket). Mindezek nehezítik az étkezéseket, a nyelést, jelentkezhet fájdalom vagy éppen az ízérzékelés elvesztése.
A kezelések során dietetikus szakember segíti a táplálkozást, ajánlásokat, tanácsokat ad.
„LÁGY” DIÉTA
Fontosak a puha, lédús ételek. Turmixgéppel a gyümölcsök és zöldségek pürésíthetőek, és a levesek ilyenkor kiemelt étkezést jelenthetnek..
HIDRATÁCIÓ
Sok víz- és folyadékfogyasztás ajánlott, így a szájszárazságot is könnyebben elkerülheted.
PROTEIN
Étkezz fehérjedúsan!
Lehet készíteni turmixokat fehérjeporból (a tejsavót tartalmazó a legjobb), alacsony zsírtartalmú tejből, szójatejből vagy rizstejből. Hozzáadhatsz gyümölcsöket is, így sokkal ízletesebbek lesznek.
IMMUNRENDSZER erősítése táplálkozással
A növényekből származó zöldségek, gyümölcsök) fitokemikáliák (ezek a növények “rejtett kincsei”, nagyon sok pozitív hatásuk van) erősítik az immunrendszert, így segítenek a fertőzések leküzdésében.
HALOLAJ
A halolajok zsírsavakat tartalmaznak, folyékony vagy kapszula formában is kaphatók, és rendkívül jótékony a hatásuk. A halolajok többek között természetes gyulladásgátló tulajdonságokkal rendelkeznek és elősegítik a gyógyulást, valamint segítenek fenntartani a testsúlyt.
A nyelésfunkció romlása esetén, előfordulhat, hogy a beteg nem tud megfelelő mennyiségű tápanyagot bevinni a szervezetébe. Amennyiben a folyadék fogyasztása akadálytalan, iható tápszerekkel a megfelelő mennyiségű kalória elfogyasztható. Ha azonban a nyelési nehezítettség kifejezett, az fogyáshoz vezet - tehát szükség lehet a táplálás megoldásához szondatáplálásra.
 Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
 Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
A táplálás beállítása a kezelőorvos, valamint a dietetikus feladata, akik a társbetegségek (pl. cukorbetegség) figyelembevételével megállapítják a szükséges kalóriaigényt, ennek megfelelően állítják fel a táplálási tervet.
Fontos egyeztetni az orvossal a táplálékkiegészítők és a vitaminok kapcsán, hiszen ezzel is támogatni tudod a szervezetedet és a gyógyulást.
Pszichológiai támogatás
 A daganatos megbetegedés híre, tele olyan félelmetes jelzőkkel, mint például a „rosszindulatú”, már önmagában jelentősen megterhelheti pszichés állapotodat. Még a sikeresen kezelt rákbetegség esetén is leírták az ún. „Damoklész kardja effektust”, vagyis azt, hogy a páciens a betegség állandó észlelt fenyegetettségében kénytelen élni. Csakúgy, mint II. Dionüszosz kegyence, akit a türannosz a legenda szerint – hogy megértse a mégoly fényűző királysággal járó felelősség nyomását – trónjára ültetett, mindenféle finomsággal traktált, de közben éles kardot függesztett a feje fölé, egyetlen lószőrrel…
A daganatos megbetegedés híre, tele olyan félelmetes jelzőkkel, mint például a „rosszindulatú”, már önmagában jelentősen megterhelheti pszichés állapotodat. Még a sikeresen kezelt rákbetegség esetén is leírták az ún. „Damoklész kardja effektust”, vagyis azt, hogy a páciens a betegség állandó észlelt fenyegetettségében kénytelen élni. Csakúgy, mint II. Dionüszosz kegyence, akit a türannosz a legenda szerint – hogy megértse a mégoly fényűző királysággal járó felelősség nyomását – trónjára ültetett, mindenféle finomsággal traktált, de közben éles kardot függesztett a feje fölé, egyetlen lószőrrel…
Amikor a rossz hírt megkapod, már akkor is túl vagy egy bizonytalan ideig tartó, idegőrlő várakozáson. Amikor pedig legrosszabb sejtésed válik valóra, az sokkoló lehet a számodra. Ha pedig már „elérkezett hozzád”, vagyis felfogtad a betegség tényét, akkor szoronghatsz a folytatástól: a kezelésektől, a fájdalomtól, a testi funkciók vagy kinézet megváltozásától, függetlenséged és szerepeid elvesztésétől, a kiszolgáltatottságtól. És – sokszor önmagadnak is bevallatlanul – retteghetsz az esetleges legnegatívabb végkifejlettől: a haláltól.
A diagnózis nem egyenlő a halálos ítélettel!
A gyógyulás sok tényezőtől függ, de van rá esély. Ennek pedig az is része, hogy lelki erőforrásaidat is mozgósítani tudd.
Mit tehet a pszichológus?
Semmi esetre sem azt, hogy a betegség állítólagos „lelki okait” keresi! Valóban hozzájárulhatnak a betegség létrejöttéhez egyes rossz szokások, és lehet lelki oka annak, hogy valaki önkárosító életmódot folytat – például tartós rosszkedvét alkoholmámorba fojtja, vagy dohányfüsttel nyugtatja le magát –, de nincs olyan pszichés tényező, mely önmagában rákot okozna! Még a sokat emlegetett stressz is legfeljebb áthangolja az arra érzékeny szervrendszerek működését, befolyásolhatja az immunválaszt, és hajlamosíthat egyes káros folyamatokra, de csak ha krónikusan áll fenn, kontrollálhatatlannak tűnik, és tehetetlenül állunk vele szemben. És a fentieken kívül még sok más tényező – például a környezeti ártalmak vagy a genetikai hajlam – vesz részt e folyamatban, mely az esetek nagy részében nem visszafordíthatatlan.
Attól sem kell tartanod, hogy a pszichológus a sok gyógyszer mellé még egy „dilibogyót” is felír: nem is teheti, hiszen nem orvos. Ha hosszabb közös beszélgetés után úgy ítéli meg, hogy erre szükség lehet, akkor együtt körbejárhatjátok ezt a lehetőséget, de csakis a Te beleegyezéseddel.
Sokkal inkább abban segíthet a szakember, hogy:
- feldolgozd a rossz hír okozta megrázkódtatást
- együttérző legyél önmagaddal, és így nézz rá félelmeidre
- tudd nyugodtabban átgondolni lehetőségeidet és részt venni a téged érintő döntésekben
- könnyebben bírd a kezelésekkel járó megpróbáltatásokat
- legyen több erőd kitartani a terápia mellett
- elkezdhess megbékélni tested változásaival
- képes legyél bizakodni
- és végül legyen bátorságod oly módon és mennyiségben kommunikálni szeretteiddel betegségedről, ahogy neked a legmegfelelőbb.
A pszichológiai segítség érkezhet egy vagy több egyéni beszélgetés, esetleg csoportos támogatás formájában. Nem könnyű persze segítséget kérni egy olyan kultúrában, ahol még tartja magát a közhiedelem, hogy „csak az megy pszichológushoz, aki bolond”. De nem kell bolondnak lenni ahhoz, hogy egy ilyen élethelyzet megviseljen, és átmenetileg nemcsak testi, hanem lelki úton is elfogadd a segítséget.
Összességében tehát a pszichológus vagy egyéb ezen a területen jártas mentális segítő (például mentálhigiénés szakember) is hozzáteheti a tudását ahhoz, hogy az életminőséged javuljon. Így is, ebben a helyzetben is, akár már holnap.
A szupportív kezelés egy tág, gyűjtőfogalom: minden olyan kezelés beletartozik, amelynek célja a daganat, illetve a daganatellenes kezelések következtében kialakuló panaszoknak, mellékhatásoknak a megelőzése, kezelése. Hallhatod így is: szupportáció.
A fej-nyaki daganattal érintett betegeknek speciális szupportív gondozásra van szükségük, a lelki-érzelmi és fizikai megterhelés mellett sokszor kozmetikai elváltozásokkal is meg kell küzdeni.
A szupportív ellátáshoz a következők tartoznak:
- Pre-habilitáció
 A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
- Fertőzések megelőzése
A műtéti terület fertőzése ritkán, de nem extrém ritkán előforduló szövődmény, amely bármilyen típusú sebészeti beavatkozást követhet, és potenciálisan késleltetett sebgyógyulást, sebszétválást, sipolyképződést és kedvezőtlen szöveti rekonstrukciót eredményezhet.
A szájüregi és szájgarati nyálkahártya-gyulladás, valamint az ún. nyaki radiodermatitisz (sugárkezelés okozta bőrgyulladás) lokális megközelítéssel történő megelőzése kulcsfontosságú. A sugárzás által okozott hámfolytonosság megbomlása szintén a fertőzések bejárati kapuja lehet. Ezenkívül a kemoterápia által kiváltott neutropénia (alacsony fehérvérsejtszám) is megkönnyítheti a vírusok és baktériumok könnyebb bejutását a szervezetbe. A fehérvérsejtek ugyanis a fertőzések elleni védekezésben játszanak fontos szerepet. A fehérvérsejtek egyik típusa a neutrofil granulocita. Ha ezek száma a vérben túl alacsony, akkor beszélünk neutropéniáról), ami tovább ronthatja a fertőzések elleni küzdelem képességét. Ezenkívül egyes orvosi eszközök, például az intravénás katéterek további jelentős kockázati tényezők lehetnek a szisztémás fertőzések számára. Antimikrobális gyógyszerek adhatók, ezek fajtáját a kezelőorvos határozza meg.
- Fájdalomcsillapítás
 Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
A sugárzás által kiváltott nyálkahártya-gyulladás súlyos fájdalmat és gyakran nem tervezett kezelési szüneteket, klinikai látogatásokat és kórházi kezelést eredményez.
A sugárkezelés alatti fájdalom általában a kezelési időszak második felében rosszabbodik, majd 1-2 héttel annak befejezése után javul.
Fontos a megfelelő szájhigiénia és a speciális szájöblítés, amelyet már a kezelések megkezdésekor el kell kezdeni. Ha fájdalom van, azt a lidokain vagy egyéb felületi érzéstelenítő helyi alkalmazása javíthatja.
A megfelelő fájdalomcsillapító programnak tartalmaznia kell a tünet, illetve annak fokozódásának korai felismerését, és az erélyesebb fájdalomcsillapító terápia azonnali megkezdését.
A fájdalomcsillapító terápia felépítése piramis-szerű: nem folyamatos fájdalom esetén ún. nem-szteroid gyulladáscsökkentő típusú fájdalomcsillapítók alkalmazhatók (ellenjavallat - pl. vesekárosodás - hiányában), szükség szerint, de a maximális napi dózis alatt. Folyamatos vagy erősebb fájdalom esetén ún. minor opioid származékokat alkalmazhatnak, amelyeknek érdemi álmosító hatása nincs. Erős fájdalom esetén, amennyiben az előbb ismertetett módszerekkel kielégítő fájdalomcsillapítás nem érhető el, major opioid alkalmazása válhat szükségessé, amely megfelelő dózisának beállításához időnként kórházi felvétel válhat szükségessé. Az opioid származékok, ill. a nem szteroid gyulladáscsökkentő típusú fájdalomcsillapítók kombinálhatók: az előbbiek által felállított bázisterápia mellett jelentkező áttöréses fájdalom esetén az utóbbiak alkalmazásával érhető el megfelelő eredményt.
Speciális megfontolást igényel a fej-nyaki daganatos betegek fájdalomcsillapításának beállítása abból a szempontból, hogy gyakran a szájon keresztüli gyógyszerbevétel nem megoldható, így egyéb, vízben oldódó, a gyomorszondába beadható gyógyszereket, esetleg speciális, bőrön keresztül felszívódó, tapasz formájában alkalmazható hatóanyagokat kell alkalmazni.
- Nyelésterápia

A fej-nyaki régióban elhelyezkedő daganatok, illetve az ezen a területen végzett beavatkozások jelentősen befolyásolhatják a nyelési funkciót. Amennyiben a megfelelő kalória-, és/vagy folyadékbevitel szájon keresztül nem megoldható, ún. szondatáplálást alkalmaznak.
Előfordulhat, hogy a kezelés következtében megváltozik a nyelésben résztvevő szervek struktúrája (pl. részleges gégeeltávolítás esetén) vagy funkciója (pl. idegbénulás következtében nyelv- vagy gégebénulás). Ezekben az esetekben foniáter szakorvos, illetve nyelésterápiában jártas logopédus szoros együttműködésével, megfelelő hozzáállással és türelemmel a nyelés jelentősen javítható.
- Légzési támogatás
A daganat jelenléte okozta légúti szűkület, esetleg a műtét vagy sugárterápia okozta duzzanat/ödéma miatt kialakulhat fulladásos panasz. Fontos ennek az idejében történő felismerése (általában belégzéskor jelentkező hangos légzés, ún. inspirációs stridor kíséretében jelentkezik), lehetőség szerint megelőzése. Előfordulhat, hogy a daganat önmagában még nem okoz olyan fokú szűkületet, hogy fulladásos panasz jelentkezzen, de a terápia – általában átmenetileg – tovább szűkítheti a légutat. A fenti esetekben a kezelőorvos légcsőmetszést (tracheotómiát/tracheosztómiát) fog javasolni.
 A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
Amennyiben a kanülviselésre hosszabb távon van szükséged, a kezelőorvos ellát majd recepttel, és még a kórházban megtörténik a kanülviselés alapjainak, a kanül ápolásának, valamint cseréjének betanítása.
Többféle kanül létezik, a leggyakrabban használt típusok:
- “egyszerű” kanül
- beszédszelepes kanül - a kanül felső oldalán lyukak, a kanül belső részének nyílásán pedig szelep helyezkedik el: belégzéskor a szelep kinyílik, a levegő a tüdőbe áramlik, kilégzéskor a szelep záródik, és az említett lyukakon keresztül a levegő a gége irányába halad, lehetőséget adva a hangképzésre, beszédre. Fontos, hogy a beszédszelepes kanül alkalmazásának akkor van értelme, ha van funkcionáló gége, amellyel a hangadás kivitelezhető, továbbá fontos megemlíteni, hogy a légcsőmetszést követő korai időszakban általában nem alkalmaznak beszédszelepes kanült a fokozott váladékképződés miatt, illetve amiatt a tény miatt, hogy a megfelelő használathoz a tracheotómiás seb gyógyulása szükséges.
- Speciálisan hosszított kanülök: előfordulhat, hogy a lyuk a légcsövön mélyen került kialakításra, ahhoz pedig, hogy a kanül megfelelő hosszan beérjen a légcsőbe, nem elegendő a hagyományos kanül, annál hosszabb csőre lehet szükség.
A kezelés végeztével, ha a légutak megfelelő tágassága helyreállt, és nincs fenyegető légúti szűkület, fulladásveszély, a nyílás megszüntethető: az esetek nagy részében a kanül eltávolításával a nyílás magától bezáródik néhány hét alatt, de előfordulhat, hogy műtéti zárásra kerül sor.
- Táplálkozási támogatás
A nyelésfunkció romlása esetén, előfordulhat, hogy nem tudsz megfelelő mennyiségű tápanyagot bevinni a szervezetedbe. Amennyiben a folyadék fogyasztása akadálytalan, iható tápszerekkel a megfelelő mennyiségű kalória elfogyasztható. Ha azonban a nyelési nehezítettség kifejezett, az fogyáshoz vezet - tehát szükség lehet a táplálás megoldásához szondatáplálásra.
 Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
 Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
A táplálás beállítása a kezelőorvos, valamint a dietetikus feladata, akik a társbetegségek (pl. cukorbetegség) figyelembevételével megállapítják a szükséges kalóriaigényt, ennek megfelelően állítják fel a táplálási tervet.
- Pszichológiai támogatás
A daganatos diagnózis, a megváltozott életfunkciók (nyelés, légzés, beszéd), a mindennapi rutinból való kiesés hatalmas lelki terhet ró a betegre, valamint a hozzátartozókra. Sokszor a pszichés nyomás nem is tudatosul az emberekben, mégis jelentősen befolyásolja az életminőséget: a társas kapcsolatok háttérbe szorulnak, ingerlékenység jelentkezik, alváspanaszok, indítékszegénység jelentkezhet.
 Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
A daganatos betegek kezelésének szerves része a pszichés támogatás.
A daganatos megbetegedés híre, tele olyan félelmetes jelzőkkel, mint például a „rosszindulatú”, már önmagában jelentősen megterhelheti pszichés állapotodat. Még a sikeresen kezelt rákbetegség esetén is leírták az ún. „Damoklész kardja effektust”, vagyis azt, hogy a páciens a betegség állandó észlelt fenyegetettségében kénytelen élni. Csakúgy, mint II. Dionüszosz kegyence, akit a türannosz a legenda szerint – hogy megértse a mégoly fényűző királysággal járó felelősség nyomását – trónjára ültetett, mindenféle finomsággal traktált, de közben éles kardot függesztett a feje fölé, egyetlen lószőrrel…
Amikor a rossz hírt megkapod, már akkor is túl vagy egy bizonytalan ideig tartó, idegőrlő várakozáson. Amikor pedig legrosszabb sejtésed válik valóra, az sokkoló lehet a számodra. Ha pedig már „elérkezett hozzád”, vagyis felfogtad a betegség tényét, akkor szoronghatsz a folytatástól: a kezelésektől, a fájdalomtól, a testi funkciók vagy kinézet megváltozásától, függetlenséged és szerepeid elvesztésétől, a kiszolgáltatottságtól. És – sokszor önmagadnak is bevallatlanul – retteghetsz az esetleges legnegatívabb végkifejlettől: a haláltól.
A diagnózis nem egyenlő a halálos ítélettel!
A gyógyulás sok tényezőtől függ, de van rá esély. Ennek pedig az is része, hogy lelki erőforrásaidat is mozgósítani tudd.
Mit tehet a pszichológus?
Semmi esetre sem azt, hogy a betegség állítólagos „lelki okait” keresi! Valóban hozzájárulhatnak a betegség létrejöttéhez egyes rossz szokások, és lehet lelki oka annak, hogy valaki önkárosító életmódot folytat – például tartós rosszkedvét alkoholmámorba fojtja, vagy dohányfüsttel nyugtatja le magát –, de nincs olyan pszichés tényező, mely önmagában rákot okozna! Még a sokat emlegetett stressz is legfeljebb áthangolja az arra érzékeny szervrendszerek működését, befolyásolhatja az immunválaszt, és hajlamosíthat egyes káros folyamatokra, de csak ha krónikusan áll fenn, kontrollálhatatlannak tűnik, és tehetetlenül állunk vele szemben. És a fentieken kívül még sok más tényező – például a környezeti ártalmak vagy a genetikai hajlam – vesz részt e folyamatban, mely az esetek nagy részében nem visszafordíthatatlan.
Attól sem kell tartanod, hogy a pszichológus a sok gyógyszer mellé még egy „dilibogyót” is felír: nem is teheti, hiszen nem orvos. Ha hosszabb közös beszélgetés után úgy ítéli meg, hogy erre szükség lehet, akkor együtt körbejárhatjátok ezt a lehetőséget, de csakis a Te beleegyezéseddel.
Sokkal inkább abban segíthet a szakember, hogy:
- feldolgozd a rossz hír okozta megrázkódtatást
- együttérző legyél önmagaddal, és így nézz rá félelmeidre
- tudd nyugodtabban átgondolni lehetőségeidet és részt venni a téged érintő döntésekben
- könnyebben bírd a kezelésekkel járó megpróbáltatásokat
- legyen több erőd kitartani a terápia mellett
- elkezdhess megbékélni tested változásaival
- képes legyél bizakodni
- és végül legyen bátorságod oly módon és mennyiségben kommunikálni szeretteiddel betegségedről, ahogy neked a legmegfelelőbb.
A pszichológiai segítség érkezhet egy vagy több egyéni beszélgetés, esetleg csoportos támogatás formájában. Nem könnyű persze segítséget kérni egy olyan kultúrában, ahol még tartja magát a közhiedelem, hogy „csak az megy pszichológushoz, aki bolond”. De nem kell bolondnak lenni ahhoz, hogy egy ilyen élethelyzet megviseljen, és átmenetileg nemcsak testi, hanem lelki úton is elfogadd a segítséget.
Összességében tehát a pszichológus vagy egyéb ezen a területen jártas mentális segítő (például mentálhigiénés szakember) is hozzáteheti a tudását ahhoz, hogy az életminőséged javuljon. Így is, ebben a helyzetben is, akár már holnap.
Az egészséges szájüreg fontos szerepet játszik az egészség fenntartásában, megőrzésében. A szájüregben található baktériumok a szervezet távolabbi pontjaiba jutva gócbetegségeket okozhatnak. A hiányos, rendezetlen fogazat nem teszi lehetővé a táplálék elégséges felaprítását, ez emésztőrendszeri problémákhoz vezethet.
A gondos szájápolás elsődleges és legfontosabb célja a lepedék eltávolítása, a plakkréteg kialakulásának megelőzése.
A fogak és az íny épségének megőrzése érdekében a következőket tehetjük:
- Napi kétszeri, legalább két perces fogmosás szükséges, hagyományos vagy elektromos fogkefével. Speciális problémákkal (érzékenység, ínygyulladás) nem rendelkező személyeknél bármely általános, fluoridos fogkrém használata megfelelő, egyéb esetben érdemes fogorvos segítségét kérni a legmegfelelőbb fogkrém kiválasztásához. A kézi fogkefét 6-8 hetente, az elektromos kefe fejét 3 havonta érdemes cserélni, hiszen az elhasználódott sörték már nem képesek a lepedéket eltávolítani.
- Az egymással összefekvő fogfelszínek, fogközök tisztítása fogkefe segítségével nem lehetséges, erre a célra fogselymet vagy fogköztisztító kefét kell használni az esti fogmosást megelőzően. A fogak közötti területre préselődő ételmaradék, az ott képződő biofilm, lepedék a fogfelszínek szuvasodását, az íny gyulladását eredményezi, ezért kiemelkedően fontos ezeknek a területeknek a megtisztítása is.
- A nyelv felszíne mélyen barázdált, gödrös, ami kedvez a baktériumoknak, könnyedén megbújnak ott. A nyelvhát egyszerűen megtisztítható fogkefe segítségével, de léteznek erre a célra fejlesztett eszközök is. Fogmosás során ne feledkezzünk meg a nyelv alapos megtisztításáról sem!
- A napi szájápolást öblögetőkkel egészíthetjük ki. Fogmosás után szájvizet használva késleltethetjük a plakk felrakódását, valamint hosszú órákra kellemes lehetet biztosíthatunk.
Manapság számos szájápolást segítő terméket találhatunk a boltok polcain, az éves fogorvosi szűrővizsgálat során érdemes tanácsot kérni az egyéni szájhigiénés rutin kialakításához.
Mindig fordulj bizalommal az orvosodhoz, és, ha szükségét érzed, kérj másodvéleményt más szakorvostól is!
Magyar Fej-nyaki Onkológiai Társaság: https://fejnyakidaganatok.hu
Onkológiai Centrumok:
Budapest
Semmelweis Egyetem Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
1083 Budapest, Szigony u. 36.
https://semmelweis.hu/fulorrgegeszet/
Országos Onkológiai Intézet Fej-Nyaki Daganatok Multidiszciplináris Központ
1122 Budapest, Ráth György u. 7-9
https://onkol.hu/betegeknek/fekvobeteg/fej-nyak-sebeszeti-osztaly/
Debrecen
Debreceni Egyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
4032 Debrecen, Nagyerdei krt. 98
https://klinikaikozpont.unideb.hu/hu/elerhetoseg-ful-orr-gegeszeti-es-fej-nyaksebeszeti-klinika
Szeged
Szegedi Egyetem Szent-Györgyi Albert Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
6725 Szeged, Tisza Lajos krt. 111.
https://u-szeged.hu/szakk/hirek-esemenyek/magyar-ful-orr-gege-fej-191018
Pécs
Pécsi Tudományegyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
7621 Pécs, Munkácsy Mihály u. 2.
Idejében felismert betegség és a megfelelő időben elkezdett terápia hatására a betegség jó eséllyel meg tud gyógyulni. Amennyiben a kezelések eredményesek voltak, és daganatos betegség nem maradt vissza, rendkívül fontos a kontroll vizsgálatokra való jelentkezés.
Ismert, hogy a fej-nyaki daganatok kiújulási aránya 5 éven belül 30-60% körüli, ugyanakkor a kiújult betegség idejekorán történő felismerése lehetőséget teremt a sikeres kezelésre. A terápiát követő első évben havonta-háromhavonta fog a kezelőorvosod visszahívni kontroll vizsgálatokra, majd ezen vizsgálatok sűrűsége ritkul az idő előrehaladtával. Az 5. évtől elegendő évente egy alkalommal megjelenni vizsgálaton. Fontos megemlíteni, hogy nem szükséges gyakran képalkotó vizsgálatokat végezni (a terápiát követő státuszrögzítő vizsgálaton túl), a betegség kiújulása az esetek döntő többségében a tünetek megjelenésével, ill. fizikális vizsgálattal felismerhető. A régió anatómiájából adódóan egy “egyszerű” fül-orr-gégészeti, ill. endoszkópos vizsgálattal megfelelő biztonsággal ki lehet zárni/észre lehet venni a betegség kiújulását.
Ne feledkezz meg a rendszeres kontrollvizsgálatokról! Minden jót kívánunk neked!

Az esetleges kiújulás legtöbbször tünet alapján vagy kontrollvizsgálaton ismerhető fel. Amennyiben a sikeresen kezelt betegség kiújulása látható, fel kell mérni annak kiterjedését, az esetleges áttétek jelenlétét. Ennek menete megegyezik a diagnosztika fejezetben leírtakkal.
Amennyiben lokális betegségkiújulás látható, tehát távoli áttét (pl. tüdő, máj, csont) nem látható, úgy sebészi eltávolítás vagy sugárkezelés megkísérelhető.
Abban az esetben, ha távoli áttét látható, vagy a lokális betegség nem távolítható el, és az előző sugárkezelést a beteg 1-2 éven belül kapta, szisztémás, azaz gyógyszeres kezelés jön szóba kemoterápia, célzott terápia és/vagy immunterápia alkalmazásával. Ezekben az esetekben teljes gyógyulás csak ritkán látható, a kezelés elsődleges célja a daganat növekedésének, terjedésének leállítása, megfelelő életminőség mellett.
A szupportív kezelés egy tág, gyűjtőfogalom: minden olyan kezelés beletartozik, amelynek célja a daganat, illetve a daganatellenes kezelések következtében kialakuló panaszoknak, mellékhatásoknak a megelőzése, kezelése. Hallhatod így is: szupportáció.
A fej-nyaki daganattal érintett betegeknek speciális szupportív gondozásra van szükségük, a lelki-érzelmi és fizikai megterhelés mellett sokszor kozmetikai elváltozásokkal is meg kell küzdeni.
A szupportív ellátáshoz a következők tartoznak:
- Pre-habilitáció
 A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
- Fertőzések megelőzése
A műtéti terület fertőzése ritkán, de nem extrém ritkán előforduló szövődmény, amely bármilyen típusú sebészeti beavatkozást követhet, és potenciálisan késleltetett sebgyógyulást, sebszétválást, sipolyképződést és kedvezőtlen szöveti rekonstrukciót eredményezhet.
A szájüregi és szájgarati nyálkahártya-gyulladás, valamint az ún. nyaki radiodermatitisz (sugárkezelés okozta bőrgyulladás) lokális megközelítéssel történő megelőzése kulcsfontosságú. A sugárzás által okozott hámfolytonosság megbomlása szintén a fertőzések bejárati kapuja lehet. Ezenkívül a kemoterápia által kiváltott neutropénia (alacsony fehérvérsejtszám) is megkönnyítheti a vírusok és baktériumok könnyebb bejutását a szervezetbe. A fehérvérsejtek ugyanis a fertőzések elleni védekezésben játszanak fontos szerepet. A fehérvérsejtek egyik típusa a neutrofil granulocita. Ha ezek száma a vérben túl alacsony, akkor beszélünk neutropéniáról), ami tovább ronthatja a fertőzések elleni küzdelem képességét. Ezenkívül egyes orvosi eszközök, például az intravénás katéterek további jelentős kockázati tényezők lehetnek a szisztémás fertőzések számára. Antimikrobális gyógyszerek adhatók, ezek fajtáját a kezelőorvos határozza meg.
- Fájdalomcsillapítás
 Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
A sugárzás által kiváltott nyálkahártya-gyulladás súlyos fájdalmat és gyakran nem tervezett kezelési szüneteket, klinikai látogatásokat és kórházi kezelést eredményez.
A sugárkezelés alatti fájdalom általában a kezelési időszak második felében rosszabbodik, majd 1-2 héttel annak befejezése után javul.
Fontos a megfelelő szájhigiénia és a speciális szájöblítés, amelyet már a kezelések megkezdésekor el kell kezdeni. Ha fájdalom van, azt a lidokain vagy egyéb felületi érzéstelenítő helyi alkalmazása javíthatja.
A megfelelő fájdalomcsillapító programnak tartalmaznia kell a tünet, illetve annak fokozódásának korai felismerését, és az erélyesebb fájdalomcsillapító terápia azonnali megkezdését.
A fájdalomcsillapító terápia felépítése piramis-szerű: nem folyamatos fájdalom esetén ún. nem-szteroid gyulladáscsökkentő típusú fájdalomcsillapítók alkalmazhatók (ellenjavallat - pl. vesekárosodás - hiányában), szükség szerint, de a maximális napi dózis alatt. Folyamatos vagy erősebb fájdalom esetén ún. minor opioid származékokat alkalmazhatnak, amelyeknek érdemi álmosító hatása nincs. Erős fájdalom esetén, amennyiben az előbb ismertetett módszerekkel kielégítő fájdalomcsillapítás nem érhető el, major opioid alkalmazása válhat szükségessé, amely megfelelő dózisának beállításához időnként kórházi felvétel válhat szükségessé. Az opioid származékok, ill. a nem szteroid gyulladáscsökkentő típusú fájdalomcsillapítók kombinálhatók: az előbbiek által felállított bázisterápia mellett jelentkező áttöréses fájdalom esetén az utóbbiak alkalmazásával érhető el megfelelő eredményt.
Speciális megfontolást igényel a fej-nyaki daganatos betegek fájdalomcsillapításának beállítása abból a szempontból, hogy gyakran a szájon keresztüli gyógyszerbevétel nem megoldható, így egyéb, vízben oldódó, a gyomorszondába beadható gyógyszereket, esetleg speciális, bőrön keresztül felszívódó, tapasz formájában alkalmazható hatóanyagokat kell alkalmazni.
- Nyelésterápia

A fej-nyaki régióban elhelyezkedő daganatok, illetve az ezen a területen végzett beavatkozások jelentősen befolyásolhatják a nyelési funkciót. Amennyiben a megfelelő kalória-, és/vagy folyadékbevitel szájon keresztül nem megoldható, ún. szondatáplálást alkalmaznak.
Előfordulhat, hogy a kezelés következtében megváltozik a nyelésben résztvevő szervek struktúrája (pl. részleges gégeeltávolítás esetén) vagy funkciója (pl. idegbénulás következtében nyelv- vagy gégebénulás). Ezekben az esetekben foniáter szakorvos, illetve nyelésterápiában jártas logopédus szoros együttműködésével, megfelelő hozzáállással és türelemmel a nyelés jelentősen javítható.
- Légzési támogatás
A daganat jelenléte okozta légúti szűkület, esetleg a műtét vagy sugárterápia okozta duzzanat/ödéma miatt kialakulhat fulladásos panasz. Fontos ennek az idejében történő felismerése (általában belégzéskor jelentkező hangos légzés, ún. inspirációs stridor kíséretében jelentkezik), lehetőség szerint megelőzése. Előfordulhat, hogy a daganat önmagában még nem okoz olyan fokú szűkületet, hogy fulladásos panasz jelentkezzen, de a terápia – általában átmenetileg – tovább szűkítheti a légutat. A fenti esetekben a kezelőorvos légcsőmetszést (tracheotómiát/tracheosztómiát) fog javasolni.
 A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
Amennyiben a kanülviselésre hosszabb távon van szükséged, a kezelőorvos ellát majd recepttel, és még a kórházban megtörténik a kanülviselés alapjainak, a kanül ápolásának, valamint cseréjének betanítása.
Többféle kanül létezik, a leggyakrabban használt típusok:
- “egyszerű” kanül
- beszédszelepes kanül - a kanül felső oldalán lyukak, a kanül belső részének nyílásán pedig szelep helyezkedik el: belégzéskor a szelep kinyílik, a levegő a tüdőbe áramlik, kilégzéskor a szelep záródik, és az említett lyukakon keresztül a levegő a gége irányába halad, lehetőséget adva a hangképzésre, beszédre. Fontos, hogy a beszédszelepes kanül alkalmazásának akkor van értelme, ha van funkcionáló gége, amellyel a hangadás kivitelezhető, továbbá fontos megemlíteni, hogy a légcsőmetszést követő korai időszakban általában nem alkalmaznak beszédszelepes kanült a fokozott váladékképződés miatt, illetve amiatt a tény miatt, hogy a megfelelő használathoz a tracheotómiás seb gyógyulása szükséges.
- Speciálisan hosszított kanülök: előfordulhat, hogy a lyuk a légcsövön mélyen került kialakításra, ahhoz pedig, hogy a kanül megfelelő hosszan beérjen a légcsőbe, nem elegendő a hagyományos kanül, annál hosszabb csőre lehet szükség.
A kezelés végeztével, ha a légutak megfelelő tágassága helyreállt, és nincs fenyegető légúti szűkület, fulladásveszély, a nyílás megszüntethető: az esetek nagy részében a kanül eltávolításával a nyílás magától bezáródik néhány hét alatt, de előfordulhat, hogy műtéti zárásra kerül sor.
- Táplálkozási támogatás
A nyelésfunkció romlása esetén, előfordulhat, hogy nem tudsz megfelelő mennyiségű tápanyagot bevinni a szervezetedbe. Amennyiben a folyadék fogyasztása akadálytalan, iható tápszerekkel a megfelelő mennyiségű kalória elfogyasztható. Ha azonban a nyelési nehezítettség kifejezett, az fogyáshoz vezet - tehát szükség lehet a táplálás megoldásához szondatáplálásra.
 Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
 Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
A táplálás beállítása a kezelőorvos, valamint a dietetikus feladata, akik a társbetegségek (pl. cukorbetegség) figyelembevételével megállapítják a szükséges kalóriaigényt, ennek megfelelően állítják fel a táplálási tervet.
- Pszichológiai támogatás
A daganatos diagnózis, a megváltozott életfunkciók (nyelés, légzés, beszéd), a mindennapi rutinból való kiesés hatalmas lelki terhet ró a betegre, valamint a hozzátartozókra. Sokszor a pszichés nyomás nem is tudatosul az emberekben, mégis jelentősen befolyásolja az életminőséget: a társas kapcsolatok háttérbe szorulnak, ingerlékenység jelentkezik, alváspanaszok, indítékszegénység jelentkezhet.
 Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
A daganatos betegek kezelésének szerves része a pszichés támogatás.
A daganatos megbetegedés híre, tele olyan félelmetes jelzőkkel, mint például a „rosszindulatú”, már önmagában jelentősen megterhelheti pszichés állapotodat. Még a sikeresen kezelt rákbetegség esetén is leírták az ún. „Damoklész kardja effektust”, vagyis azt, hogy a páciens a betegség állandó észlelt fenyegetettségében kénytelen élni. Csakúgy, mint II. Dionüszosz kegyence, akit a türannosz a legenda szerint – hogy megértse a mégoly fényűző királysággal járó felelősség nyomását – trónjára ültetett, mindenféle finomsággal traktált, de közben éles kardot függesztett a feje fölé, egyetlen lószőrrel…
Amikor a rossz hírt megkapod, már akkor is túl vagy egy bizonytalan ideig tartó, idegőrlő várakozáson. Amikor pedig legrosszabb sejtésed válik valóra, az sokkoló lehet a számodra. Ha pedig már „elérkezett hozzád”, vagyis felfogtad a betegség tényét, akkor szoronghatsz a folytatástól: a kezelésektől, a fájdalomtól, a testi funkciók vagy kinézet megváltozásától, függetlenséged és szerepeid elvesztésétől, a kiszolgáltatottságtól. És – sokszor önmagadnak is bevallatlanul – retteghetsz az esetleges legnegatívabb végkifejlettől: a haláltól.
A diagnózis nem egyenlő a halálos ítélettel!
A gyógyulás sok tényezőtől függ, de van rá esély. Ennek pedig az is része, hogy lelki erőforrásaidat is mozgósítani tudd.
Mit tehet a pszichológus?
Semmi esetre sem azt, hogy a betegség állítólagos „lelki okait” keresi! Valóban hozzájárulhatnak a betegség létrejöttéhez egyes rossz szokások, és lehet lelki oka annak, hogy valaki önkárosító életmódot folytat – például tartós rosszkedvét alkoholmámorba fojtja, vagy dohányfüsttel nyugtatja le magát –, de nincs olyan pszichés tényező, mely önmagában rákot okozna! Még a sokat emlegetett stressz is legfeljebb áthangolja az arra érzékeny szervrendszerek működését, befolyásolhatja az immunválaszt, és hajlamosíthat egyes káros folyamatokra, de csak ha krónikusan áll fenn, kontrollálhatatlannak tűnik, és tehetetlenül állunk vele szemben. És a fentieken kívül még sok más tényező – például a környezeti ártalmak vagy a genetikai hajlam – vesz részt e folyamatban, mely az esetek nagy részében nem visszafordíthatatlan.
Attól sem kell tartanod, hogy a pszichológus a sok gyógyszer mellé még egy „dilibogyót” is felír: nem is teheti, hiszen nem orvos. Ha hosszabb közös beszélgetés után úgy ítéli meg, hogy erre szükség lehet, akkor együtt körbejárhatjátok ezt a lehetőséget, de csakis a Te beleegyezéseddel.
Sokkal inkább abban segíthet a szakember, hogy:
- feldolgozd a rossz hír okozta megrázkódtatást
- együttérző legyél önmagaddal, és így nézz rá félelmeidre
- tudd nyugodtabban átgondolni lehetőségeidet és részt venni a téged érintő döntésekben
- könnyebben bírd a kezelésekkel járó megpróbáltatásokat
- legyen több erőd kitartani a terápia mellett
- elkezdhess megbékélni tested változásaival
- képes legyél bizakodni
- és végül legyen bátorságod oly módon és mennyiségben kommunikálni szeretteiddel betegségedről, ahogy neked a legmegfelelőbb.
A pszichológiai segítség érkezhet egy vagy több egyéni beszélgetés, esetleg csoportos támogatás formájában. Nem könnyű persze segítséget kérni egy olyan kultúrában, ahol még tartja magát a közhiedelem, hogy „csak az megy pszichológushoz, aki bolond”. De nem kell bolondnak lenni ahhoz, hogy egy ilyen élethelyzet megviseljen, és átmenetileg nemcsak testi, hanem lelki úton is elfogadd a segítséget.
Összességében tehát a pszichológus vagy egyéb ezen a területen jártas mentális segítő (például mentálhigiénés szakember) is hozzáteheti a tudását ahhoz, hogy az életminőséged javuljon. Így is, ebben a helyzetben is, akár már holnap.
Mindig fordulj bizalommal az orvosodhoz, és, ha szükségét érzed, kérj másodvéleményt más szakorvostól is!
Magyar Fej-nyaki Onkológiai Társaság: https://fejnyakidaganatok.hu
Onkológiai Centrumok:
Budapest
Semmelweis Egyetem Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
1083 Budapest, Szigony u. 36.
https://semmelweis.hu/fulorrgegeszet/
Országos Onkológiai Intézet Fej-Nyaki Daganatok Multidiszciplináris Központ
1122 Budapest, Ráth György u. 7-9
https://onkol.hu/betegeknek/fekvobeteg/fej-nyak-sebeszeti-osztaly/
Debrecen
Debreceni Egyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
4032 Debrecen, Nagyerdei krt. 98
https://klinikaikozpont.unideb.hu/hu/elerhetoseg-ful-orr-gegeszeti-es-fej-nyaksebeszeti-klinika
Szeged
Szegedi Egyetem Szent-Györgyi Albert Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
6725 Szeged, Tisza Lajos krt. 111.
https://u-szeged.hu/szakk/hirek-esemenyek/magyar-ful-orr-gege-fej-191018
Pécs
Pécsi Tudományegyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
7621 Pécs, Munkácsy Mihály u. 2.

SUGÁRKEZELÉS=RADIOTERÁPIA
A sugárkezelés a daganatos elváltozás egyfajta kezelési lehetőségét jelenti, amely leggyakrabban röntgensugarakat, esetleg egyéb ionizáló sugarakat használ. Az itt használt röntgensugarak nagyobb energiájúak és jobban fókuszáltak, mint a hagyományos diagnosztikai célú röntgensugarak.
Mi a sugárkezelés hatásmechanizmusa?
Minden testi sejtünkben található örökítőanyag (a DNS), amelynek célja többek között az egyes tulajdonságok továbbörökítése az utódsejtekbe. A daganatsejtekben található örökítőanyag legtöbbször struktúrájában/tartalmában hibás elemeket tartalmaz.
A sugárkezelés célja, hogy a daganatsejtek DNS-ét károsítsa, ezáltal elpusztítsa őket. Mivel a daganatsejtek hibajavító mechanizmusai nagyon gyakran károsodottak, ezért nem tudják kijavítani azokat az eltéréseket az örökítőanyagukban, amelyet a sugárkezelés okoz.
A sugármezőben lévő ép (nem daganatos) szövetek esetében a regenerálódási képesség sokkal jobb, mint a daganatszövetben, ez az egyik alapja a szelektív toxicitásnak: habár részesülnek sugárkezelésben, ez a hatás nem lesz olyan drasztikus, mint a daganatsejtek esetében.
A sugárkezelés fajtái:
A sugárkezelés adható külső sugárforrásból (a fej-nyaki daganatok esetében ez a jellemző), ill. adható ún. közelterápiaként, amikor a sugárforrás beültetésre kerül a szervezetbe (fej-nyaki daganatoknál ritkán, egyes orrmelléküregi-, ill. szájgarati daganatoknál kísérelhető meg).
A külső sugárkezelés során kapsz egy arcmaszkot, és rögzíteni fogják a fejedet, azért, hogy a sugárzás pontosan azokra a pontokra érkezzen, ahova szükséges. A kezelés megkezdése előtt készítenek MRI - és CT felvételeket, és ezeken fogják az orvosok jelölni, hova kell érkeznie a sugárnak.
A sugárkezelés indikációja:
A sugárkezelést alkalmazhatjuk ún. definitív formában, amely önmagában vagy kemoterápiával, esetleg biológiai terápiával kombinálva elsődleges kezelésként a betegség gyógyulásához vezethet.
Amennyiben műtét történik első lépésben, kedvezőtlen daganattulajdonságok esetén (nagy, előrehaladott méret, nyirokcsomó áttétek, bennmaradó daganatsejtek..stb.) az onko-team ún. posztoperatív sugárkezelést javasolhat, amely ideális esetben a műtétet követő 6 héten belül megkezdődő kezelést jelent.
További indikációs terület a palliatív sugárkezelés, amelynek célja egy nem, vagy nehezen gyógyítható betegség esetén a tünetek, pl. fájdalom csillapítása, ezáltal a beteg életminőségének javítása.
A sugárkezelés időtartama:
Általánosan a sugárkezelés ambuláns rendszerben történik, általában 33-35 alkalommal, amely az esetek döntő részében hétköznaponként történik, így a kezelés mintegy 7 hetet vesz igénybe. Első alkalommal még nem fogsz kezelést kapni, csak bemérik, kijelölik pontosan, hova fogod majd a sugárkezelést kapni. Ekkor kapod meg az első kezelésed időpontját is.
Maga a kezelés néhány percig tart, nem fogsz érezni közben semmit, és a végén hazamehetsz. Néhány kezelés után azonban jelentkezhetnek a terápia mellékhatásai, leggyakrabban bőrfájdalom.
Érdemes sok folyadékot fogyasztani, hogy ezzel is védd a bőröd a kiszáradástól.
Milyen mellékhatásokra számíthatunk a sugárkezelés során?
A sugárkezelés 3.-4. hetétől kezdődően gyakran jelentkezik a szájüreg-garat nyálkahártyájának gyulladása (radiomukozitisz), ami kifejezetten erős torokfájdalommal, nyelési nehezítettséggel társulhat, és a kezelés befejezését követően néhány hét alatt szűnik. Fontos, hogy - bár az evés ilyenkor nehézkes lehet - el kell kerülni a súlyvesztést, ezért szükség lehet a fájdalomcsillapító kezelés módosítására, ill. változtatásra a táplálásterápiában: ivó tápszerek alkalmazására, esetleg ún. szondatáplálásra.
Szintén a sugárkezelés mellékhatásaként jelentkezhet átmeneti vagy tartós szájszárazság, amely fokozott folyadékbevitelt, ill. kiemelt szájhigiéniát (gyakori fogmosás, szájöblögetés) követelhet.
Hetekkel a sugárkezelés megkezdését követően alakulhat ki ízérzészavar, amely általában a kezelést követő hónapokban rendeződik.
További mellékhatás lehet a besugárási terület feletti bőr gyulladása, az ún. radiodermatitisz, aminek tüneteit lokális kezeléssel lehet ápolni.
Nem ritkán fordul elő a kezelést követően az áll alatti bőr megereszkedése, az úgynevezett “sugártoka” kialakulása, amelyet a betegek gyakran a daganat kiújulásának tartanak, azonban ez pusztán a bőr alatti kötőszövet felszaporodása, a nyirokkeringés megváltozásának következménye.
Mind a korai stádiumban, mind az előrehaladott stádiumban, ha sugárkezelés zajlott, azt követően (ideális esetben) 8-12 hét elteltével egy kontroll képalkotó vizsgálat történik (CT, MRI és/vagy PET-CT) a terápiás eredményt megítélendő. Kedvező esetben nem mutatható már ki daganat, és nincs további aktív teendő, azonban a rendszeres kontrollvizsgálatokon való megjelenés kiemelt jelentőségű.
A műtétet követően, ritkábban a műtét előtt a daganat fajtájától, kiterjedésétől és elhelyezkedésétől függően szükség lehet kiegészítő sugárkezelésre is. Ennek célja az esetlegesen visszamaradt, de jelenlegi vizsgálómódszerekkel ki nem mutatható
daganatsejtek elpusztítása, illetve műtét előtti sugárkezelésnél a daganat kisebbítése.
Sugárkezeléssel önmagában csak az igen korai stádiumban felfedezett kis daganatok gyógyíthatók. Az esetek túlnyomó többségében azonban a sugárkezelés önmagában, illetve citosztatikus (daganatsejteket pusztító gyógyszeres) infúziós kezelés önmagában, illetve e kettő kombinációja a folyamat előrehaladását csökkenti, esetleg átmenetileg meg is állítja, ám teljes gyógyulás e kezelési módszerektől nem várható.
A szupportív kezelés egy tág, gyűjtőfogalom: minden olyan kezelés beletartozik, amelynek célja a daganat, illetve a daganatellenes kezelések következtében kialakuló panaszoknak, mellékhatásoknak a megelőzése, kezelése. Hallhatod így is: szupportáció.
A fej-nyaki daganattal érintett betegeknek speciális szupportív gondozásra van szükségük, a lelki-érzelmi és fizikai megterhelés mellett sokszor kozmetikai elváltozásokkal is meg kell küzdeni.
A szupportív ellátáshoz a következők tartoznak:
- Pre-habilitáció
 A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
- Fertőzések megelőzése
A műtéti terület fertőzése ritkán, de nem extrém ritkán előforduló szövődmény, amely bármilyen típusú sebészeti beavatkozást követhet, és potenciálisan késleltetett sebgyógyulást, sebszétválást, sipolyképződést és kedvezőtlen szöveti rekonstrukciót eredményezhet.
A szájüregi és szájgarati nyálkahártya-gyulladás, valamint az ún. nyaki radiodermatitisz (sugárkezelés okozta bőrgyulladás) lokális megközelítéssel történő megelőzése kulcsfontosságú. A sugárzás által okozott hámfolytonosság megbomlása szintén a fertőzések bejárati kapuja lehet. Ezenkívül a kemoterápia által kiváltott neutropénia (alacsony fehérvérsejtszám) is megkönnyítheti a vírusok és baktériumok könnyebb bejutását a szervezetbe. A fehérvérsejtek ugyanis a fertőzések elleni védekezésben játszanak fontos szerepet. A fehérvérsejtek egyik típusa a neutrofil granulocita. Ha ezek száma a vérben túl alacsony, akkor beszélünk neutropéniáról), ami tovább ronthatja a fertőzések elleni küzdelem képességét. Ezenkívül egyes orvosi eszközök, például az intravénás katéterek további jelentős kockázati tényezők lehetnek a szisztémás fertőzések számára. Antimikrobális gyógyszerek adhatók, ezek fajtáját a kezelőorvos határozza meg.
- Fájdalomcsillapítás
 Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
A sugárzás által kiváltott nyálkahártya-gyulladás súlyos fájdalmat és gyakran nem tervezett kezelési szüneteket, klinikai látogatásokat és kórházi kezelést eredményez.
A sugárkezelés alatti fájdalom általában a kezelési időszak második felében rosszabbodik, majd 1-2 héttel annak befejezése után javul.
Fontos a megfelelő szájhigiénia és a speciális szájöblítés, amelyet már a kezelések megkezdésekor el kell kezdeni. Ha fájdalom van, azt a lidokain vagy egyéb felületi érzéstelenítő helyi alkalmazása javíthatja.
A megfelelő fájdalomcsillapító programnak tartalmaznia kell a tünet, illetve annak fokozódásának korai felismerését, és az erélyesebb fájdalomcsillapító terápia azonnali megkezdését.
A fájdalomcsillapító terápia felépítése piramis-szerű: nem folyamatos fájdalom esetén ún. nem-szteroid gyulladáscsökkentő típusú fájdalomcsillapítók alkalmazhatók (ellenjavallat - pl. vesekárosodás - hiányában), szükség szerint, de a maximális napi dózis alatt. Folyamatos vagy erősebb fájdalom esetén ún. minor opioid származékokat alkalmazhatnak, amelyeknek érdemi álmosító hatása nincs. Erős fájdalom esetén, amennyiben az előbb ismertetett módszerekkel kielégítő fájdalomcsillapítás nem érhető el, major opioid alkalmazása válhat szükségessé, amely megfelelő dózisának beállításához időnként kórházi felvétel válhat szükségessé. Az opioid származékok, ill. a nem szteroid gyulladáscsökkentő típusú fájdalomcsillapítók kombinálhatók: az előbbiek által felállított bázisterápia mellett jelentkező áttöréses fájdalom esetén az utóbbiak alkalmazásával érhető el megfelelő eredményt.
Speciális megfontolást igényel a fej-nyaki daganatos betegek fájdalomcsillapításának beállítása abból a szempontból, hogy gyakran a szájon keresztüli gyógyszerbevétel nem megoldható, így egyéb, vízben oldódó, a gyomorszondába beadható gyógyszereket, esetleg speciális, bőrön keresztül felszívódó, tapasz formájában alkalmazható hatóanyagokat kell alkalmazni.
- Nyelésterápia

A fej-nyaki régióban elhelyezkedő daganatok, illetve az ezen a területen végzett beavatkozások jelentősen befolyásolhatják a nyelési funkciót. Amennyiben a megfelelő kalória-, és/vagy folyadékbevitel szájon keresztül nem megoldható, ún. szondatáplálást alkalmaznak.
Előfordulhat, hogy a kezelés következtében megváltozik a nyelésben résztvevő szervek struktúrája (pl. részleges gégeeltávolítás esetén) vagy funkciója (pl. idegbénulás következtében nyelv- vagy gégebénulás). Ezekben az esetekben foniáter szakorvos, illetve nyelésterápiában jártas logopédus szoros együttműködésével, megfelelő hozzáállással és türelemmel a nyelés jelentősen javítható.
- Légzési támogatás
A daganat jelenléte okozta légúti szűkület, esetleg a műtét vagy sugárterápia okozta duzzanat/ödéma miatt kialakulhat fulladásos panasz. Fontos ennek az idejében történő felismerése (általában belégzéskor jelentkező hangos légzés, ún. inspirációs stridor kíséretében jelentkezik), lehetőség szerint megelőzése. Előfordulhat, hogy a daganat önmagában még nem okoz olyan fokú szűkületet, hogy fulladásos panasz jelentkezzen, de a terápia – általában átmenetileg – tovább szűkítheti a légutat. A fenti esetekben a kezelőorvos légcsőmetszést (tracheotómiát/tracheosztómiát) fog javasolni.
 A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
Amennyiben a kanülviselésre hosszabb távon van szükséged, a kezelőorvos ellát majd recepttel, és még a kórházban megtörténik a kanülviselés alapjainak, a kanül ápolásának, valamint cseréjének betanítása.
Többféle kanül létezik, a leggyakrabban használt típusok:
- “egyszerű” kanül
- beszédszelepes kanül - a kanül felső oldalán lyukak, a kanül belső részének nyílásán pedig szelep helyezkedik el: belégzéskor a szelep kinyílik, a levegő a tüdőbe áramlik, kilégzéskor a szelep záródik, és az említett lyukakon keresztül a levegő a gége irányába halad, lehetőséget adva a hangképzésre, beszédre. Fontos, hogy a beszédszelepes kanül alkalmazásának akkor van értelme, ha van funkcionáló gége, amellyel a hangadás kivitelezhető, továbbá fontos megemlíteni, hogy a légcsőmetszést követő korai időszakban általában nem alkalmaznak beszédszelepes kanült a fokozott váladékképződés miatt, illetve amiatt a tény miatt, hogy a megfelelő használathoz a tracheotómiás seb gyógyulása szükséges.
- Speciálisan hosszított kanülök: előfordulhat, hogy a lyuk a légcsövön mélyen került kialakításra, ahhoz pedig, hogy a kanül megfelelő hosszan beérjen a légcsőbe, nem elegendő a hagyományos kanül, annál hosszabb csőre lehet szükség.
A kezelés végeztével, ha a légutak megfelelő tágassága helyreállt, és nincs fenyegető légúti szűkület, fulladásveszély, a nyílás megszüntethető: az esetek nagy részében a kanül eltávolításával a nyílás magától bezáródik néhány hét alatt, de előfordulhat, hogy műtéti zárásra kerül sor.
- Táplálkozási támogatás
A nyelésfunkció romlása esetén, előfordulhat, hogy nem tudsz megfelelő mennyiségű tápanyagot bevinni a szervezetedbe. Amennyiben a folyadék fogyasztása akadálytalan, iható tápszerekkel a megfelelő mennyiségű kalória elfogyasztható. Ha azonban a nyelési nehezítettség kifejezett, az fogyáshoz vezet - tehát szükség lehet a táplálás megoldásához szondatáplálásra.
 Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
 Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
A táplálás beállítása a kezelőorvos, valamint a dietetikus feladata, akik a társbetegségek (pl. cukorbetegség) figyelembevételével megállapítják a szükséges kalóriaigényt, ennek megfelelően állítják fel a táplálási tervet.
- Pszichológiai támogatás
A daganatos diagnózis, a megváltozott életfunkciók (nyelés, légzés, beszéd), a mindennapi rutinból való kiesés hatalmas lelki terhet ró a betegre, valamint a hozzátartozókra. Sokszor a pszichés nyomás nem is tudatosul az emberekben, mégis jelentősen befolyásolja az életminőséget: a társas kapcsolatok háttérbe szorulnak, ingerlékenység jelentkezik, alváspanaszok, indítékszegénység jelentkezhet.
 Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
A daganatos betegek kezelésének szerves része a pszichés támogatás.
A daganatos megbetegedés híre, tele olyan félelmetes jelzőkkel, mint például a „rosszindulatú”, már önmagában jelentősen megterhelheti pszichés állapotodat. Még a sikeresen kezelt rákbetegség esetén is leírták az ún. „Damoklész kardja effektust”, vagyis azt, hogy a páciens a betegség állandó észlelt fenyegetettségében kénytelen élni. Csakúgy, mint II. Dionüszosz kegyence, akit a türannosz a legenda szerint – hogy megértse a mégoly fényűző királysággal járó felelősség nyomását – trónjára ültetett, mindenféle finomsággal traktált, de közben éles kardot függesztett a feje fölé, egyetlen lószőrrel…
Amikor a rossz hírt megkapod, már akkor is túl vagy egy bizonytalan ideig tartó, idegőrlő várakozáson. Amikor pedig legrosszabb sejtésed válik valóra, az sokkoló lehet a számodra. Ha pedig már „elérkezett hozzád”, vagyis felfogtad a betegség tényét, akkor szoronghatsz a folytatástól: a kezelésektől, a fájdalomtól, a testi funkciók vagy kinézet megváltozásától, függetlenséged és szerepeid elvesztésétől, a kiszolgáltatottságtól. És – sokszor önmagadnak is bevallatlanul – retteghetsz az esetleges legnegatívabb végkifejlettől: a haláltól.
A diagnózis nem egyenlő a halálos ítélettel!
A gyógyulás sok tényezőtől függ, de van rá esély. Ennek pedig az is része, hogy lelki erőforrásaidat is mozgósítani tudd.
Mit tehet a pszichológus?
Semmi esetre sem azt, hogy a betegség állítólagos „lelki okait” keresi! Valóban hozzájárulhatnak a betegség létrejöttéhez egyes rossz szokások, és lehet lelki oka annak, hogy valaki önkárosító életmódot folytat – például tartós rosszkedvét alkoholmámorba fojtja, vagy dohányfüsttel nyugtatja le magát –, de nincs olyan pszichés tényező, mely önmagában rákot okozna! Még a sokat emlegetett stressz is legfeljebb áthangolja az arra érzékeny szervrendszerek működését, befolyásolhatja az immunválaszt, és hajlamosíthat egyes káros folyamatokra, de csak ha krónikusan áll fenn, kontrollálhatatlannak tűnik, és tehetetlenül állunk vele szemben. És a fentieken kívül még sok más tényező – például a környezeti ártalmak vagy a genetikai hajlam – vesz részt e folyamatban, mely az esetek nagy részében nem visszafordíthatatlan.
Attól sem kell tartanod, hogy a pszichológus a sok gyógyszer mellé még egy „dilibogyót” is felír: nem is teheti, hiszen nem orvos. Ha hosszabb közös beszélgetés után úgy ítéli meg, hogy erre szükség lehet, akkor együtt körbejárhatjátok ezt a lehetőséget, de csakis a Te beleegyezéseddel.
Sokkal inkább abban segíthet a szakember, hogy:
- feldolgozd a rossz hír okozta megrázkódtatást
- együttérző legyél önmagaddal, és így nézz rá félelmeidre
- tudd nyugodtabban átgondolni lehetőségeidet és részt venni a téged érintő döntésekben
- könnyebben bírd a kezelésekkel járó megpróbáltatásokat
- legyen több erőd kitartani a terápia mellett
- elkezdhess megbékélni tested változásaival
- képes legyél bizakodni
- és végül legyen bátorságod oly módon és mennyiségben kommunikálni szeretteiddel betegségedről, ahogy neked a legmegfelelőbb.
A pszichológiai segítség érkezhet egy vagy több egyéni beszélgetés, esetleg csoportos támogatás formájában. Nem könnyű persze segítséget kérni egy olyan kultúrában, ahol még tartja magát a közhiedelem, hogy „csak az megy pszichológushoz, aki bolond”. De nem kell bolondnak lenni ahhoz, hogy egy ilyen élethelyzet megviseljen, és átmenetileg nemcsak testi, hanem lelki úton is elfogadd a segítséget.
Összességében tehát a pszichológus vagy egyéb ezen a területen jártas mentális segítő (például mentálhigiénés szakember) is hozzáteheti a tudását ahhoz, hogy az életminőséged javuljon. Így is, ebben a helyzetben is, akár már holnap.
Mindig fordulj bizalommal az orvosodhoz, és, ha szükségét érzed, kérj másodvéleményt más szakorvostól is!
Magyar Fej-nyaki Onkológiai Társaság: https://fejnyakidaganatok.hu
Onkológiai Centrumok:
Budapest
Semmelweis Egyetem Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
1083 Budapest, Szigony u. 36.
https://semmelweis.hu/fulorrgegeszet/
Országos Onkológiai Intézet Fej-Nyaki Daganatok Multidiszciplináris Központ
1122 Budapest, Ráth György u. 7-9
https://onkol.hu/betegeknek/fekvobeteg/fej-nyak-sebeszeti-osztaly/
Debrecen
Debreceni Egyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
4032 Debrecen, Nagyerdei krt. 98
https://klinikaikozpont.unideb.hu/hu/elerhetoseg-ful-orr-gegeszeti-es-fej-nyaksebeszeti-klinika
Szeged
Szegedi Egyetem Szent-Györgyi Albert Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
6725 Szeged, Tisza Lajos krt. 111.
https://u-szeged.hu/szakk/hirek-esemenyek/magyar-ful-orr-gege-fej-191018
Pécs
Pécsi Tudományegyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
7621 Pécs, Munkácsy Mihály u. 2.

Szájüregi daganat esetén korai stádiumban (kis primer tumor, nyaki nyirokcsomó vagy távoli áttét nélkül) elsődlegesen sebészi kezelés javasolt. Fontos megemlíteni, hogy nem minden szájüregi daganat esetén elégséges csupán a primer tumor eltávolítása, hanem egy vagy kétoldali szelektív nyaki disszekcióval (nyirokcsomó-lánc eltávolításával) kell kiegészíteni a kezelést. Ez azt jelenti, hogy a daganat mellett azon nyirokcsomó régiókat is eltávolítják, melyek a leginkább veszélyeztetettek áttét szempontjából.
Lokálisan/regionálisan előrehaladott stádiumban (nagyobb kiterjedésű primer daganat és/vagy nyaki nyirokcsomó áttét, távoli áttét nélkül) általában nem elégséges egy kezelési típust választani. Legtöbb esetben kombinált kezelést választanak, amely magában foglal sebészi kezelést, szükség esetén sugárkezeléssel és kemoterápiával kiegészítve. A különböző kezelések szükségességét több paraméter befolyásolhatja, melyet az onkoteam beszél meg és dönt a végleges javaslatról. Sugárkezelés esetén 33-36 alkalomról beszélünk, mely általában 6-7 hetes kezelési időtartamot jelent, általában 3-5 kemoterápiával kiegészítve, szükség szerint.
Előrehaladott/ kiújuló/távoli áttétes stádiumról akkor beszélünk, ha a primer daganat nem operálható, nem alkalmas sugárkezelésre, vagy a távoli áttét megléte miatt eleve más típusú kezelés szükséges. Ekkor infúziós gyógyszeres kezelés szükséges, a beteg általános állapota függvényében lehet kemoterápia, biológiai - vagy immunterápia. Ezen kezelések mellett általában a reális cél a daganat növekedésének lassítása, megállítása. A legtöbb esetben tumormentes státusz nem érhető el.
Műtéti lehetőségek:
Legtöbbször sebészi kimetszéssel távolítják el a daganatot a szájüregből. A műtéti kezelést sugárterápiával egészítik ki.
A) Szájon át történő műtét
Elsősorban általános érzéstelenítésben (altatásban), esetleg helyi érzéstelenítésben, rendszerint szájterpesz alkalmazásával az elváltozást szem ellenőrzése mellett, a teljes eltávolítás érdekében az ép szövetekben haladva hagyományos sebészeti
eszközökkel, esetleg elektromos késsel, lézerrel távolítják el.
B) Daganateltávolítás külső, nyaki metszésből
Mindig általános érzéstelenítésben végzik. Amennyiben a daganat biztonsággal a szájon át nem távolítható el, a nyak daganat felőli oldalán ejtett bőrmetszést követően kívülről, a nyak felől távolítják el a daganatot.
C) Daganateltávolítás külső metszésből, az alsó állcsont felezésével
Mindig általános érzéstelenítésben végzik. Bizonyos elhelyezkedésű és kiterjedésű daganatok esetén a teljes eltávolításhoz a külső bőrmetszés meghosszabbításra kerül és általában az alsó ajkat is át kell vágni. Ezen kívül szükséges az alsó
állkapocscsonton ejtett csontmetszés, melynek során a csontot kettéválasztva a daganat biztonsággal eltávolítható. A műtét során az állkapocscsont két végét fémcsavarokkal és fémlemezekkel és/vagy fémdróttal újraegyesítik. A későbbiekben a beültetett fémeszközöket újabb műtéttel rendszerint eltávolítják.
D) Daganateltávolítás külső metszésből az alsó állcsont egy részének eltávolításával
Mindig általános érzéstelenítésben végzik. Ha a daganat ráterjedt az állcsontra is, a teljes eltávolításhoz szükséges a daganat által beszűrt csontszakasz kivétele is. A hiányzó csontszakaszt élethosszig bennmaradó fémlemezzel pótolják.
Mind a négy esetben szükségessé válhat a keletkezett csont-, és/vagy lágyrészhiány pótlása a test más részéről származó lebennyel.
A szájpad daganata esetében, a kiterjedéstől függően szükség lehet a felső állcsont részleges vagy teljes eltávolítására, ez az ún. maxillareszekció.
- A felső állcsont részleges eltávolítása:
Az érintett oldalon egy függőleges bőrmetszést ejtve jutnak el az operáló orvosok a felső állcsontig. Ezután megnyitják az arcüreget, és az állcsontból a daganatot és a körülötte elhelyezkedő 1-1,5 centiméteres ép szöveteket is eltávolítják. A daganat elhelyezkedésétől függ, hogy a felső állcsontnak főleg az alsó, belső, vagy felső részét kell eltávolítani. Az oldalsó orrfalat ilyenkor mindenképpen el kell távolítani, így biztosítható, hogy a későbbiekben az orron keresztül ellenőrizhető legyen a műtéti üreg, a daganat esetleges kiújulása.
- A felső állcsont teljes eltávolítása
Az érintett oldalon egy függőleges bemetszéssel jutnak el az operáló orvosok felső állcsontig, amelyet egészében eltávolítják. Az eltávolított rész magában foglalja az oldalsó orrfalat és a kemény szájpadot a felső fogsorral. Ha lehet, a szemüreg alsó csontos falát igyekeznek megőrizni. Amennyiben a daganat terjedése indokolja, el kell távolítani a rostasejteket, szükség esetén ki kell tisztítani a homloküreget. Ezután rekonstruálják a lágyszájpadot és a szájnyálkahártyát. Az eltávolított
keményszájpad területét átmeneti protézissel zárják le.
 Kimutatható nyaki áttét esetén terápiás indikációval történik a nyaki nyirokcsomók eltávolítása, ilyenkor általában egy-, vagy kétoldali, az adott oldal minden régiójában lévő nyirokcsomót el kell távolítani. Ahhoz, hogy az eltávolítás komplett legyen, a műtét során gyakran el kell távolítani a fejbiccentő izmot, a fő nyaki visszeret, ill. az ún. 11. agyideget, amely utóbbi funkciója a fejbiccentő izom és a trapézizom beidegzése, mozgatása.
Kimutatható nyaki áttét esetén terápiás indikációval történik a nyaki nyirokcsomók eltávolítása, ilyenkor általában egy-, vagy kétoldali, az adott oldal minden régiójában lévő nyirokcsomót el kell távolítani. Ahhoz, hogy az eltávolítás komplett legyen, a műtét során gyakran el kell távolítani a fejbiccentő izmot, a fő nyaki visszeret, ill. az ún. 11. agyideget, amely utóbbi funkciója a fejbiccentő izom és a trapézizom beidegzése, mozgatása.
Általában a nyirokcsomólánc eltávolítása a kiindulási daganat műtétjével egyidejűleg történik.
A műtétet azon az oldalon végzik, ahol az előzetes vizsgálatok rákos sejteket igazoltak. Ha mindkét oldalon rákos sejtek vannak, akkor az egyik oldalon radikális, a másik oldalon funkcionális nyaki műtétet végeznek.
a) A daganatos nyaki nyirokcsomólánc gyökeres műtéti eltávolítása (radikális nyaki disszekció)
Az érintett oldalon hosszanti bőrmetszést ejtenek. A metszésnek többféle variációja van, erről kérdezd meg operáló orvosodat. Ebben az eljárásban a közös fejverőér és a X-es agyideg megkímélése mellett eltávolítják a kérdéses területről az összes nyaki lágyrészt (izmokat, zsírszövetet, nyirokcsomókat, ereket, idegeket, kötőszövetet). Eltávolításra kerül az állkapocs alatti nyálmirigy is. Eltávolításra kerülhet a külső fejverőér és ennek ágai is. A daganat kiterjedésétől függően eltávolításra kerülhet a pajzsmirigy, a fültőmirigy egy része, a XII-es, XI-es agyideg, a gerinc körüli izomcsoportok, légcső körüli (paratrachealis), garat körüli (parapharyngealis), felső mediastinalis nyirokcsomók (kiterjesztett radikális nyaki disszekció esetén).
A műtét során a sokszor jelentős vérveszteség miatt vérátömlesztésre is sor kerülhet.
b) A daganatos nyaki nyirokcsomólánc módosított műtéti eltávolítása
A radikális nyaki disszekcióval ellentétben a fejbiccentő izom és/vagy a belső nyaki gyűjtőér és/vagy a XI-es agyideg nem kerül eltávolításra, így ezek funkciója a műtét után megmaradhat.
c) Részleges (szelektív) disszekció
A műtét során csak egy vagy több nyaki nyirokcsomó-csoport kerül eltávolításra, általában a fejbiccentő izom, a a belső nyaki gyűjtőér és a XI-es agyideg is megkímélésre kerül.
Ebben a stádiumban, ha elsődlegesen műtét történt, a kezelést sugárterápiának kell követnie a megfelelő onkológiai biztonság eléréséhez. Bizonyos szövettani paraméterek függvényében a sugárkezelés a fentiekhez hasonlóan kemoterápiával kerül kiegészítésre.
Amennyiben nem sebészi kezelést javasol az onkoteam, az leggyakrabban kemoterápiával, ritkábban biológiai terápiával kiegészített sugárkezelést jelent (időnként a beteg társbetegségei nem teszik lehetővé a kemoterápia/biológiai terápia alkalmazását, ekkor csak sugárkezelés történik), amelynek hossza általában 33-36 alkalom (hétköznap). Kemoterápiás kezelés nem minden nap zajlik, a sugárterápiás szakorvos/klinikai onkológus által meghatározottan 3 hetente vagy hetente 1 alkalommal.
Mind a korai stádiumban, mind az előrehaladott stádiumban, ha sugárkezelés zajlott, azt követően (ideális esetben) 8-12 hét elteltével egy kontroll képalkotó vizsgálat történik (CT, MRI és/vagy PET-CT) a terápiás eredményt megítélendő. Kedvező esetben nem mutatható már ki daganat, és nincs további aktív teendő, azonban a rendszeres kontrollvizsgálaton való megjelenés kiemelt jelentőségű. Ha a kezelést követően daganat maradt vissza (vagy erre alapos gyanú van), fontos meghatározni a betegség kiterjedését, műtéti eltávolíthatóságát. Ha a betegség eltávolítható (reszekábilis), és nincs a műtét ellenjavallatát képező súlyos társbetegség, akkor műtéti eltávolítás javasolható (ezt nevezzük ún. salvage műtétnek).
A régió anatómiájából kifolyólag akár sugár-, akár műtéti kezelés történik, az nagyon gyakran befolyásolja a nyelés-, légzés-, és beszédfunkciót. A kielégítő eredmény elérésben nagy szerepe van a foniáter, logopédus, ill. nyelésterapeuta kollégáknak.
A szájüreg élettani funkciói közül a legfontosabb a nyelésben és beszédben/levegővételben betöltött szerepe. Mind a tumor jelenléte, mind a különböző onkológiai kezelések mellékhatásokkal járnak, melyek kihathatnak e funkciókra.
- A nyelésfunkció romlása esetén, amennyiben az fogyáshoz vezet - szükség lehet a táplálás megoldásához szondatáplálásra: átmenetileg alkalmazhatunk orrszondát (nazogasztrikus szonda), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, lehetőséget nyújt a „problémás” szakasz (garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, úgy gyomorszonda beültetést fog javasolni a kezelőorvos. Ez történhet egy gyomortükrözés keretében (PEG – perkután endoszkópos gasztrosztóma), ill. történhet altatásos műtét során is (sebészi gasztrosztóma).
Erről bővebben az állomás alatti Szupportív terápia fül alatt, a Legjobb támogató kezelés és a Rehabilitáció állomásoknál olvashatsz.
- Artikuláció nehezítettsége is gyakori mellékhatás mind a tumor jelenléte mind a műtéti vagy sugárkezelés mellett.
- Ennél súlyosabb panasz a levegővétel nehezítettsége, akár fulladásos panaszok. Ebben az esetben a kezelőorvos légcsőmetszést (tracheotómiát/tracheosztómiát) fog javasolni. Ennek során a légcsövet kivezetik, “kiszájaztatják” a nyakra. Tehát lényegében lesz egy lyuk a nyakon, ezen keresztül fog történni a belégzés. A lyukba behelyezésre kerül egy kanül, amely készülhet fémből, műanyagból vagy szilikonból, és amelynek funkciója, hogy nyitva tartsa a sztómát, azaz a légutat. A kórházi tartózkodás során fém kanülöket használnak, otthonra viszont műanyagot fogsz kapni. Erről bővebben az állomás végén a Szupportív terápia fül alatt olvashatsz.
Műtét előtti teendők
A műtét előtt egy teljes kivizsgáláson fogsz keresztülmenni, amely egy széleskörű laborvizsgálatot, EKG-t és mellkasröntgent is magában foglal. Ha van valamilyen krónikus betegséged, például cukorbetegség, magas vérnyomás, máj- vagy tüdőbetegség, akkor speciális műtéti előkészületekre is szükség lesz. A fogászati vizsgálat is nagyon fontos, hiszen a sebgyógyuláshoz megfelelő szájhigiéné szükséges. Ha műtét után sugárkezelést is kapsz, akkor szükség lehet olyan fogászati kezelésekre is, amelyek lehetővé teszik a terápiát.
Nagyon fontos, hogy a műtétre megfelelően táplált állapotban kerülj, célszerű a kezelőorvossal, esetleg dietetikussal (táplálkozási tanácsadóval) átbeszélni, hogy miként változtass az étrendeden, esetleg milyen tápszert/táplálékkiegészítőt fogyassz, hogy a sebgyógyulás a lehető legkedvezőbb legyen.
Sajnos a betegség nagyon gyakran a dohányzás, ill. a fokozott alkoholfogyasztás miatt alakul ki. Ezek a hatások azonban nemcsak a daganatkeltésben, hanem a kezelés utáni gyógyulás lassításában, ill. a daganat kiújulásában is szerepet játszanak, így kiemelt fontosságú, hogy ezeket az élvezeti szereket elhagyd. Ez természetesen nem egyszerű, érdemes lehet pszichológus/addiktológus segítségét kérni.
A kórházba pizsamát, törölközőt, papucsot, tisztasági csomagot (WC-papírt, zsebkendőt, fogkefét, fogkrémet, stb.), mosogatószert, evőeszközt vigyél magaddal (utóbbit azért, hogy ne kelljen minden nap eldobható műanyag evőeszközt használni)!
Műtét után
Közvetlenül a műtét után jellemző a torokfájdalom, véres köpet, köhögési inger, szájnyitási nehezítettség. Átmenetileg a nyelés is nehezített lehet, nagyobb, elsősorban a nyelvgyököt érintő daganatok esetén a sebgyógyulást követő időszakban a nyelést újra kell tanulni, mely fokozott együttműködést, türelmet igényel. A lágyszájpadon elhelyezkedő daganatok eltávolítása után előfordulhat az elfogyasztott táplálék - főleg folyadék - orrba jutása, visszacsorgása az orrnyíláson keresztül. A nyelv elülső részén, valamint - kisebb gyakorisággal – a szájfenéken elhelyezkedő kiterjedtebb elváltozások eltávolítását követően a nyelés nyelv által végzett első fázisa, a táplálék algaratba juttatása károsodhat, a nyelés tartósan nehezítetté, valamint a beszédhang elkentté, nehezebben érthetővé válhat. Ha az alsó állcsont egy részét is el kell távolítani, a behelyezett fémimplantátum
ellenére az arc e részének kontúrja megváltozhat.
A gyors sebgyógyulás érdekében a műtéttípustól függően esetleg alkalmazott tápszonda mellett enni nem szabad, a termelődő nyálat ki kell köpni. A tápszonda (ha volt) eltávolítása után, illetve közvetlenül a műtétet követően két-három hétig pépes ételeket szabad fogyasztani. Hosszú jelentősebb vérvesztéssel járó műtét esetén gyengeség, szédülékenység előfordulhat, ilyenkor csak segítséggel szabad közlekedni. Kerülni kell a dohányzást, alkoholtartalmú, illetve szénsavas italok, csípős ételek fogyasztását. A műtét után néha fellépő utóvérzésre utal, ha szájból, orrból vérzés jelentkezik, véres a köpet, híg, fekete, szurokszerű a széklet.
Nagyon oda kell figyelni arra, hogy naponta megfelelő mennyiségű kalóriát fogyassz el! Ha van rá lehetőséged, műtét előtt fogyassz sok fehérjét (tojásfehérje, húsok, halak, sovány túró, gabonafélék). Az sem baj, ha felszedsz pár kilót, hiszen a táplálkozási nehézségek fogyást eredményezhetnek.
Az altatás
 Mi az anesztézia?
Mi az anesztézia?
A szó jelentése érzésnélküliség, vagyis arra szolgál, hogy a fájdalmas vizsgálat vagy műtéti beavatkozás alatt kikapcsolja a tudatot és/vagy azokat a jelzéseket, amik a fájdalom érzetét juttatják el az agyunkba.
Az anesztézia lehet általános, amikor vénásan adagolt gyógyszerekkel vagy altatógázokkal, esetleg a kettő kombinációjával érik el azt az állapotot, amikor a tudat kikapcsol, és a fájdalmat nem érzékeljük; és regionális= ilyenkor a testnek egy részét kapcsolják ki az érzések közvetítéséből, ilyen a helyi érzéstelenítés.
Mit csinál az aneszteziológus?
- a beteggel egyetértésben megtervezi a műtéthez szükséges érzéstelenítést
- ellenőrzi az életfunkciókat a műtét/altatás alatt
- adagolja a gyógyszereket, altatógázokat, szükség esetén antibiotikumokat vagy vérkészítményeket
- megtervezi a műtét utáni fájdalomcsillapítást
- felügyeli a műtét utáni állapotot az őrzőben vagy az intenzív osztályon
Mik a teendők műtét/ altatás előtt?
- célszerű a dohányzás minél korábbi felfüggesztése, legjobb hetekkel a tervezett műtét előtt
- a túlsúly és a kóros soványság is fokozott műtéti rizikót jelent, amennyiben van rá lehetőség, ezek korrekciója javasolt a tervezett műtét előtt- ebben dietetikus vagy a kezelőorvos tud segíteni
- ha van mozgó vagy törött fog, ezek eltávolítása vagy kezelése
- ha van krónikus alapbetegség, ezek ellenőrzése, esetleg a gyógyszeres kezelés kiegészítése szükséges lehet
Mi az az aneszteziológiai ambulancia?
Nagyobb műtétek előtt az aneszteziológust is fel kell keresni előzetes állapotfelmérés és műtéti rizikóbecslés céljából. Az aneszteziológiai ambulancián a háziorvosi vizsgálathoz hasonló vizsgálat történik, kikérdeznek, megmérik a vérnyomásodat, ellenőrzik a leleteidet. Szinte minden esetben szükséges egy EKG és egy laborvizsgálat műtét előtt, de lehet, hogy egyéb eredményekre is szükség lesz, pl. mellkasröntgen, esetleg szívultrahang, ezt az aneszteziológus dönti el.
Mi történik a műtét előtt, alatt, után?
A műtét előtt már az előző napokban be kell feküdnöd a kórházba. Fül-orr-gégészeti műtétek előtt könnyű vacsora fogyasztása engedélyezett, inni a műtét előtt maximum 2 órával még lehet, vizet, teát vagy szűrt gyümölcslevet. A rendszeresen szedett gyógyszereket nem kell abbahagyni, kivéve, ha az aneszteziológus másképp rendelkezik. Amennyiben véralvadásgátló gyógyszert kell szedni belgyógyászati betegség miatt, az aneszteziológus rendelkezni fog arról is, hogy azt mennyi idővel a műtét előtt kell abbahagyni.
Már este is, de a műtét reggelén a megszokott gyógyszerek mellé kaphatsz egy „bátorító tablettát”, ez segít, hogy könnyebben vészeld át a műtét előtti várakozást.
Az altatáshoz monitorokat helyeznek fel, EKG-tappancsokat, vérnyomásmérőt, pulzoximétert. Vénát biztosítanak, ezen keresztül történik a műtét alatt a gyógyszerelés és a folyadékpótlás.
Ezután jön az altatás: fájdalomcsillapítót, altatószert kapsz, és amikor mélyen elaludtál, izomlazítót is, hogy a lélegeztetőcsövet be tudják helyezni a légcsőbe. A műtét alatt az aneszteziológus minden életfontos paramétert folyamatosan ellenőrizni fog, ha szükséges, ad még gyógyszert, irányítja a lélegeztetést, folyadékot pótol, és mindent megtesz azért, hogy a lehető legjobban sikerüljön a műtét.
A gége- és algarati daganatok esetében sokszor fordul elő úgynevezett „nehéz légút”, ami azt jelenti, hogy a daganat helyzete miatt eleve szűkebb a levegő útja, az anatómiai képletek a szokásostól eltérően helyezkednek el. Előfordulhat olyan helyzet is, hogy a szűkítő daganat miatt az altatás sem lehetséges, ilyenkor aneszteziológiai felügyelet mellett, helyi érzéstelenítésben történik a sztómaképzés.
Amikor vége a műtétnek, leállítják a gyógyszerek és altatógázok adagolását, és hagyják, hogy magadtól felébredj. Ezután az őrzőbe vagy az osztályra kerülsz, ahol még szükség lehet oxigénmaszkra, monitorizálásra, és a fájdalomcsillapítást is beállítják.
Ha teljes gégeeltávolítás történik, akkor nem tudsz majd ugyanúgy köhögni, mint műtét előtt. A légcsőben esetlegesen felszaporodó váladékot a nővérek segítenek majd eltávolítani, az első időben a sztómás nyíláson keresztül bevezetett szívóval. A nyelés is valószínűleg érintett lesz, lehet, hogy átmenetileg táplálószonda kerül behelyezésre. A teljes gégeeltávolítás után beszélni sem fogsz tudni, így egyéb módot kell találni a nővérekkel és az orvosokkal való kommunikációra.
Lehet az altatásnak szövődménye?
Mint minden orvosi beavatkozásnak, az altatásnak is lehetnek mellékhatásai és szövődményei, a leggyakoribbak: rossz közérzet, szédülés, hányinger, aluszékonyság, fejfájás, de ezek rövid idő alatt maguktól is megszűnnek.
Az altatás leggyakoribb szövődménye a torokfájdalom (a lélegeztetőcső miatt) illetve fogsérülés (ez pedig a lélegeztetőcső behelyezésekor alakulhat ki). Ritkán előfordulhat vérnyomásingadozás, szívritmuszavar, szívelégtelenség, allergiás reakció gyógyszerekre, műtét utáni légzési nehézség, ezekre az altatóorvos előre felhívja a figyelmet, ha a műtét jellege vagy az alapbetegségek miatt fokozott a kockázat.
A szupportív kezelés egy tág, gyűjtőfogalom: minden olyan kezelés beletartozik, amelynek célja a daganat, illetve a daganatellenes kezelések következtében kialakuló panaszoknak, mellékhatásoknak a megelőzése, kezelése. Hallhatod így is: szupportáció.
A fej-nyaki daganattal érintett betegeknek speciális szupportív gondozásra van szükségük, a lelki-érzelmi és fizikai megterhelés mellett sokszor kozmetikai elváltozásokkal is meg kell küzdeni.
A szupportív ellátáshoz a következők tartoznak:
- Pre-habilitáció
 A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
- Fertőzések megelőzése
A műtéti terület fertőzése ritkán, de nem extrém ritkán előforduló szövődmény, amely bármilyen típusú sebészeti beavatkozást követhet, és potenciálisan késleltetett sebgyógyulást, sebszétválást, sipolyképződést és kedvezőtlen szöveti rekonstrukciót eredményezhet.
A szájüregi és szájgarati nyálkahártya-gyulladás, valamint az ún. nyaki radiodermatitisz (sugárkezelés okozta bőrgyulladás) lokális megközelítéssel történő megelőzése kulcsfontosságú. A sugárzás által okozott hámfolytonosság megbomlása szintén a fertőzések bejárati kapuja lehet. Ezenkívül a kemoterápia által kiváltott neutropénia (alacsony fehérvérsejtszám) is megkönnyítheti a vírusok és baktériumok könnyebb bejutását a szervezetbe. A fehérvérsejtek ugyanis a fertőzések elleni védekezésben játszanak fontos szerepet. A fehérvérsejtek egyik típusa a neutrofil granulocita. Ha ezek száma a vérben túl alacsony, akkor beszélünk neutropéniáról), ami tovább ronthatja a fertőzések elleni küzdelem képességét. Ezenkívül egyes orvosi eszközök, például az intravénás katéterek további jelentős kockázati tényezők lehetnek a szisztémás fertőzések számára. Antimikrobális gyógyszerek adhatók, ezek fajtáját a kezelőorvos határozza meg.
- Fájdalomcsillapítás
 Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
A sugárzás által kiváltott nyálkahártya-gyulladás súlyos fájdalmat és gyakran nem tervezett kezelési szüneteket, klinikai látogatásokat és kórházi kezelést eredményez.
A sugárkezelés alatti fájdalom általában a kezelési időszak második felében rosszabbodik, majd 1-2 héttel annak befejezése után javul.
Fontos a megfelelő szájhigiénia és a speciális szájöblítés, amelyet már a kezelések megkezdésekor el kell kezdeni. Ha fájdalom van, azt a lidokain vagy egyéb felületi érzéstelenítő helyi alkalmazása javíthatja.
A megfelelő fájdalomcsillapító programnak tartalmaznia kell a tünet, illetve annak fokozódásának korai felismerését, és az erélyesebb fájdalomcsillapító terápia azonnali megkezdését.
A fájdalomcsillapító terápia felépítése piramis-szerű: nem folyamatos fájdalom esetén ún. nem-szteroid gyulladáscsökkentő típusú fájdalomcsillapítók alkalmazhatók (ellenjavallat - pl. vesekárosodás - hiányában), szükség szerint, de a maximális napi dózis alatt. Folyamatos vagy erősebb fájdalom esetén ún. minor opioid származékokat alkalmazhatnak, amelyeknek érdemi álmosító hatása nincs. Erős fájdalom esetén, amennyiben az előbb ismertetett módszerekkel kielégítő fájdalomcsillapítás nem érhető el, major opioid alkalmazása válhat szükségessé, amely megfelelő dózisának beállításához időnként kórházi felvétel válhat szükségessé. Az opioid származékok, ill. a nem szteroid gyulladáscsökkentő típusú fájdalomcsillapítók kombinálhatók: az előbbiek által felállított bázisterápia mellett jelentkező áttöréses fájdalom esetén az utóbbiak alkalmazásával érhető el megfelelő eredményt.
Speciális megfontolást igényel a fej-nyaki daganatos betegek fájdalomcsillapításának beállítása abból a szempontból, hogy gyakran a szájon keresztüli gyógyszerbevétel nem megoldható, így egyéb, vízben oldódó, a gyomorszondába beadható gyógyszereket, esetleg speciális, bőrön keresztül felszívódó, tapasz formájában alkalmazható hatóanyagokat kell alkalmazni.
- Nyelésterápia

A fej-nyaki régióban elhelyezkedő daganatok, illetve az ezen a területen végzett beavatkozások jelentősen befolyásolhatják a nyelési funkciót. Amennyiben a megfelelő kalória-, és/vagy folyadékbevitel szájon keresztül nem megoldható, ún. szondatáplálást alkalmaznak.
Előfordulhat, hogy a kezelés következtében megváltozik a nyelésben résztvevő szervek struktúrája (pl. részleges gégeeltávolítás esetén) vagy funkciója (pl. idegbénulás következtében nyelv- vagy gégebénulás). Ezekben az esetekben foniáter szakorvos, illetve nyelésterápiában jártas logopédus szoros együttműködésével, megfelelő hozzáállással és türelemmel a nyelés jelentősen javítható.
- Légzési támogatás
A daganat jelenléte okozta légúti szűkület, esetleg a műtét vagy sugárterápia okozta duzzanat/ödéma miatt kialakulhat fulladásos panasz. Fontos ennek az idejében történő felismerése (általában belégzéskor jelentkező hangos légzés, ún. inspirációs stridor kíséretében jelentkezik), lehetőség szerint megelőzése. Előfordulhat, hogy a daganat önmagában még nem okoz olyan fokú szűkületet, hogy fulladásos panasz jelentkezzen, de a terápia – általában átmenetileg – tovább szűkítheti a légutat. A fenti esetekben a kezelőorvos légcsőmetszést (tracheotómiát/tracheosztómiát) fog javasolni.
 A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
Amennyiben a kanülviselésre hosszabb távon van szükséged, a kezelőorvos ellát majd recepttel, és még a kórházban megtörténik a kanülviselés alapjainak, a kanül ápolásának, valamint cseréjének betanítása.
Többféle kanül létezik, a leggyakrabban használt típusok:
- “egyszerű” kanül
- beszédszelepes kanül - a kanül felső oldalán lyukak, a kanül belső részének nyílásán pedig szelep helyezkedik el: belégzéskor a szelep kinyílik, a levegő a tüdőbe áramlik, kilégzéskor a szelep záródik, és az említett lyukakon keresztül a levegő a gége irányába halad, lehetőséget adva a hangképzésre, beszédre. Fontos, hogy a beszédszelepes kanül alkalmazásának akkor van értelme, ha van funkcionáló gége, amellyel a hangadás kivitelezhető, továbbá fontos megemlíteni, hogy a légcsőmetszést követő korai időszakban általában nem alkalmaznak beszédszelepes kanült a fokozott váladékképződés miatt, illetve amiatt a tény miatt, hogy a megfelelő használathoz a tracheotómiás seb gyógyulása szükséges.
- Speciálisan hosszított kanülök: előfordulhat, hogy a lyuk a légcsövön mélyen került kialakításra, ahhoz pedig, hogy a kanül megfelelő hosszan beérjen a légcsőbe, nem elegendő a hagyományos kanül, annál hosszabb csőre lehet szükség.
A kezelés végeztével, ha a légutak megfelelő tágassága helyreállt, és nincs fenyegető légúti szűkület, fulladásveszély, a nyílás megszüntethető: az esetek nagy részében a kanül eltávolításával a nyílás magától bezáródik néhány hét alatt, de előfordulhat, hogy műtéti zárásra kerül sor.
- Táplálkozási támogatás
A nyelésfunkció romlása esetén, előfordulhat, hogy nem tudsz megfelelő mennyiségű tápanyagot bevinni a szervezetedbe. Amennyiben a folyadék fogyasztása akadálytalan, iható tápszerekkel a megfelelő mennyiségű kalória elfogyasztható. Ha azonban a nyelési nehezítettség kifejezett, az fogyáshoz vezet - tehát szükség lehet a táplálás megoldásához szondatáplálásra.
 Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
 Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
A táplálás beállítása a kezelőorvos, valamint a dietetikus feladata, akik a társbetegségek (pl. cukorbetegség) figyelembevételével megállapítják a szükséges kalóriaigényt, ennek megfelelően állítják fel a táplálási tervet.
- Pszichológiai támogatás
A daganatos diagnózis, a megváltozott életfunkciók (nyelés, légzés, beszéd), a mindennapi rutinból való kiesés hatalmas lelki terhet ró a betegre, valamint a hozzátartozókra. Sokszor a pszichés nyomás nem is tudatosul az emberekben, mégis jelentősen befolyásolja az életminőséget: a társas kapcsolatok háttérbe szorulnak, ingerlékenység jelentkezik, alváspanaszok, indítékszegénység jelentkezhet.
 Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
A daganatos betegek kezelésének szerves része a pszichés támogatás.
A daganatos megbetegedés híre, tele olyan félelmetes jelzőkkel, mint például a „rosszindulatú”, már önmagában jelentősen megterhelheti pszichés állapotodat. Még a sikeresen kezelt rákbetegség esetén is leírták az ún. „Damoklész kardja effektust”, vagyis azt, hogy a páciens a betegség állandó észlelt fenyegetettségében kénytelen élni. Csakúgy, mint II. Dionüszosz kegyence, akit a türannosz a legenda szerint – hogy megértse a mégoly fényűző királysággal járó felelősség nyomását – trónjára ültetett, mindenféle finomsággal traktált, de közben éles kardot függesztett a feje fölé, egyetlen lószőrrel…
Amikor a rossz hírt megkapod, már akkor is túl vagy egy bizonytalan ideig tartó, idegőrlő várakozáson. Amikor pedig legrosszabb sejtésed válik valóra, az sokkoló lehet a számodra. Ha pedig már „elérkezett hozzád”, vagyis felfogtad a betegség tényét, akkor szoronghatsz a folytatástól: a kezelésektől, a fájdalomtól, a testi funkciók vagy kinézet megváltozásától, függetlenséged és szerepeid elvesztésétől, a kiszolgáltatottságtól. És – sokszor önmagadnak is bevallatlanul – retteghetsz az esetleges legnegatívabb végkifejlettől: a haláltól.
A diagnózis nem egyenlő a halálos ítélettel!
A gyógyulás sok tényezőtől függ, de van rá esély. Ennek pedig az is része, hogy lelki erőforrásaidat is mozgósítani tudd.
Mit tehet a pszichológus?
Semmi esetre sem azt, hogy a betegség állítólagos „lelki okait” keresi! Valóban hozzájárulhatnak a betegség létrejöttéhez egyes rossz szokások, és lehet lelki oka annak, hogy valaki önkárosító életmódot folytat – például tartós rosszkedvét alkoholmámorba fojtja, vagy dohányfüsttel nyugtatja le magát –, de nincs olyan pszichés tényező, mely önmagában rákot okozna! Még a sokat emlegetett stressz is legfeljebb áthangolja az arra érzékeny szervrendszerek működését, befolyásolhatja az immunválaszt, és hajlamosíthat egyes káros folyamatokra, de csak ha krónikusan áll fenn, kontrollálhatatlannak tűnik, és tehetetlenül állunk vele szemben. És a fentieken kívül még sok más tényező – például a környezeti ártalmak vagy a genetikai hajlam – vesz részt e folyamatban, mely az esetek nagy részében nem visszafordíthatatlan.
Attól sem kell tartanod, hogy a pszichológus a sok gyógyszer mellé még egy „dilibogyót” is felír: nem is teheti, hiszen nem orvos. Ha hosszabb közös beszélgetés után úgy ítéli meg, hogy erre szükség lehet, akkor együtt körbejárhatjátok ezt a lehetőséget, de csakis a Te beleegyezéseddel.
Sokkal inkább abban segíthet a szakember, hogy:
- feldolgozd a rossz hír okozta megrázkódtatást
- együttérző legyél önmagaddal, és így nézz rá félelmeidre
- tudd nyugodtabban átgondolni lehetőségeidet és részt venni a téged érintő döntésekben
- könnyebben bírd a kezelésekkel járó megpróbáltatásokat
- legyen több erőd kitartani a terápia mellett
- elkezdhess megbékélni tested változásaival
- képes legyél bizakodni
- és végül legyen bátorságod oly módon és mennyiségben kommunikálni szeretteiddel betegségedről, ahogy neked a legmegfelelőbb.
A pszichológiai segítség érkezhet egy vagy több egyéni beszélgetés, esetleg csoportos támogatás formájában. Nem könnyű persze segítséget kérni egy olyan kultúrában, ahol még tartja magát a közhiedelem, hogy „csak az megy pszichológushoz, aki bolond”. De nem kell bolondnak lenni ahhoz, hogy egy ilyen élethelyzet megviseljen, és átmenetileg nemcsak testi, hanem lelki úton is elfogadd a segítséget.
Összességében tehát a pszichológus vagy egyéb ezen a területen jártas mentális segítő (például mentálhigiénés szakember) is hozzáteheti a tudását ahhoz, hogy az életminőséged javuljon. Így is, ebben a helyzetben is, akár már holnap.
Mindig fordulj bizalommal az orvosodhoz, és, ha szükségét érzed, kérj másodvéleményt más szakorvostól is!
Magyar Fej-nyaki Onkológiai Társaság: https://fejnyakidaganatok.hu
Onkológiai Centrumok:
Budapest
Semmelweis Egyetem Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
1083 Budapest, Szigony u. 36.
https://semmelweis.hu/fulorrgegeszet/
Országos Onkológiai Intézet Fej-Nyaki Daganatok Multidiszciplináris Központ
1122 Budapest, Ráth György u. 7-9
https://onkol.hu/betegeknek/fekvobeteg/fej-nyak-sebeszeti-osztaly/
Debrecen
Debreceni Egyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
4032 Debrecen, Nagyerdei krt. 98
https://klinikaikozpont.unideb.hu/hu/elerhetoseg-ful-orr-gegeszeti-es-fej-nyaksebeszeti-klinika
Szeged
Szegedi Egyetem Szent-Györgyi Albert Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
6725 Szeged, Tisza Lajos krt. 111.
https://u-szeged.hu/szakk/hirek-esemenyek/magyar-ful-orr-gege-fej-191018
Pécs
Pécsi Tudományegyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
7621 Pécs, Munkácsy Mihály u. 2.
Gyógyszeres kezelés, kiújuláskor Kemoterápia/Immunterápia/Célzott terápia

Amennyiben a beteg általános állapota lehetővé teszi, a kezelés részét képezhetik kemoterápiás szerek, célzott (biológiai) terápiás szerek, illetve ún. immunterápiás gyógyszerek. A betegek többsége gyógyszeres kezelés alatt tabletták szedésére gondol, pedig nem ezt jelenti. A gyógyszeres kezelés lehet:
1. Kemoterápia

Kemoterápiát három esetben lehet alkalmazni fej-nyaki daganatok kezelése során:
- indukciós (vagy neoadjuváns) kemoterápia: műtét, vagy sugárterápia előtt adható, 2 vagy 3 ciklus kezelést jelent. Korábban gyakran alkalmazták, ma már meglehetősen beszűkült az indikációs köre.
- sugárkezelés mellé alkalmazott kemoterápia: Helyileg előrehaladott, de távoli áttétet még nem képzett daganatok esetén, a sugárkezelés mellé adható általában 3 hetente 1 alkalommal, összesen 3 napon át adva (ritkábban hetente, kisebb dózisokban), valamint operált, de kedvezőtlen szövettani tulajdonságokat mutató daganatoknál, a műtétet követően, posztoperatív sugárkezeléssel kombinálva.
- palliatív kemoterápia: azokban az esetekben, amikor helyileg alkalmazott kezeléssel (műtét vagy sugárkezelés) gyógyulás nem várható, kemoterápiás kezeléssel javítható a betegek várható túlélése. Egyrészt helyileg kiújuló, ill. távoli áttétes stádiumban, általában biológiai terápiával (immunterápia vagy célzott terápia) kombinálva alkalmazható, másrészt olyan sebészileg nem eltávolítható daganatoknál, amelyek a sugárkezelést követően nem gyógyultak meg.
Kemoterápiás szereknek nevezzük azokat a gyógyszereket, melyek hatásmechanizmusuk során károsítják a szervezet osztódó sejtjeit. Ezek a gyógyszerek ugyan minden sejtünkre hatnak, azonban lényegesen kisebb fokban károsítják a normál sejteket, mint a daganatsejteket, amelyekkel szemben harcolnak. A kezelés során elpusztul az éppen osztódó sejtek nagy része, azonban a kezelés utáni időszakban az egészséges sejtek az eredeti, normális mennyiségre szaporodnak, míg a daganatsejtekből kevesebb lesz, és számuk lassabban emelkedik a kiindulási értékhez képest.
A kezelés célja a daganatos beteg teljes gyógyulása, a daganatmentes időszak elérése, vagy ennek elmaradása esetén a daganat növekedésének lassítása, leállítása. Meg kell jegyeznünk azt is, hogy olykor csak a tünetek enyhítésére van lehetőség.
Kemoterápia csak a daganat szövettani típusának tisztázását követően, szakbizottsági (onkoteam) javaslatnak megfelelően adható, hiszen minden kezelést szerv- és szövetspecifikusan választanak ki az orvosok. A kezelési tervet az onkológus állítja fel, ez mindig az adott esettől és a kezelések hatékonyságától függ. A kemoterápiát minden alkalommal a páciensre dozírozzák (adagolják) testfelszín vagy speciális képlet alapján.
A kemoterápiának bizony vannak mellékhatásai. Mint minden gyógyszerkészítményre, a kemoterápiára is lehet allergiás a páciens. Sajnos a tenyérviszketéstől, a kipirosodástól a nehézlégzésen, a szívdobogásérzésen, a deréktáji fájdalmon át, a súlyos anafilaxiás reakciókig bármi előfordulhat, azonban szakképzett személyzet áll rendelkezésre, akik ezeket a reakciókat azonnal kezelni tudják.
Amennyiben a beteg rosszul tolerálja a kezelést, a panasz súlyosságától függően akár a kemoterápiás készítmény változtatására is sor kerülhet. A panaszok enyhítésére, kivédésére a kezelés előtt előkészítő gyógyszereket alkalmaznak, amelyek gondoskodnak a gyomor védeleméről, illetve allergia elleni antihisztamint, szteroidot és hányingercsillapító gyógyszert is kap a beteg. Számítani kell arra is, hogy a páciens otthonában további mellékhatások várhatóak. A hányinger, a hányás, a hasmenés és a székrekedés gyakori panasz. Vannak készítmények, melyek alkalmazása a bőr, a haj és a köröm állapotát is érintik, mint a haj elvesztése, vagy a körmök elszíneződése, gombásodása. Nyálkahártya-gyulladás, szájszárazság is jelentkezhet. A vérsejteket érintő mellékhatások fokozódnak a felvett kemoterápiák számával, így csökkent fehérvérsejt, vörösvérsejt és vérlemezke számot mutatnak a laborvizsgálatok eredményei. A kemoterápia és a daganat maga is fokozza a trombózis-készséget, így az orvosok vérhígító készítményt alkalmaznak ennek megelőzésére.
Szívizomkárosodás a kardiotoxikus készítmények esetében várható, így szívultrahang vizsgálattal figyelemmel kísérik a szív pumpafunkcióját, hiszen csak adott határérték felett adhatóak ezek a készítmények. Vannak olyan gyógyszerek, melyek a perifériás idegeket bántják, így a talp- és az ujjbegyek zsibbadását okozzák. Máj- és vesefunkciós eltérések abból adódhatnak, hogy a kemoterápiás hatóanyagok vagy a májon vagy a vesén keresztül választódnak ki.
A kemoterápia menete
Minden kezeléssorozat egy megbeszéléssel indul, ahol az orvos és a beteg meghatározzák a célt, és megtervezik a kezeléseket. Megbeszélik, hogy milyen mellékhatások várhatók, és minden felmerülő kérdésre választ adnak. Szó esik arról is, hogy a táplálkozáson keresztül hogyan védjük ki a panaszokat, és mivel segíthető még a gyógyulás. Ilyenkor felírják az előkészítő gyógyszereket is, és megbeszélik az adagolásukat. Az első kezeléskor beleegyező nyilatkozatot kell a páciensnek aláírnia, esetenként a szívultrahang eredmény is szükséges. Minden kezelés előtt friss laborvizsgálatot végeznek, mely tartalmazza a vérképet, máj- és vesefunkciós paramétereket, ionokat, vizeletvizsgálatot. Amennyiben ezek megfelelnek a kezeléshez, súlymérést követően kiszámolják a kemoterápia dózisát. A betegnek ilyenkor lehetősége van arra, hogy megbeszélje a panaszait orvosával, és megoldást keresnek rá. Ezek után a kemoterápiás kezelőbe irányítják a beteget, ahol a gyógyszertárból megrendelt gyógyszer megérkezését követően a nővér beköti az előírt készítményt, amennyiben a beteg vitális paraméterei rendben vannak. A kezelő helyiségek jól felszereltek a beteg ellátására és kényelméhez igazodva.
Az önmagában alkalmazott kemoterápiát három-öthetente 1-5 napig adják. Ezalatt az idő alatt a kórházban kell tartózkodnod, minden kijelölt napon fogsz kezelést kapni. A kezelés és a kórházi tartózkodás az általánosnál több előkészületet nem igényel.
Kezelést követően vérkép laborvizsgálat szükséges, annak ellenőrzésére, hogy a kemoterápia milyen mértékben károsította a csontvelőt, és amennyiben szükséges, lehetőség van a csontvelő támogatására. Nagyon fontos, hogy amennyiben a kemoterápiás kezelést követő napokban/hetekben a beteg belázasodik, haladéktalanul jelentkezzen a kezelő intézményében!
Kóros értékek: fehérvérsejtszám 2,0 G/l alatt; abszolút neutrofil szám 1,5 G/l alatt; hemoglobin 9,0 g/dl alatt; vérlemezke 100 G/l alatt. A mellékhatások a kezelést követő másod-harmadnap jelentkeznek változó intenzitással. A páciensek a megbeszélteknek megfelelően járnak el a mellékhatások megjelenésekor, de olykor előfordul, hogy orvosi segítségre van szükségük ezek megoldására, ilyenkor az egészségügyi személyzet a betegek rendelkezésére áll a megadott elérhetőségeken.
A kezelések hatékonyságát képalkotó vizsgálattal (CT, MR, PET), bizonyos tumorok esetén tumormarkerrel követik. Amennyiben rezisztencia alakul ki egy készítménnyel szemben, terápiaváltásra kényszerülnek, ezzel kapcsolatban az orvos kimerítő tájékoztatást fog adni betegének.
Nagyon fontos, hogy kemoterápia alatt erősítsd a szervezetedet vitaminokkal, fontos tápanyagokkal (például megfelelő mennyiségű fehérjével, vaspótlással).
2. Immunterápia

Az onkológiai immunterápia, vagy immunellenőrzőpont-gátló kezelés az utóbbi évtized egyik legnagyobb, Nobel-díjjal jutalmazott tudományos áttörése volt: azon a felismerésen alapszik, hogy a daganatok képesek termelni olyan fehérjéket, amelyek segítségével elbújnak az immunrendszer elől, ill. gátolják a különböző immunsejtek működését, így a szervezetünk nem pusztítja el őket (normál esetben, a naponta keletkező daganatsejteket az immunrendszerünk felismeri és semlegesíti). A kezelés célja ezen fehérjék gátlása, ezáltal az immunrendszernek a daganat ellen való fordítása.
Fej-nyaki daganatok kezelésében több indikációban alkalmazhatunk ilyen terápiát: a helyileg kiújuló, ill. távoli áttétes stádiumban kemoterápiával kombinálva vagy anélkül, valamint olyan sebészileg nem eltávolítható daganatoknál, amelyek a sugárkezelés és kemoterápia kombinációját követően nem gyógyultak meg.
A kezelés sok esetben függ a daganat egyes tulajdonságaitól (un. PD-L1-státuszától), amelyre a patológusok tudnak választ adni a korábbi szövetminta feldolgozásából.
3. Célzott terápia

A daganatok kialakulásában nagy szerepe van egyes molekuláris eltéréseknek (mutációk, kromoszóma-eltérések stb.). Több daganattípus (pl. tüdőrák, emlő) kezelésében jelentős szerepet játszik ezeknek az eltéréseknek a célzott támadása. Fej-nyaki laphámrákok esetében egy ilyen törzskönyvezett gyógyszer érhető el, hatásmechanizmusában az egyik növekedésifaktor-receptorhoz való kötődés játszik szerepet.
Két indikációban alkalmazhatjuk: a helyileg előrehaladott rákok esetében, sugárterápiával kombinálva (kemoterápia helyett, ha az a mellékhatások miatt nem adható), valamint a helyileg kiújuló vagy távoli áttétes daganatoknál, ha immunterápia nem adható.
Jellemző, de nem veszélyes mellékhatása a testszerte megjelenő kiütések. Jó hír, hogy akiknél ez a mellékhatás megjelenik, azoknál nagyobb eséllyel hat a gyógyszer.
A szupportív kezelés egy tág, gyűjtőfogalom: minden olyan kezelés beletartozik, amelynek célja a daganat, illetve a daganatellenes kezelések következtében kialakuló panaszoknak, mellékhatásoknak a megelőzése, kezelése. Hallhatod így is: szupportáció.
A fej-nyaki daganattal érintett betegeknek speciális szupportív gondozásra van szükségük, a lelki-érzelmi és fizikai megterhelés mellett sokszor kozmetikai elváltozásokkal is meg kell küzdeni.
A szupportív ellátáshoz a következők tartoznak:
- Pre-habilitáció
 A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
- Fertőzések megelőzése
A műtéti terület fertőzése ritkán, de nem extrém ritkán előforduló szövődmény, amely bármilyen típusú sebészeti beavatkozást követhet, és potenciálisan késleltetett sebgyógyulást, sebszétválást, sipolyképződést és kedvezőtlen szöveti rekonstrukciót eredményezhet.
A szájüregi és szájgarati nyálkahártya-gyulladás, valamint az ún. nyaki radiodermatitisz (sugárkezelés okozta bőrgyulladás) lokális megközelítéssel történő megelőzése kulcsfontosságú. A sugárzás által okozott hámfolytonosság megbomlása szintén a fertőzések bejárati kapuja lehet. Ezenkívül a kemoterápia által kiváltott neutropénia (alacsony fehérvérsejtszám) is megkönnyítheti a vírusok és baktériumok könnyebb bejutását a szervezetbe. A fehérvérsejtek ugyanis a fertőzések elleni védekezésben játszanak fontos szerepet. A fehérvérsejtek egyik típusa a neutrofil granulocita. Ha ezek száma a vérben túl alacsony, akkor beszélünk neutropéniáról), ami tovább ronthatja a fertőzések elleni küzdelem képességét. Ezenkívül egyes orvosi eszközök, például az intravénás katéterek további jelentős kockázati tényezők lehetnek a szisztémás fertőzések számára. Antimikrobális gyógyszerek adhatók, ezek fajtáját a kezelőorvos határozza meg.
- Fájdalomcsillapítás
 Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
A sugárzás által kiváltott nyálkahártya-gyulladás súlyos fájdalmat és gyakran nem tervezett kezelési szüneteket, klinikai látogatásokat és kórházi kezelést eredményez.
A sugárkezelés alatti fájdalom általában a kezelési időszak második felében rosszabbodik, majd 1-2 héttel annak befejezése után javul.
Fontos a megfelelő szájhigiénia és a speciális szájöblítés, amelyet már a kezelések megkezdésekor el kell kezdeni. Ha fájdalom van, azt a lidokain vagy egyéb felületi érzéstelenítő helyi alkalmazása javíthatja.
A megfelelő fájdalomcsillapító programnak tartalmaznia kell a tünet, illetve annak fokozódásának korai felismerését, és az erélyesebb fájdalomcsillapító terápia azonnali megkezdését.
A fájdalomcsillapító terápia felépítése piramis-szerű: nem folyamatos fájdalom esetén ún. nem-szteroid gyulladáscsökkentő típusú fájdalomcsillapítók alkalmazhatók (ellenjavallat - pl. vesekárosodás - hiányában), szükség szerint, de a maximális napi dózis alatt. Folyamatos vagy erősebb fájdalom esetén ún. minor opioid származékokat alkalmazhatnak, amelyeknek érdemi álmosító hatása nincs. Erős fájdalom esetén, amennyiben az előbb ismertetett módszerekkel kielégítő fájdalomcsillapítás nem érhető el, major opioid alkalmazása válhat szükségessé, amely megfelelő dózisának beállításához időnként kórházi felvétel válhat szükségessé. Az opioid származékok, ill. a nem szteroid gyulladáscsökkentő típusú fájdalomcsillapítók kombinálhatók: az előbbiek által felállított bázisterápia mellett jelentkező áttöréses fájdalom esetén az utóbbiak alkalmazásával érhető el megfelelő eredményt.
Speciális megfontolást igényel a fej-nyaki daganatos betegek fájdalomcsillapításának beállítása abból a szempontból, hogy gyakran a szájon keresztüli gyógyszerbevétel nem megoldható, így egyéb, vízben oldódó, a gyomorszondába beadható gyógyszereket, esetleg speciális, bőrön keresztül felszívódó, tapasz formájában alkalmazható hatóanyagokat kell alkalmazni.
- Nyelésterápia

A fej-nyaki régióban elhelyezkedő daganatok, illetve az ezen a területen végzett beavatkozások jelentősen befolyásolhatják a nyelési funkciót. Amennyiben a megfelelő kalória-, és/vagy folyadékbevitel szájon keresztül nem megoldható, ún. szondatáplálást alkalmaznak.
Előfordulhat, hogy a kezelés következtében megváltozik a nyelésben résztvevő szervek struktúrája (pl. részleges gégeeltávolítás esetén) vagy funkciója (pl. idegbénulás következtében nyelv- vagy gégebénulás). Ezekben az esetekben foniáter szakorvos, illetve nyelésterápiában jártas logopédus szoros együttműködésével, megfelelő hozzáállással és türelemmel a nyelés jelentősen javítható.
- Légzési támogatás
A daganat jelenléte okozta légúti szűkület, esetleg a műtét vagy sugárterápia okozta duzzanat/ödéma miatt kialakulhat fulladásos panasz. Fontos ennek az idejében történő felismerése (általában belégzéskor jelentkező hangos légzés, ún. inspirációs stridor kíséretében jelentkezik), lehetőség szerint megelőzése. Előfordulhat, hogy a daganat önmagában még nem okoz olyan fokú szűkületet, hogy fulladásos panasz jelentkezzen, de a terápia – általában átmenetileg – tovább szűkítheti a légutat. A fenti esetekben a kezelőorvos légcsőmetszést (tracheotómiát/tracheosztómiát) fog javasolni.
 A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
Amennyiben a kanülviselésre hosszabb távon van szükséged, a kezelőorvos ellát majd recepttel, és még a kórházban megtörténik a kanülviselés alapjainak, a kanül ápolásának, valamint cseréjének betanítása.
Többféle kanül létezik, a leggyakrabban használt típusok:
- “egyszerű” kanül
- beszédszelepes kanül - a kanül felső oldalán lyukak, a kanül belső részének nyílásán pedig szelep helyezkedik el: belégzéskor a szelep kinyílik, a levegő a tüdőbe áramlik, kilégzéskor a szelep záródik, és az említett lyukakon keresztül a levegő a gége irányába halad, lehetőséget adva a hangképzésre, beszédre. Fontos, hogy a beszédszelepes kanül alkalmazásának akkor van értelme, ha van funkcionáló gége, amellyel a hangadás kivitelezhető, továbbá fontos megemlíteni, hogy a légcsőmetszést követő korai időszakban általában nem alkalmaznak beszédszelepes kanült a fokozott váladékképződés miatt, illetve amiatt a tény miatt, hogy a megfelelő használathoz a tracheotómiás seb gyógyulása szükséges.
- Speciálisan hosszított kanülök: előfordulhat, hogy a lyuk a légcsövön mélyen került kialakításra, ahhoz pedig, hogy a kanül megfelelő hosszan beérjen a légcsőbe, nem elegendő a hagyományos kanül, annál hosszabb csőre lehet szükség.
A kezelés végeztével, ha a légutak megfelelő tágassága helyreállt, és nincs fenyegető légúti szűkület, fulladásveszély, a nyílás megszüntethető: az esetek nagy részében a kanül eltávolításával a nyílás magától bezáródik néhány hét alatt, de előfordulhat, hogy műtéti zárásra kerül sor.
- Táplálkozási támogatás
A nyelésfunkció romlása esetén, előfordulhat, hogy nem tudsz megfelelő mennyiségű tápanyagot bevinni a szervezetedbe. Amennyiben a folyadék fogyasztása akadálytalan, iható tápszerekkel a megfelelő mennyiségű kalória elfogyasztható. Ha azonban a nyelési nehezítettség kifejezett, az fogyáshoz vezet - tehát szükség lehet a táplálás megoldásához szondatáplálásra.
 Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
 Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
A táplálás beállítása a kezelőorvos, valamint a dietetikus feladata, akik a társbetegségek (pl. cukorbetegség) figyelembevételével megállapítják a szükséges kalóriaigényt, ennek megfelelően állítják fel a táplálási tervet.
- Pszichológiai támogatás
A daganatos diagnózis, a megváltozott életfunkciók (nyelés, légzés, beszéd), a mindennapi rutinból való kiesés hatalmas lelki terhet ró a betegre, valamint a hozzátartozókra. Sokszor a pszichés nyomás nem is tudatosul az emberekben, mégis jelentősen befolyásolja az életminőséget: a társas kapcsolatok háttérbe szorulnak, ingerlékenység jelentkezik, alváspanaszok, indítékszegénység jelentkezhet.
 Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
A daganatos betegek kezelésének szerves része a pszichés támogatás.
A daganatos megbetegedés híre, tele olyan félelmetes jelzőkkel, mint például a „rosszindulatú”, már önmagában jelentősen megterhelheti pszichés állapotodat. Még a sikeresen kezelt rákbetegség esetén is leírták az ún. „Damoklész kardja effektust”, vagyis azt, hogy a páciens a betegség állandó észlelt fenyegetettségében kénytelen élni. Csakúgy, mint II. Dionüszosz kegyence, akit a türannosz a legenda szerint – hogy megértse a mégoly fényűző királysággal járó felelősség nyomását – trónjára ültetett, mindenféle finomsággal traktált, de közben éles kardot függesztett a feje fölé, egyetlen lószőrrel…
Amikor a rossz hírt megkapod, már akkor is túl vagy egy bizonytalan ideig tartó, idegőrlő várakozáson. Amikor pedig legrosszabb sejtésed válik valóra, az sokkoló lehet a számodra. Ha pedig már „elérkezett hozzád”, vagyis felfogtad a betegség tényét, akkor szoronghatsz a folytatástól: a kezelésektől, a fájdalomtól, a testi funkciók vagy kinézet megváltozásától, függetlenséged és szerepeid elvesztésétől, a kiszolgáltatottságtól. És – sokszor önmagadnak is bevallatlanul – retteghetsz az esetleges legnegatívabb végkifejlettől: a haláltól.
A diagnózis nem egyenlő a halálos ítélettel!
A gyógyulás sok tényezőtől függ, de van rá esély. Ennek pedig az is része, hogy lelki erőforrásaidat is mozgósítani tudd.
Mit tehet a pszichológus?
Semmi esetre sem azt, hogy a betegség állítólagos „lelki okait” keresi! Valóban hozzájárulhatnak a betegség létrejöttéhez egyes rossz szokások, és lehet lelki oka annak, hogy valaki önkárosító életmódot folytat – például tartós rosszkedvét alkoholmámorba fojtja, vagy dohányfüsttel nyugtatja le magát –, de nincs olyan pszichés tényező, mely önmagában rákot okozna! Még a sokat emlegetett stressz is legfeljebb áthangolja az arra érzékeny szervrendszerek működését, befolyásolhatja az immunválaszt, és hajlamosíthat egyes káros folyamatokra, de csak ha krónikusan áll fenn, kontrollálhatatlannak tűnik, és tehetetlenül állunk vele szemben. És a fentieken kívül még sok más tényező – például a környezeti ártalmak vagy a genetikai hajlam – vesz részt e folyamatban, mely az esetek nagy részében nem visszafordíthatatlan.
Attól sem kell tartanod, hogy a pszichológus a sok gyógyszer mellé még egy „dilibogyót” is felír: nem is teheti, hiszen nem orvos. Ha hosszabb közös beszélgetés után úgy ítéli meg, hogy erre szükség lehet, akkor együtt körbejárhatjátok ezt a lehetőséget, de csakis a Te beleegyezéseddel.
Sokkal inkább abban segíthet a szakember, hogy:
- feldolgozd a rossz hír okozta megrázkódtatást
- együttérző legyél önmagaddal, és így nézz rá félelmeidre
- tudd nyugodtabban átgondolni lehetőségeidet és részt venni a téged érintő döntésekben
- könnyebben bírd a kezelésekkel járó megpróbáltatásokat
- legyen több erőd kitartani a terápia mellett
- elkezdhess megbékélni tested változásaival
- képes legyél bizakodni
- és végül legyen bátorságod oly módon és mennyiségben kommunikálni szeretteiddel betegségedről, ahogy neked a legmegfelelőbb.
A pszichológiai segítség érkezhet egy vagy több egyéni beszélgetés, esetleg csoportos támogatás formájában. Nem könnyű persze segítséget kérni egy olyan kultúrában, ahol még tartja magát a közhiedelem, hogy „csak az megy pszichológushoz, aki bolond”. De nem kell bolondnak lenni ahhoz, hogy egy ilyen élethelyzet megviseljen, és átmenetileg nemcsak testi, hanem lelki úton is elfogadd a segítséget.
Összességében tehát a pszichológus vagy egyéb ezen a területen jártas mentális segítő (például mentálhigiénés szakember) is hozzáteheti a tudását ahhoz, hogy az életminőséged javuljon. Így is, ebben a helyzetben is, akár már holnap.
Mindig fordulj bizalommal az orvosodhoz, és, ha szükségét érzed, kérj másodvéleményt más szakorvostól is!
Magyar Fej-nyaki Onkológiai Társaság: https://fejnyakidaganatok.hu
Onkológiai Centrumok:
Budapest
Semmelweis Egyetem Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
1083 Budapest, Szigony u. 36.
https://semmelweis.hu/fulorrgegeszet/
Országos Onkológiai Intézet Fej-Nyaki Daganatok Multidiszciplináris Központ
1122 Budapest, Ráth György u. 7-9
https://onkol.hu/betegeknek/fekvobeteg/fej-nyak-sebeszeti-osztaly/
Debrecen
Debreceni Egyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
4032 Debrecen, Nagyerdei krt. 98
https://klinikaikozpont.unideb.hu/hu/elerhetoseg-ful-orr-gegeszeti-es-fej-nyaksebeszeti-klinika
Szeged
Szegedi Egyetem Szent-Györgyi Albert Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
6725 Szeged, Tisza Lajos krt. 111.
https://u-szeged.hu/szakk/hirek-esemenyek/magyar-ful-orr-gege-fej-191018
Pécs
Pécsi Tudományegyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
7621 Pécs, Munkácsy Mihály u. 2.
A legjobb támogató kezelés, kiújuláskor BSC - Best supportive care

A fenti fogalom azokat a beavatkozásokat foglalja össze, amelyeket azon betegek kaphatnak, akik fizikai állapotuk, a betegség stádiuma, vagy egyéb okok miatt már nem részesülhetnek aktív daganatellenes kezelésben. Ide tartozik a megfelelő fájdalomcsillapítás, a pszichés segítségnyújtás, a megfelelő táplálás, légzés fenntartása, ill. minden egyéb olyan kezelés, amely a beteg életminőségének javítását, megtartását célozza.
Sajnos előfordulhat, hogy egy beteg a rossz általános állapota (pl. társbetegségei - szív-, és érrendszeri, tüdőbetegségek stb.) miatt nem képes a daganatellenes kezelés (akár sebészi-, sugár-, vagy gyógyszeres terápia) mellékhatásainak elviselésére, továbbá találkozhatunk olyan esettel is, ahol a daganatellenes kezelések “fegyvertára” már kiürült, minden lehetséges gyógymódot bevetettünk, de a betegség sajnos nem reagál semmire. Ezekben a fenti esetekben alkalmazzák a BSC-kezelést.
Szupportív terápia
A szupportív kezelés egy tág, gyűjtőfogalom: minden olyan kezelés beletartozik, amelynek célja a daganat, illetve a daganatellenes kezelések következtében kialakuló panaszoknak, mellékhatásoknak a megelőzése, kezelése. Hallhatod így is: szupportáció.
A fej-nyaki daganattal érintett betegeknek speciális szupportív gondozásra van szükségük, a lelki-érzelmi és fizikai megterhelés mellett sokszor kozmetikai elváltozásokkal is meg kell küzdeni.
A szupportív ellátáshoz a következők tartoznak:
- Pre-habilitáció
 A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
- Fertőzések megelőzése
A műtéti terület fertőzése ritkán, de nem extrém ritkán előforduló szövődmény, amely bármilyen típusú sebészeti beavatkozást követhet, és potenciálisan késleltetett sebgyógyulást, sebszétválást, sipolyképződést és kedvezőtlen szöveti rekonstrukciót eredményezhet.
A szájüregi és szájgarati nyálkahártya-gyulladás, valamint az ún. nyaki radiodermatitisz (sugárkezelés okozta bőrgyulladás) lokális megközelítéssel történő megelőzése kulcsfontosságú. A sugárzás által okozott hámfolytonosság megbomlása szintén a fertőzések bejárati kapuja lehet. Ezenkívül a kemoterápia által kiváltott neutropénia (alacsony fehérvérsejtszám) is megkönnyítheti a vírusok és baktériumok könnyebb bejutását a szervezetbe. A fehérvérsejtek ugyanis a fertőzések elleni védekezésben játszanak fontos szerepet. A fehérvérsejtek egyik típusa a neutrofil granulocita. Ha ezek száma a vérben túl alacsony, akkor beszélünk neutropéniáról), ami tovább ronthatja a fertőzések elleni küzdelem képességét. Ezenkívül egyes orvosi eszközök, például az intravénás katéterek további jelentős kockázati tényezők lehetnek a szisztémás fertőzések számára. Antimikrobális gyógyszerek adhatók, ezek fajtáját a kezelőorvos határozza meg.
- Fájdalomcsillapítás
 Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
A sugárzás által kiváltott nyálkahártya-gyulladás súlyos fájdalmat és gyakran nem tervezett kezelési szüneteket, klinikai látogatásokat és kórházi kezelést eredményez.
A sugárkezelés alatti fájdalom általában a kezelési időszak második felében rosszabbodik, majd 1-2 héttel annak befejezése után javul.
Fontos a megfelelő szájhigiénia és a speciális szájöblítés, amelyet már a kezelések megkezdésekor el kell kezdeni. Ha fájdalom van, azt a lidokain vagy egyéb felületi érzéstelenítő helyi alkalmazása javíthatja.
A megfelelő fájdalomcsillapító programnak tartalmaznia kell a tünet, illetve annak fokozódásának korai felismerését és az erélyesebb fájdalomcsillapító terápia azonnali megkezdését.
A fájdalomcsillapító terápia felépítése piramis-szerű: nem folyamatos fájdalom esetén ún. nem-szteroid gyulladáscsökkentő típusú fájdalomcsillapítók alkalmazhatók (ellenjavallat - pl. vesekárosodás - hiányában), szükség szerint, de a maximális napi dózis alatt. Folyamatos vagy erősebb fájdalom esetén ún. minor opioid származékokat alkalmazhatunk, amelyeknek érdemi álmosító hatása nincs. Erős fájdalom esetén, amennyiben az előbb ismertetett módszerekkel kielégítő fájdalomcsillapítás nem érhető el, major opioid alkalmazása válhat szükségessé, amely megfelelő dózisának beállításához időnként kórházi felvétel válhat szükségessé. Az opioid származékok, ill. a nem szteroid gyulladáscsökkentő típusú fájdalomcsillapítók kombinálhatók: az előbbiek által felállított bázisterápia mellett jelentkező áttöréses fájdalom esetén az utóbbiak alkalmazásával érhetünk el megfelelő eredményt.
Speciális megfontolást igényel a fej-nyaki daganatos betegek fájdalomcsillapításának beállítása abból a szempontból, hogy gyakran a szájon keresztüli gyógyszerbevétel nem megoldható, így egyéb, vízben oldódó, a gyomorszondába beadható gyógyszereket, esetleg speciális, bőrön keresztül felszívódó, tapasz formájában alkalmazható hatóanyagokat kell alkalmazni.
- Nyelésterápia

A fej-nyaki régióban elhelyezkedő daganatok, illetve az ezen a területen végzett beavatkozások jelentősen befolyásolhatják a nyelési funkciót. Amennyiben a megfelelő kalória-, és/vagy folyadékbevitel szájon keresztül nem megoldható, ún. szondatáplálást alkalmaznak.
Előfordulhat, hogy a kezelés következtében megváltozik a nyelésben résztvevő szervek struktúrája (pl. részleges gégeeltávolítás esetén) vagy funkciója (pl. idegbénulás következtében nyelv- vagy gégebénulás). Ezekben az esetekben foniáter szakorvos, illetve nyelésterápiában jártas logopédus szoros együttműködésével, megfelelő hozzáállással és türelemmel a nyelés jelentősen javítható.
- Légzési támogatás
A daganat jelenléte okozta légúti szűkület, esetleg a műtét vagy sugárterápia okozta duzzanat/ödéma miatt kialakulhat fulladásos panasz. Fontos ennek az idejében történő felismerése (általában belégzéskor jelentkező hangos légzés, ún. inspirációs stridor kíséretében jelentkezik), lehetőség szerint megelőzése. Előfordulhat, hogy a daganat önmagában még nem okoz olyan fokú szűkületet, hogy fulladásos panasz jelentkezzen, de a terápia – általában átmenetileg – tovább szűkítheti a légutat. A fenti esetekben a kezelőorvos légcsőmetszést (tracheotómiát/tracheosztómiát) fog javasolni.
 A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
Amennyiben a kanülviselésre hosszabb távon van szükség, a kezelőorvos ellát majd kanüllel (illetve recepttel), és még a kórházban megtörténik a kanülviselés alapjainak, a kanül ápolásának, valamint cseréjének betanítása.
Többféle kanül létezik: a leggyakrabban használt típusok:
- “egyszerű” kanül
- beszédszelepes kanül - a kanül felső oldalán lyukak, a kanül belső részének nyílásán pedig szelep helyezkedik el: belégzéskor a szelep kinyílik, a levegő a tüdőbe áramlik, kilégzéskor a szelep záródik, és az említett lyukakon keresztül a levegő a gége irányába halad, lehetőséget adva a hangképzésre, beszédre. Fontos, hogy a beszédszelepes kanül alkalmazásának akkor van értelme, ha van funkcionáló gége, amellyel a hangadás kivitelezhető, továbbá fontos megemlíteni, hogy a légcsőmetszést követő korai időszakban általában nem alkalmaznak beszédszelepes kanült a fokozott váladékképződés miatt, illetve amiatt a tény miatt, hogy a megfelelő használathoz a tracheotómiás seb gyógyulása szükséges.
- Speciálisan hosszított kanülök: előfordulhat, hogy a lyuk a légcsövön mélyen került kialakításra, ahhoz pedig, hogy a kanül megfelelő hosszan beérjen a légcsőbe, nem elegendő a hagyományos kanül, annál hosszabb csőre lehet szükség.
A kezelés végeztével, ha a légutak megfelelő tágassága helyreállt, és nincs fenyegető légúti szűkület, fulladásveszély, a nyílás megszüntethető: az esetek nagy részében a kanül eltávolításával a nyílás magától bezáródik néhány hét alatt, de előfordulhat, hogy műtéti zárásra kerül sor.
- Táplálkozási támogatás
A nyelésfunkció romlása esetén, előfordulhat, hogy a beteg nem tud megfelelő mennyiségű tápanyagot bevinni a szervezetébe. Amennyiben a folyadék fogyasztása akadálytalan, iható tápszerekkel a megfelelő mennyiségű kalória elfogyasztható. Ha azonban a nyelési nehezítettség kifejezett, az fogyáshoz vezet - tehát szükség lehet a táplálás megoldásához szondatáplálásra.
 Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
 Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
A táplálás beállítása a kezelőorvos, valamint a dietetikus feladata, akik a társbetegségek (pl. cukorbetegség) figyelembevételével megállapítják a szükséges kalóriaigényt, ennek megfelelően állítják fel a táplálási tervet.
- Pszichológiai támogatás
A daganatos diagnózis, a megváltozott életfunkciók (nyelés, légzés, beszéd), a mindennapi rutinból való kiesés hatalmas lelki terhet ró a betegre, valamint a hozzátartozókra. Sokszor a pszichés nyomás nem is tudatosul az emberekben, mégis jelentősen befolyásolja az életminőséget: a társas kapcsolatok háttérbe szorulnak, ingerlékenység jelentkezik, alváspanaszok, indítékszegénység jelentkezhet.
 Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
A daganatos betegek kezelésének szerves része a pszichés támogatás.
A daganatos megbetegedés híre, tele olyan félelmetes jelzőkkel, mint például a „rosszindulatú”, már önmagában jelentősen megterhelheti pszichés állapotodat. Még a sikeresen kezelt rákbetegség esetén is leírták az ún. „Damoklész kardja effektust”, vagyis azt, hogy a páciens a betegség állandó észlelt fenyegetettségében kénytelen élni. Csakúgy, mint II. Dionüszosz kegyence, akit a türannosz a legenda szerint – hogy megértse a mégoly fényűző királysággal járó felelősség nyomását – trónjára ültetett, mindenféle finomsággal traktált, de közben éles kardot függesztett a feje fölé, egyetlen lószőrrel…
Amikor a rossz hírt megkapod, már akkor is túl vagy egy bizonytalan ideig tartó, idegőrlő várakozáson. Amikor pedig legrosszabb sejtésed válik valóra, az sokkoló lehet a számodra. Ha pedig már „elérkezett hozzád”, vagyis felfogtad a betegség tényét, akkor szoronghatsz a folytatástól: a kezelésektől, a fájdalomtól, a testi funkciók vagy kinézet megváltozásától, függetlenséged és szerepeid elvesztésétől, a kiszolgáltatottságtól. És – sokszor önmagadnak is bevallatlanul – retteghetsz az esetleges legnegatívabb végkifejlettől: a haláltól.
A diagnózis nem egyenlő a halálos ítélettel!
A gyógyulás sok tényezőtől függ, de van rá esély. Ennek pedig az is része, hogy lelki erőforrásaidat is mozgósítani tudd.
Mit tehet a pszichológus?
Semmi esetre sem azt, hogy a betegség állítólagos „lelki okait” keresi! Valóban hozzájárulhatnak a betegség létrejöttéhez egyes rossz szokások, és lehet lelki oka annak, hogy valaki önkárosító életmódot folytat – például tartós rosszkedvét alkoholmámorba fojtja, vagy dohányfüsttel nyugtatja le magát –, de nincs olyan pszichés tényező, mely önmagában rákot okozna! Még a sokat emlegetett stressz is legfeljebb áthangolja az arra érzékeny szervrendszerek működését, befolyásolhatja az immunválaszt, és hajlamosíthat egyes káros folyamatokra, de csak ha krónikusan áll fenn, kontrollálhatatlannak tűnik, és tehetetlenül állunk vele szemben. És a fentieken kívül még sok más tényező – például a környezeti ártalmak vagy a genetikai hajlam – vesz részt e folyamatban, mely az esetek nagy részében nem visszafordíthatatlan.
Attól sem kell tartanod, hogy a pszichológus a sok gyógyszer mellé még egy „dilibogyót” is felír: nem is teheti, hiszen nem orvos. Ha hosszabb közös beszélgetés után úgy ítéli meg, hogy erre szükség lehet, akkor együtt körbejárhatjátok ezt a lehetőséget, de csakis a Te beleegyezéseddel.
Sokkal inkább abban segíthet a szakember, hogy:
- feldolgozd a rossz hír okozta megrázkódtatást
- együttérző legyél önmagaddal, és így nézz rá félelmeidre
- tudd nyugodtabban átgondolni lehetőségeidet és részt venni a téged érintő döntésekben
- könnyebben bírd a kezelésekkel járó megpróbáltatásokat
- legyen több erőd kitartani a terápia mellett
- elkezdhess megbékélni tested változásaival
- képes legyél bizakodni
- és végül legyen bátorságod oly módon és mennyiségben kommunikálni szeretteiddel betegségedről, ahogy neked a legmegfelelőbb.
A pszichológiai segítség érkezhet egy vagy több egyéni beszélgetés, esetleg csoportos támogatás formájában. Nem könnyű persze segítséget kérni egy olyan kultúrában, ahol még tartja magát a közhiedelem, hogy „csak az megy pszichológushoz, aki bolond”. De nem kell bolondnak lenni ahhoz, hogy egy ilyen élethelyzet megviseljen, és átmenetileg nemcsak testi, hanem lelki úton is elfogadd a segítséget.
Összességében tehát a pszichológus vagy egyéb ezen a területen jártas mentális segítő (például mentálhigiénés szakember) is hozzáteheti a tudását ahhoz, hogy az életminőséged javuljon. Így is, ebben a helyzetben is, akár már holnap.
- Palliatív ellátás
Az Egészségügyi Világszervezet (WHO) 2002-ben a következőképpen fogalmazta meg a palliatív ellátást:
„A palliatív ellátás olyan megközelítés, amely az életet megrövidítő betegség kísérő problémáitól szenvedő páciens és családja életminőségét javítja azáltal, hogy megelőzi és csillapítja a szenvedést a fájdalom, a fizikai, pszichoszociális és spirituális problémák meghatározásával, kifogástalan értékelésével és kezelésével.”
A palliatív ellátás holisztikus megközelítést alkalmaz, figyelembe véve a beteg, gondozói és családja fizikai, pszichológiai, szociális és lelki szükségleteit. A palliatív ellátásban megfelelő beavatkozások közé tartoznak az onkológiai és sebészeti megközelítések, a gyógyszerkezelés, a pszichológiai támogatás, amely a beteg és családja szükségleteire irányul. Alkalmazható a betegség korai stádiumában, az életet meghosszabbító terápiákkal együtt – mint a kemoterápia és radioterápia –, és magában foglalja azokat a vizsgálatokat is, amelyek szükségesek a klinikai komplikációk, mellékhatások jobb kezeléséhez.
A megfelelő időben elkezdett palliatív ellátás során nemcsak életet adhatunk a napoknak hanem napokat is adunk az életnek, hiszen a korán megkezdett palliatív ellátás során egy olyan multidiszciplináris csoport foglalkozik a betegekkel, amely a betegek állapotához és igényeihez igazodó ellátást képes nyújtani.
Az egészséges szájüreg fontos szerepet játszik az egészség fenntartásában, megőrzésében. A szájüregben található baktériumok a szervezet távolabbi pontjaiba jutva gócbetegségeket okozhatnak. A hiányos, rendezetlen fogazat nem teszi lehetővé a táplálék elégséges felaprítását, ez emésztőrendszeri problémákhoz vezethet.
A gondos szájápolás elsődleges és legfontosabb célja a lepedék eltávolítása, a plakkréteg kialakulásának megelőzése.
A fogak és az íny épségének megőrzése érdekében a következőket tehetjük:
- Napi kétszeri, legalább két perces fogmosás szükséges, hagyományos vagy elektromos fogkefével. Speciális problémákkal (érzékenység, ínygyulladás) nem rendelkező személyeknél bármely általános, fluoridos fogkrém használata megfelelő, egyéb esetben érdemes fogorvos segítségét kérni a legmegfelelőbb fogkrém kiválasztásához. A kézi fogkefét 6-8 hetente, az elektromos kefe fejét 3 havonta érdemes cserélni, hiszen az elhasználódott sörték már nem képesek a lepedéket eltávolítani.
- Az egymással összefekvő fogfelszínek, fogközök tisztítása fogkefe segítségével nem lehetséges, erre a célra fogselymet vagy fogköztisztító kefét kell használni az esti fogmosást megelőzően. A fogak közötti területre préselődő ételmaradék, az ott képződő biofilm, lepedék a fogfelszínek szuvasodását, az íny gyulladását eredményezi, ezért kiemelkedően fontos ezeknek a területeknek a megtisztítása is.
- A nyelv felszíne mélyen barázdált, gödrös, ami kedvez a baktériumoknak, könnyedén megbújnak ott. A nyelvhát egyszerűen megtisztítható fogkefe segítségével, de léteznek erre a célra fejlesztett eszközök is. Fogmosás során ne feledkezzünk meg a nyelv alapos megtisztításáról sem!
- A napi szájápolást öblögetőkkel egészíthetjük ki. Fogmosás után szájvizet használva késleltethetjük a plakk felrakódását, valamint hosszú órákra kellemes lehetet biztosíthatunk.
Manapság számos szájápolást segítő terméket találhatunk a boltok polcain, az éves fogorvosi szűrővizsgálat során érdemes tanácsot kérni az egyéni szájhigiénés rutin kialakításához.
Mindig fordulj bizalommal az orvosodhoz, és, ha szükségét érzed, kérj másodvéleményt más szakorvostól is!
Magyar Fej-nyaki Onkológiai Társaság: https://fejnyakidaganatok.hu
Onkológiai Centrumok:
Budapest
Semmelweis Egyetem Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
1083 Budapest, Szigony u. 36.
https://semmelweis.hu/fulorrgegeszet/
Országos Onkológiai Intézet Fej-Nyaki Daganatok Multidiszciplináris Központ
1122 Budapest, Ráth György u. 7-9
https://onkol.hu/betegeknek/fekvobeteg/fej-nyak-sebeszeti-osztaly/
Debrecen
Debreceni Egyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
4032 Debrecen, Nagyerdei krt. 98
https://klinikaikozpont.unideb.hu/hu/elerhetoseg-ful-orr-gegeszeti-es-fej-nyaksebeszeti-klinika
Szeged
Szegedi Egyetem Szent-Györgyi Albert Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
6725 Szeged, Tisza Lajos krt. 111.
https://u-szeged.hu/szakk/hirek-esemenyek/magyar-ful-orr-gege-fej-191018
Pécs
Pécsi Tudományegyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
7621 Pécs, Munkácsy Mihály u. 2.

A különböző diagnosztikus, ill. terápiás eljárások fejlődéséhez, például egy új gyógyszer, vagy műtéti eljárás bevezetéséhez elengedhetetlenek az úgynevezett klinikai vizsgálatok. Egy új gyógyszer kifejlesztése rengeteg időt és pénzt emészt fel, ennek a folyamatnak a vége, amikor a sejtkultúrákon illetve állatokon végzett teszteléseket követően embereken is kipróbálhatóvá minősítik. A klinikai vizsgálatokat szigorú etikai, törvényi és szakmai szabályozás (Helsinki nyilatkozat, GCP, hazai rendeletek) alapján végzik. Bizonyíték kell, hogy a hatóanyag hatásos, és nem ártalmas. A klinikai vizsgálat nem emberkísérlet! Egy hatóanyag embereken történő kipróbálásáig hosszú úton megy keresztül, mint a laboratóriumi vizsgálatok, az állatkísérletek. Olyan hatóanyagok kerülnek emberi alkalmazásra, melyek biztonságossága és hatékonysága előzetes vizsgálatok során igazolódott.
A folyamat rendkívül szigorúan ellenőrzött, ezzel garantálva a vizsgálatban részt vevők biztonságát.
A betegek bevonásával zajló gyógyszerkipróbálásoknak különböző fázisai ismertek. A Fázis 1 vizsgálatok során az alkalmazott kezelés dózisának beállítása, ill. a mellékhatás-profil vizsgálata történik egy viszonylag kis betegszámú csoportban.
A Fázis 2 vizsgálatokat már nagyobb betegcsoporton (általában néhány száz fő) végeznek, ahol már a terápiás hatékonyságot vizsgálják.
A Fázis 3 vizsgálatok során leggyakrabban egy standard kezeléssel vetik össze a vizsgálati készítményt a terápiás hatékonyság tekintetében.
A Fázis 4 a forgalomba került készítményt vizsgálja, hosszú távú hatásosságát és biztonságosságát, költséghatékonyságát és ritka mellékhatásait.
Korábbi vizsgálatok alapján elmondható, hogy azon betegek, akik klinikai vizsgálatban vettek részt, jobb túlélési mutatókkal rendelkeztek, mint akik nem vettek részt klinikai vizsgálatban.
Hogy lehet ez? Egyrészt a klinikai vizsgálatban részt vevő egyének sokkal szorosabb utánkövetésben, szigorúbb képalkotó kontrollban részesülnek, mint a vizsgálatban részt nem vevő emberek. Továbbá, a kipróbálásban részt vevő egyének lehetőséget kapnak arra, hogy egy új, a “kereskedelmi forgalomban” csak néhány év késéssel elérhető gyógyszerrel történjen a kezelésük. Sok esetben a vizsgálatban több terápiás kart hasonlítanak össze, és sem a beteg, sem a kezelőorvos nem tudja, hogy az adott beteg melyik karba kerül (a vizsgálati gyógyszerrel vagy a hagyományos kezeléssel zajló karba), azonban a “legrosszabb esetben” is az egyébként elérhető és javasolt kezelést kapja a beteg, a vizsgálati protokoll által előírt szoros utánkövetéssel kiegészítve, így a beteg mindenképpen “nyer” a vizsgálatban való részvétellel.
Ki vehet részt egy klinikai vizsgálatban?
Olyan cselekvőképes személyek, akik előzetesen megfelelő tájékoztatást kaptak, megértették a vizsgálatról kapott információkat, és önként, befolyásolásmentesen, szabadon döntöttek a részvételről. A résztvevők bármikor indoklás nélkül kiléphetnek a vizsgálatból, amelyekbe korábban beleegyeztek. Személyes adatok semmilyen módon nem kerülnek nyilvánosságra. Szigorú bevonási és kizárási kritériumoknak kell megfelelnie a bevont személynek. Beteg bevonásakor döntő tényező a kórelőzmény, az aktuális állapota és laboratóriumi paraméterei. A beteg nem kérheti (“én akarom”), és a háziorvos sem javasolhatja (hiszen nem mindenhol elérhető).
Ha a szponzor/magáncég/gyógyszercég által a teljes statisztikai értékelése megtörtént a kutatásnak, és közölte az eredményeket a vizsgáló orvossal, személyes tájékoztatást kaphat a vizsgálatban résztvevő. A klinikai vizsgálatok eredményeit tudományos előadásokon és orvosi szakirodalomban is megjelentetik.
A klinikai vizsgálattal a beteg új, akár sikeresebb kezelési lehetőséget kaphat.
Az innováció erőforrás- és költségigényes, egy gyógyszer kifejlesztése kb. 10.000 vegyületből történik, alig néhány 100 jut el laboratóriumi vizsgálatig, még kevesebb az állatkísérletig, és pár hatóanyag jut el a humán fázisig. 12 év: 4 év preklinikai és 8 év humán vizsgálat. A gyógyszerjelölt a forgalomba hozatali engedély birtokában gyógyszerként kerülhet forgalomba.
Placebo – hogy valósul meg az onkológiai vizsgálatokban?
Onkológiában nincs placebo! Hátrány nem érheti a beteget! Olyan kórképekben lehetséges, amelyekben hatóanyag nélküli kezelés alatt a betegség nagyfokú romlását nem eredményezi. Az onkológiai klinikai vizsgálatokban a betegek a vizsgálati karon a vizsgálni kívánt hatóanyagot kapják meg önmagában, vagy a korábbi hagyományos terápiákkal kiegészítve, a kontroll karon pedig általában a korábbi hagyományos kezelést. A vizsgálatban ennek a két terápiás lehetőségnek az eredményességét hasonlítják össze. Egyes esetekben előre meghatározott kritériumok alapján, amennyiben a vizsgált hatóanyaggal kiemelkedő eredményt igazoltak, a kontroll karon lévő betegek a daganat rosszabbodását/kiújulását követően megkaphatják a vizsgálati készítményt. Ezt a lehetőséget nevezzük cross overnek.
A vizsgálat típusai:
Nyílt vizsgálat: nyilvános a hatóanyag. A beteg és az orvos is tudja, hogy a beteg a vizsgálati vagy a kontroll karon van-e.
Vak vizsgálat: a beteg, vagy a beteg és az orvos számára is titkolt a hatóanyag. Sem a beteg, sem az orvos nem tudja, hogy a vizsgálati vagy a kontroll karra került-e a beteg. A vizsgálat lezárásakor egyes esetekben nyitottá teszik a vizsgálatot.
Egykarú: aki bekerül a vizsgálatba, kapja a vizsgált hatóanyagot.
Többkarú: több hatóanyag, vagy hatóanyag és placebo alkalmazása.
Cross over: ha a vizsgálat egyik karja olyan sikereket ér el, hogy más karokból is átdelegálják a betegeket.
A szupportív kezelés egy tág, gyűjtőfogalom: minden olyan kezelés beletartozik, amelynek célja a daganat, illetve a daganatellenes kezelések következtében kialakuló panaszoknak, mellékhatásoknak a megelőzése, kezelése. Hallhatod így is: szupportáció.
A fej-nyaki daganattal érintett betegeknek speciális szupportív gondozásra van szükségük, a lelki-érzelmi és fizikai megterhelés mellett sokszor kozmetikai elváltozásokkal is meg kell küzdeni.
A szupportív ellátáshoz a következők tartoznak:
- Pre-habilitáció
 A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
- Fertőzések megelőzése
A műtéti terület fertőzése ritkán, de nem extrém ritkán előforduló szövődmény, amely bármilyen típusú sebészeti beavatkozást követhet, és potenciálisan késleltetett sebgyógyulást, sebszétválást, sipolyképződést és kedvezőtlen szöveti rekonstrukciót eredményezhet.
A szájüregi és szájgarati nyálkahártya-gyulladás, valamint az ún. nyaki radiodermatitisz (sugárkezelés okozta bőrgyulladás) lokális megközelítéssel történő megelőzése kulcsfontosságú. A sugárzás által okozott hámfolytonosság megbomlása szintén a fertőzések bejárati kapuja lehet. Ezenkívül a kemoterápia által kiváltott neutropénia (alacsony fehérvérsejtszám) is megkönnyítheti a vírusok és baktériumok könnyebb bejutását a szervezetbe. A fehérvérsejtek ugyanis a fertőzések elleni védekezésben játszanak fontos szerepet. A fehérvérsejtek egyik típusa a neutrofil granulocita. Ha ezek száma a vérben túl alacsony, akkor beszélünk neutropéniáról), ami tovább ronthatja a fertőzések elleni küzdelem képességét. Ezenkívül egyes orvosi eszközök, például az intravénás katéterek további jelentős kockázati tényezők lehetnek a szisztémás fertőzések számára. Antimikrobális gyógyszerek adhatók, ezek fajtáját a kezelőorvos határozza meg.
- Fájdalomcsillapítás
 Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
A sugárzás által kiváltott nyálkahártya-gyulladás súlyos fájdalmat és gyakran nem tervezett kezelési szüneteket, klinikai látogatásokat és kórházi kezelést eredményez.
A sugárkezelés alatti fájdalom általában a kezelési időszak második felében rosszabbodik, majd 1-2 héttel annak befejezése után javul.
Fontos a megfelelő szájhigiénia és a speciális szájöblítés, amelyet már a kezelések megkezdésekor el kell kezdeni. Ha fájdalom van, azt a lidokain vagy egyéb felületi érzéstelenítő helyi alkalmazása javíthatja.
A megfelelő fájdalomcsillapító programnak tartalmaznia kell a tünet, illetve annak fokozódásának korai felismerését, és az erélyesebb fájdalomcsillapító terápia azonnali megkezdését.
A fájdalomcsillapító terápia felépítése piramis-szerű: nem folyamatos fájdalom esetén ún. nem-szteroid gyulladáscsökkentő típusú fájdalomcsillapítók alkalmazhatók (ellenjavallat - pl. vesekárosodás - hiányában), szükség szerint, de a maximális napi dózis alatt. Folyamatos vagy erősebb fájdalom esetén ún. minor opioid származékokat alkalmazhatnak, amelyeknek érdemi álmosító hatása nincs. Erős fájdalom esetén, amennyiben az előbb ismertetett módszerekkel kielégítő fájdalomcsillapítás nem érhető el, major opioid alkalmazása válhat szükségessé, amely megfelelő dózisának beállításához időnként kórházi felvétel válhat szükségessé. Az opioid származékok, ill. a nem szteroid gyulladáscsökkentő típusú fájdalomcsillapítók kombinálhatók: az előbbiek által felállított bázisterápia mellett jelentkező áttöréses fájdalom esetén az utóbbiak alkalmazásával érhető el megfelelő eredményt.
Speciális megfontolást igényel a fej-nyaki daganatos betegek fájdalomcsillapításának beállítása abból a szempontból, hogy gyakran a szájon keresztüli gyógyszerbevétel nem megoldható, így egyéb, vízben oldódó, a gyomorszondába beadható gyógyszereket, esetleg speciális, bőrön keresztül felszívódó, tapasz formájában alkalmazható hatóanyagokat kell alkalmazni.
- Nyelésterápia

A fej-nyaki régióban elhelyezkedő daganatok, illetve az ezen a területen végzett beavatkozások jelentősen befolyásolhatják a nyelési funkciót. Amennyiben a megfelelő kalória-, és/vagy folyadékbevitel szájon keresztül nem megoldható, ún. szondatáplálást alkalmaznak.
Előfordulhat, hogy a kezelés következtében megváltozik a nyelésben résztvevő szervek struktúrája (pl. részleges gégeeltávolítás esetén) vagy funkciója (pl. idegbénulás következtében nyelv- vagy gégebénulás). Ezekben az esetekben foniáter szakorvos, illetve nyelésterápiában jártas logopédus szoros együttműködésével, megfelelő hozzáállással és türelemmel a nyelés jelentősen javítható.
- Légzési támogatás
A daganat jelenléte okozta légúti szűkület, esetleg a műtét vagy sugárterápia okozta duzzanat/ödéma miatt kialakulhat fulladásos panasz. Fontos ennek az idejében történő felismerése (általában belégzéskor jelentkező hangos légzés, ún. inspirációs stridor kíséretében jelentkezik), lehetőség szerint megelőzése. Előfordulhat, hogy a daganat önmagában még nem okoz olyan fokú szűkületet, hogy fulladásos panasz jelentkezzen, de a terápia – általában átmenetileg – tovább szűkítheti a légutat. A fenti esetekben a kezelőorvos légcsőmetszést (tracheotómiát/tracheosztómiát) fog javasolni.
 A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
Amennyiben a kanülviselésre hosszabb távon van szükséged, a kezelőorvos ellát majd recepttel, és még a kórházban megtörténik a kanülviselés alapjainak, a kanül ápolásának, valamint cseréjének betanítása.
Többféle kanül létezik, a leggyakrabban használt típusok:
- “egyszerű” kanül
- beszédszelepes kanül - a kanül felső oldalán lyukak, a kanül belső részének nyílásán pedig szelep helyezkedik el: belégzéskor a szelep kinyílik, a levegő a tüdőbe áramlik, kilégzéskor a szelep záródik, és az említett lyukakon keresztül a levegő a gége irányába halad, lehetőséget adva a hangképzésre, beszédre. Fontos, hogy a beszédszelepes kanül alkalmazásának akkor van értelme, ha van funkcionáló gége, amellyel a hangadás kivitelezhető, továbbá fontos megemlíteni, hogy a légcsőmetszést követő korai időszakban általában nem alkalmaznak beszédszelepes kanült a fokozott váladékképződés miatt, illetve amiatt a tény miatt, hogy a megfelelő használathoz a tracheotómiás seb gyógyulása szükséges.
- Speciálisan hosszított kanülök: előfordulhat, hogy a lyuk a légcsövön mélyen került kialakításra, ahhoz pedig, hogy a kanül megfelelő hosszan beérjen a légcsőbe, nem elegendő a hagyományos kanül, annál hosszabb csőre lehet szükség.
A kezelés végeztével, ha a légutak megfelelő tágassága helyreállt, és nincs fenyegető légúti szűkület, fulladásveszély, a nyílás megszüntethető: az esetek nagy részében a kanül eltávolításával a nyílás magától bezáródik néhány hét alatt, de előfordulhat, hogy műtéti zárásra kerül sor.
- Táplálkozási támogatás
A nyelésfunkció romlása esetén, előfordulhat, hogy nem tudsz megfelelő mennyiségű tápanyagot bevinni a szervezetedbe. Amennyiben a folyadék fogyasztása akadálytalan, iható tápszerekkel a megfelelő mennyiségű kalória elfogyasztható. Ha azonban a nyelési nehezítettség kifejezett, az fogyáshoz vezet - tehát szükség lehet a táplálás megoldásához szondatáplálásra.
 Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
 Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
A táplálás beállítása a kezelőorvos, valamint a dietetikus feladata, akik a társbetegségek (pl. cukorbetegség) figyelembevételével megállapítják a szükséges kalóriaigényt, ennek megfelelően állítják fel a táplálási tervet.
- Pszichológiai támogatás
A daganatos diagnózis, a megváltozott életfunkciók (nyelés, légzés, beszéd), a mindennapi rutinból való kiesés hatalmas lelki terhet ró a betegre, valamint a hozzátartozókra. Sokszor a pszichés nyomás nem is tudatosul az emberekben, mégis jelentősen befolyásolja az életminőséget: a társas kapcsolatok háttérbe szorulnak, ingerlékenység jelentkezik, alváspanaszok, indítékszegénység jelentkezhet.
 Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
A daganatos betegek kezelésének szerves része a pszichés támogatás.
A daganatos megbetegedés híre, tele olyan félelmetes jelzőkkel, mint például a „rosszindulatú”, már önmagában jelentősen megterhelheti pszichés állapotodat. Még a sikeresen kezelt rákbetegség esetén is leírták az ún. „Damoklész kardja effektust”, vagyis azt, hogy a páciens a betegség állandó észlelt fenyegetettségében kénytelen élni. Csakúgy, mint II. Dionüszosz kegyence, akit a türannosz a legenda szerint – hogy megértse a mégoly fényűző királysággal járó felelősség nyomását – trónjára ültetett, mindenféle finomsággal traktált, de közben éles kardot függesztett a feje fölé, egyetlen lószőrrel…
Amikor a rossz hírt megkapod, már akkor is túl vagy egy bizonytalan ideig tartó, idegőrlő várakozáson. Amikor pedig legrosszabb sejtésed válik valóra, az sokkoló lehet a számodra. Ha pedig már „elérkezett hozzád”, vagyis felfogtad a betegség tényét, akkor szoronghatsz a folytatástól: a kezelésektől, a fájdalomtól, a testi funkciók vagy kinézet megváltozásától, függetlenséged és szerepeid elvesztésétől, a kiszolgáltatottságtól. És – sokszor önmagadnak is bevallatlanul – retteghetsz az esetleges legnegatívabb végkifejlettől: a haláltól.
A diagnózis nem egyenlő a halálos ítélettel!
A gyógyulás sok tényezőtől függ, de van rá esély. Ennek pedig az is része, hogy lelki erőforrásaidat is mozgósítani tudd.
Mit tehet a pszichológus?
Semmi esetre sem azt, hogy a betegség állítólagos „lelki okait” keresi! Valóban hozzájárulhatnak a betegség létrejöttéhez egyes rossz szokások, és lehet lelki oka annak, hogy valaki önkárosító életmódot folytat – például tartós rosszkedvét alkoholmámorba fojtja, vagy dohányfüsttel nyugtatja le magát –, de nincs olyan pszichés tényező, mely önmagában rákot okozna! Még a sokat emlegetett stressz is legfeljebb áthangolja az arra érzékeny szervrendszerek működését, befolyásolhatja az immunválaszt, és hajlamosíthat egyes káros folyamatokra, de csak ha krónikusan áll fenn, kontrollálhatatlannak tűnik, és tehetetlenül állunk vele szemben. És a fentieken kívül még sok más tényező – például a környezeti ártalmak vagy a genetikai hajlam – vesz részt e folyamatban, mely az esetek nagy részében nem visszafordíthatatlan.
Attól sem kell tartanod, hogy a pszichológus a sok gyógyszer mellé még egy „dilibogyót” is felír: nem is teheti, hiszen nem orvos. Ha hosszabb közös beszélgetés után úgy ítéli meg, hogy erre szükség lehet, akkor együtt körbejárhatjátok ezt a lehetőséget, de csakis a Te beleegyezéseddel.
Sokkal inkább abban segíthet a szakember, hogy:
- feldolgozd a rossz hír okozta megrázkódtatást
- együttérző legyél önmagaddal, és így nézz rá félelmeidre
- tudd nyugodtabban átgondolni lehetőségeidet és részt venni a téged érintő döntésekben
- könnyebben bírd a kezelésekkel járó megpróbáltatásokat
- legyen több erőd kitartani a terápia mellett
- elkezdhess megbékélni tested változásaival
- képes legyél bizakodni
- és végül legyen bátorságod oly módon és mennyiségben kommunikálni szeretteiddel betegségedről, ahogy neked a legmegfelelőbb.
A pszichológiai segítség érkezhet egy vagy több egyéni beszélgetés, esetleg csoportos támogatás formájában. Nem könnyű persze segítséget kérni egy olyan kultúrában, ahol még tartja magát a közhiedelem, hogy „csak az megy pszichológushoz, aki bolond”. De nem kell bolondnak lenni ahhoz, hogy egy ilyen élethelyzet megviseljen, és átmenetileg nemcsak testi, hanem lelki úton is elfogadd a segítséget.
Összességében tehát a pszichológus vagy egyéb ezen a területen jártas mentális segítő (például mentálhigiénés szakember) is hozzáteheti a tudását ahhoz, hogy az életminőséged javuljon. Így is, ebben a helyzetben is, akár már holnap.
Mindig fordulj bizalommal az orvosodhoz, és, ha szükségét érzed, kérj másodvéleményt más szakorvostól is!
Magyar Fej-nyaki Onkológiai Társaság: https://fejnyakidaganatok.hu
Onkológiai Centrumok:
Budapest
Semmelweis Egyetem Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
1083 Budapest, Szigony u. 36.
https://semmelweis.hu/fulorrgegeszet/
Országos Onkológiai Intézet Fej-Nyaki Daganatok Multidiszciplináris Központ
1122 Budapest, Ráth György u. 7-9
https://onkol.hu/betegeknek/fekvobeteg/fej-nyak-sebeszeti-osztaly/
Debrecen
Debreceni Egyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
4032 Debrecen, Nagyerdei krt. 98
https://klinikaikozpont.unideb.hu/hu/elerhetoseg-ful-orr-gegeszeti-es-fej-nyaksebeszeti-klinika
Szeged
Szegedi Egyetem Szent-Györgyi Albert Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
6725 Szeged, Tisza Lajos krt. 111.
https://u-szeged.hu/szakk/hirek-esemenyek/magyar-ful-orr-gege-fej-191018
Pécs
Pécsi Tudományegyetem Klinikai Központ Fül-Orr-Gégészeti és Fej-Nyaksebészeti Klinika
7621 Pécs, Munkácsy Mihály u. 2.

Igen, a fej-nyaki rákos betegségekből meg lehet gyógyulni.
Ehhez több tényezőnek kell teljesülnie: egyrészt a daganatnak el kell tűnnie a szervezetből - ehhez szükséges a korai felismerés, a szoros együttműködés a kezelőorvossal, az, hogy mindent megtegyünk a gyógyulás érdekében (dohányzás elhagyása, alkoholfogyasztás mérséklése, testsúlyunk, fittségünk megtartása stb.). Másrészt pszichésen is el kell tudni fogadni, hogy a daganat eltűnt, és az esetlegesen meglévő mellékhatásokat elfogadva, feldolgozva, önmagunkra nem “beteg emberként” tekintve folytatni az életünket.
Nagyon fontos, ahogyan az “Utánkövetés/Tumormentesség” fejezetben is szerepel, a kezelőorvos által meghatározott időközönként el kell menni kontrollvizsgálatokra.
Minden jót kívánunk Neked!
A szupportív kezelés egy tág, gyűjtőfogalom: minden olyan kezelés beletartozik, amelynek célja a daganat, illetve a daganatellenes kezelések következtében kialakuló panaszoknak, mellékhatásoknak a megelőzése, kezelése. Hallhatod így is: szupportáció.
A fej-nyaki daganattal érintett betegeknek speciális szupportív gondozásra van szükségük, a lelki-érzelmi és fizikai megterhelés mellett sokszor kozmetikai elváltozásokkal is meg kell küzdeni.
A szupportív ellátáshoz a következők tartoznak:
- Pre-habilitáció
 A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
A pre-habilitáció a beteg felkészítése, előkészítése a műtét, ill. a nem sebészi kezelések előtt, amelynek célja a terápia utáni gyógyulás minőségének javítása. Magában foglalja a páciens előkészítését a műtét előtt, a műtét miatti stressz csökkentését, a sugár/kemoterápia okozta táplálkozási/táplálási problémák megelőzését, a megfelelő tágasságú légutak fenntartását, a szövődmények megelőzését, és a korábbi működéshez való gyors visszatérést. Fontos a különböző szakemberek együttműködése, illetve az aktív együttműködés.
- Fertőzések megelőzése
A műtéti terület fertőzése ritkán, de nem extrém ritkán előforduló szövődmény, amely bármilyen típusú sebészeti beavatkozást követhet, és potenciálisan késleltetett sebgyógyulást, sebszétválást, sipolyképződést és kedvezőtlen szöveti rekonstrukciót eredményezhet.
A szájüregi és szájgarati nyálkahártya-gyulladás, valamint az ún. nyaki radiodermatitisz (sugárkezelés okozta bőrgyulladás) lokális megközelítéssel történő megelőzése kulcsfontosságú. A sugárzás által okozott hámfolytonosság megbomlása szintén a fertőzések bejárati kapuja lehet. Ezenkívül a kemoterápia által kiváltott neutropénia (alacsony fehérvérsejtszám) is megkönnyítheti a vírusok és baktériumok könnyebb bejutását a szervezetbe. A fehérvérsejtek ugyanis a fertőzések elleni védekezésben játszanak fontos szerepet. A fehérvérsejtek egyik típusa a neutrofil granulocita. Ha ezek száma a vérben túl alacsony, akkor beszélünk neutropéniáról), ami tovább ronthatja a fertőzések elleni küzdelem képességét. Ezenkívül egyes orvosi eszközök, például az intravénás katéterek további jelentős kockázati tényezők lehetnek a szisztémás fertőzések számára. Antimikrobális gyógyszerek adhatók, ezek fajtáját a kezelőorvos határozza meg.
- Fájdalomcsillapítás
 Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
Rettentően fontos a fájdalom megfelelő csillapítása mind a kezelések előtt, azok alatt, és azt követően is. A csillapíthatatlan erős fájdalom hatással van a beteg teljes életére, emberi kapcsolataira, befolyásolhatja a táplálkozását, alvását, fokozza a szorongást, depresszióhoz vezethet, és megnehezíti a betegséggel való megküzdést. A fájdalmat folyamatosan értékelni kell szabványos skálák, például numerikus értékelési skála vagy vizuális analóg skála segítségével. A fájdalom jellemzőit (háttér-, áttöréses és nyelési fájdalom) rögzíteni és részletezni is kell. Mindez azért fontos, hogy a legmegfelelőbb, leghatékonyabb és legkevesebb mellékhatással járó fájdalomcsillapítót adhassa a szakember.
A sugárzás által kiváltott nyálkahártya-gyulladás súlyos fájdalmat és gyakran nem tervezett kezelési szüneteket, klinikai látogatásokat és kórházi kezelést eredményez.
A sugárkezelés alatti fájdalom általában a kezelési időszak második felében rosszabbodik, majd 1-2 héttel annak befejezése után javul.
Fontos a megfelelő szájhigiénia és a speciális szájöblítés, amelyet már a kezelések megkezdésekor el kell kezdeni. Ha fájdalom van, azt a lidokain vagy egyéb felületi érzéstelenítő helyi alkalmazása javíthatja.
A megfelelő fájdalomcsillapító programnak tartalmaznia kell a tünet, illetve annak fokozódásának korai felismerését, és az erélyesebb fájdalomcsillapító terápia azonnali megkezdését.
A fájdalomcsillapító terápia felépítése piramis-szerű: nem folyamatos fájdalom esetén ún. nem-szteroid gyulladáscsökkentő típusú fájdalomcsillapítók alkalmazhatók (ellenjavallat - pl. vesekárosodás - hiányában), szükség szerint, de a maximális napi dózis alatt. Folyamatos vagy erősebb fájdalom esetén ún. minor opioid származékokat alkalmazhatnak, amelyeknek érdemi álmosító hatása nincs. Erős fájdalom esetén, amennyiben az előbb ismertetett módszerekkel kielégítő fájdalomcsillapítás nem érhető el, major opioid alkalmazása válhat szükségessé, amely megfelelő dózisának beállításához időnként kórházi felvétel válhat szükségessé. Az opioid származékok, ill. a nem szteroid gyulladáscsökkentő típusú fájdalomcsillapítók kombinálhatók: az előbbiek által felállított bázisterápia mellett jelentkező áttöréses fájdalom esetén az utóbbiak alkalmazásával érhető el megfelelő eredményt.
Speciális megfontolást igényel a fej-nyaki daganatos betegek fájdalomcsillapításának beállítása abból a szempontból, hogy gyakran a szájon keresztüli gyógyszerbevétel nem megoldható, így egyéb, vízben oldódó, a gyomorszondába beadható gyógyszereket, esetleg speciális, bőrön keresztül felszívódó, tapasz formájában alkalmazható hatóanyagokat kell alkalmazni.
- Nyelésterápia

A fej-nyaki régióban elhelyezkedő daganatok, illetve az ezen a területen végzett beavatkozások jelentősen befolyásolhatják a nyelési funkciót. Amennyiben a megfelelő kalória-, és/vagy folyadékbevitel szájon keresztül nem megoldható, ún. szondatáplálást alkalmaznak.
Előfordulhat, hogy a kezelés következtében megváltozik a nyelésben résztvevő szervek struktúrája (pl. részleges gégeeltávolítás esetén) vagy funkciója (pl. idegbénulás következtében nyelv- vagy gégebénulás). Ezekben az esetekben foniáter szakorvos, illetve nyelésterápiában jártas logopédus szoros együttműködésével, megfelelő hozzáállással és türelemmel a nyelés jelentősen javítható.
- Légzési támogatás
A daganat jelenléte okozta légúti szűkület, esetleg a műtét vagy sugárterápia okozta duzzanat/ödéma miatt kialakulhat fulladásos panasz. Fontos ennek az idejében történő felismerése (általában belégzéskor jelentkező hangos légzés, ún. inspirációs stridor kíséretében jelentkezik), lehetőség szerint megelőzése. Előfordulhat, hogy a daganat önmagában még nem okoz olyan fokú szűkületet, hogy fulladásos panasz jelentkezzen, de a terápia – általában átmenetileg – tovább szűkítheti a légutat. A fenti esetekben a kezelőorvos légcsőmetszést (tracheotómiát/tracheosztómiát) fog javasolni.
 A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
A beavatkozás lényege, hogy a nyak alsó harmadában, a középvonalban a bőrt átvágva, a lágyszöveteket kettéválasztva egy ablakot képeznek a légcső felső szakaszán, amelybe egy vékony csövet, ún. kanült helyeznek be. A beavatkozással a szűkült területet “áthidalják”, a levegő még teljes felsőlégúti szűkület esetén is zavartalanul áramolhat a tüdőbe.
Amennyiben a kanülviselésre hosszabb távon van szükséged, a kezelőorvos ellát majd recepttel, és még a kórházban megtörténik a kanülviselés alapjainak, a kanül ápolásának, valamint cseréjének betanítása.
Többféle kanül létezik, a leggyakrabban használt típusok:
- “egyszerű” kanül
- beszédszelepes kanül - a kanül felső oldalán lyukak, a kanül belső részének nyílásán pedig szelep helyezkedik el: belégzéskor a szelep kinyílik, a levegő a tüdőbe áramlik, kilégzéskor a szelep záródik, és az említett lyukakon keresztül a levegő a gége irányába halad, lehetőséget adva a hangképzésre, beszédre. Fontos, hogy a beszédszelepes kanül alkalmazásának akkor van értelme, ha van funkcionáló gége, amellyel a hangadás kivitelezhető, továbbá fontos megemlíteni, hogy a légcsőmetszést követő korai időszakban általában nem alkalmaznak beszédszelepes kanült a fokozott váladékképződés miatt, illetve amiatt a tény miatt, hogy a megfelelő használathoz a tracheotómiás seb gyógyulása szükséges.
- Speciálisan hosszított kanülök: előfordulhat, hogy a lyuk a légcsövön mélyen került kialakításra, ahhoz pedig, hogy a kanül megfelelő hosszan beérjen a légcsőbe, nem elegendő a hagyományos kanül, annál hosszabb csőre lehet szükség.
A kezelés végeztével, ha a légutak megfelelő tágassága helyreállt, és nincs fenyegető légúti szűkület, fulladásveszély, a nyílás megszüntethető: az esetek nagy részében a kanül eltávolításával a nyílás magától bezáródik néhány hét alatt, de előfordulhat, hogy műtéti zárásra kerül sor.
- Táplálkozási támogatás
A nyelésfunkció romlása esetén, előfordulhat, hogy nem tudsz megfelelő mennyiségű tápanyagot bevinni a szervezetedbe. Amennyiben a folyadék fogyasztása akadálytalan, iható tápszerekkel a megfelelő mennyiségű kalória elfogyasztható. Ha azonban a nyelési nehezítettség kifejezett, az fogyáshoz vezet - tehát szükség lehet a táplálás megoldásához szondatáplálásra.
 Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
Átmenetileg alkalmazhatnak orrszondát (nazogasztrikus szondát), amely egy, az orron keresztül, a garaton-nyelőcsövön át a gyomorba juttatott végű vékony cső, és amely lehetőséget nyújt a „problémás” szakasz (a garat) áthidalására. Az orrszonda maximum néhány hétig tartható bent, amennyiben hosszabb távon szükséges a szondatáplálás, vagy egyáltalán nem tudsz nyelni, úgy orvosod javasolhatja a perkután endoszkópos gasztrosztómiás (PEG) cső használatát.
 Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
Ebben az eljárásban egy csövet vezetnek be a hasfalon keresztül a gyomorba. A tápfolyadékokat a csövön keresztül juttatják a szervezetbe. Kezelőorvosod mindent el fog mondani ezzel kapcsolatban. A beültetés történhet egy gyomortükrözés keretében, illetve történhet altatásos műtét során is (sebészi gasztrosztóma).
A táplálás beállítása a kezelőorvos, valamint a dietetikus feladata, akik a társbetegségek (pl. cukorbetegség) figyelembevételével megállapítják a szükséges kalóriaigényt, ennek megfelelően állítják fel a táplálási tervet.
- Pszichológiai támogatás
A daganatos diagnózis, a megváltozott életfunkciók (nyelés, légzés, beszéd), a mindennapi rutinból való kiesés hatalmas lelki terhet ró a betegre, valamint a hozzátartozókra. Sokszor a pszichés nyomás nem is tudatosul az emberekben, mégis jelentősen befolyásolja az életminőséget: a társas kapcsolatok háttérbe szorulnak, ingerlékenység jelentkezik, alváspanaszok, indítékszegénység jelentkezhet.
 Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
Nagyon fontos kiemelni, hogy hiába sikerül a “testi gyógyítás” maradéktalanul, hiába tűnik el a daganat, ha a páciens nem érzi magát jól pszichésen, az életminősége jelentős kárt szenved.
A daganatos betegek kezelésének szerves része a pszichés támogatás.
A daganatos megbetegedés híre, tele olyan félelmetes jelzőkkel, mint például a „rosszindulatú”, már önmagában jelentősen megterhelheti pszichés állapotodat. Még a sikeresen kezelt rákbetegség esetén is leírták az ún. „Damoklész kardja effektust”, vagyis azt, hogy a páciens a betegség állandó észlelt fenyegetettségében kénytelen élni. Csakúgy, mint II. Dionüszosz kegyence, akit a türannosz a legenda szerint – hogy megértse a mégoly fényűző királysággal járó felelősség nyomását – trónjára ültetett, mindenféle finomsággal traktált, de közben éles kardot függesztett a feje fölé, egyetlen lószőrrel…
Amikor a rossz hírt megkapod, már akkor is túl vagy egy bizonytalan ideig tartó, idegőrlő várakozáson. Amikor pedig legrosszabb sejtésed válik valóra, az sokkoló lehet a számodra. Ha pedig már „elérkezett hozzád”, vagyis felfogtad a betegség tényét, akkor szoronghatsz a folytatástól: a kezelésektől, a fájdalomtól, a testi funkciók vagy kinézet megváltozásától, függetlenséged és szerepeid elvesztésétől, a kiszolgáltatottságtól. És – sokszor önmagadnak is bevallatlanul – retteghetsz az esetleges legnegatívabb végkifejlettől: a haláltól.
A diagnózis nem egyenlő a halálos ítélettel!
A gyógyulás sok tényezőtől függ, de van rá esély. Ennek pedig az is része, hogy lelki erőforrásaidat is mozgósítani tudd.
Mit tehet a pszichológus?
Semmi esetre sem azt, hogy a betegség állítólagos „lelki okait” keresi! Valóban hozzájárulhatnak a betegség létrejöttéhez egyes rossz szokások, és lehet lelki oka annak, hogy valaki önkárosító életmódot folytat – például tartós rosszkedvét alkoholmámorba fojtja, vagy dohányfüsttel nyugtatja le magát –, de nincs olyan pszichés tényező, mely önmagában rákot okozna! Még a sokat emlegetett stressz is legfeljebb áthangolja az arra érzékeny szervrendszerek működését, befolyásolhatja az immunválaszt, és hajlamosíthat egyes káros folyamatokra, de csak ha krónikusan áll fenn, kontrollálhatatlannak tűnik, és tehetetlenül állunk vele szemben. És a fentieken kívül még sok más tényező – például a környezeti ártalmak vagy a genetikai hajlam – vesz részt e folyamatban, mely az esetek nagy részében nem visszafordíthatatlan.
Attól sem kell tartanod, hogy a pszichológus a sok gyógyszer mellé még egy „dilibogyót” is felír: nem is teheti, hiszen nem orvos. Ha hosszabb közös beszélgetés után úgy ítéli meg, hogy erre szükség lehet, akkor együtt körbejárhatjátok ezt a lehetőséget, de csakis a Te beleegyezéseddel.
Sokkal inkább abban segíthet a szakember, hogy:
- feldolgozd a rossz hír okozta megrázkódtatást
- együttérző legyél önmagaddal, és így nézz rá félelmeidre
- tudd nyugodtabban átgondolni lehetőségeidet és részt venni a téged érintő döntésekben
- könnyebben bírd a kezelésekkel járó megpróbáltatásokat
- legyen több erőd kitartani a terápia mellett
- elkezdhess megbékélni tested változásaival
- képes legyél bizakodni
- és végül legyen bátorságod oly módon és mennyiségben kommunikálni szeretteiddel betegségedről, ahogy neked a legmegfelelőbb.
A pszichológiai segítség érkezhet egy vagy több egyéni beszélgetés, esetleg csoportos támogatás formájában. Nem könnyű persze segítséget kérni egy olyan kultúrában, ahol még tartja magát a közhiedelem, hogy „csak az megy pszichológushoz, aki bolond”. De nem kell bolondnak lenni ahhoz, hogy egy ilyen élethelyzet megviseljen, és átmenetileg nemcsak testi, hanem lelki úton is elfogadd a segítséget.
Összességében tehát a pszichológus vagy egyéb ezen a területen jártas mentális segítő (például mentálhigiénés szakember) is hozzáteheti a tudását ahhoz, hogy az életminőséged javuljon. Így is, ebben a helyzetben is, akár már holnap.
Sajnos előfordul, hogy a daganat ellen folytatott küzdelmünk nem sikerül, sem műtéttel, sem sugár-, vagy gyógyszeres kezeléssel nem tudjuk megállítani a daganat növekedését, terjedését. Azáltal, hogy a betegség nő, a bőrön áttörhet, váladékozhat, baktériumok elszaporodása esetén kifejezetten kellemetlen szag jelenhet meg. Jelentkezhetnek nem, vagy csak nehezen csillapítható vérzések, rendkívül nehezen uralható fájdalmak, olyan fokú gyengeség, amely lehetetlenné teszi a hétköznapi teendők elvégzését, akár az önellátást.
A gondozás során az orvos a beteggel és/vagy a családdal (nem cselekvőképes beteg esetén) való megállapodás alapján lemond az aktív gyógykezelésről, mivel gyógyítására az orvostudomány aktuális fejlettségi szintjén nincs remény, de célja nem a beteg halálának előidézése, hanem a beteg utolsó heteinek, napjainak emberibbé tétele, életminőségének javítása.
Amennyiben az orvosok úgy látják, hogy a betegség miatt bekövetkező halál elkerülhetetlen, az rövid időn belül várható, az orvostudomány jelenlegi ismeretei szerint semmit nem lehet ellene tenni - a családdal egyeztetve, erős fájdalomcsillapítók, ill. altatók használata lehet javasolt, ezáltal a beteg nem éli meg tudatosan az utolsó napok, órák, gyakran emberhez nem méltó szenvedéseit.
Felhasznált források
Források:
Dr. Répássy Gábor: Fül-orr-gégészet, Fej-nyak-sebészet
Dr. Kásler Miklós: Az onkológia alapjai
Dr. Dános Kornél - Dr. Tamás László: A fej-nyaki daganatok komplex kezelése - áttekintés, in:Klinikai Onkológia 2020. augusztus (7. évf. 3. szám)
Gillison, M.L., et al., Epidemiology of Human Papillomavirus-Positive Head and Neck Squamous Cell Carcinoma. J Clin Oncol, 2015. 33(29): p. 3235-42.
https://www.uicc.org/news/globocan-2020-new-global-cancer-data
https://oralcancerfoundation.org/dental/
https://www.cancer.org/cancer/oral-cavity-and-oropharyngeal-cancer/about/key-statistics.html







